Понедельник-пятница
08.00 — 17.00
Помощники врача-эпидимиолога:
Барташевич Наталья Александровна
Юхевич Татьяна Иосифовна
Жидович Татьяна Владимировна
Жаворонкова Анастасия Юрьевна
7-69-11

ЗАЩИТА ОТ КЛЕЩЕВОГО ЭНЦЕФАЛИТА - прививка
Клещевой энцефалит актуальная для нашего региона природно-очаговая инфекция. Это острое вирусное заболевание, с преимущественным поражением центральной нервной системы, как правило, с тяжелым течением. В некоторых случаях исходом может быть инвалидизация и даже смерть. Клещевой энцефалит передается не только трансмиссивным путем – через укусы клещей, но и через сырое козье молоко инфицированных животных (алиментарный путь заражения), которые в свою очередь были покусаны зараженными клещами.
Если вы любите отдыхать на природе, собираетесь жить на даче, рыбачить, ходить в лес за грибами, ягодами - необходимо помнить, что самой надежной защитой от клещевого энцефалита является специфическая профилактика.
Для выработки стабильного иммунитета против клещевого энцефалита вакцина вводится дважды с интервалом 1-7 месяцев. Вакцинацию можно проводить в течение всего года, в т.ч. и в летний период (эпидсезон).
Целесообразно делать первую прививку осенью (октябрь-ноябрь) или в начале зимы (декабрь-январь), чтобы подготовиться к весеннему сезону активности клещей. Вторую – в зимнее время, либо в начале весны (март-апрель), что способствует формированию более полноценного иммунитета. Есть и экстренные схемы вакцинации, когда интервал между прививками составляет всего две недели. Этот вариант подходит для тех, кто опоздал сделать прививки своевременно.
При желании привиться против клещевого энцефалита, необходимо обратиться к участковому врачу.
Помните, что клещевой энцефалит легче предупредить, чем лечить.
Санитарно-эпидемиологический отдел Ошмянского районного ЦГЭ.





Внимание – педикулез!
Несмотря на то, что заражение вшами — тема, о которой
не принято говорить, сделать это крайне необходимо.
Учреждения образования являются местом, где дети объединены в группы, коллективы. Также наши дети пользуются общественным транспортом, посещают другие общественные места (школу, бассейны, спортзалы, студии, клубы и т.д.) Любое объединение людей в группу является местом риска передачи заболевания от одного человека к другому. С целью предупреждения возникновения заболеваний в учреждениях дошкольного образования проводится комплекс мер, направленный на выполнение требований санитарных норм и правил содержания учреждений дошкольного образования. Сотрудники учреждений также регулярно проходят медицинские осмотры и обследования. Все дети, поступающие в учреждения, проходят медицинскую комиссию. Периодически в учреждениях проводятся осмотры всех детей. Каждый ребенок должен быть обеспечен индивидуальным набором предметов дли личной гигиены и пользования.
Однако наши воспитанники не изолированы от общества, и как говорилось выше, могут приобрести любое заболеванию в процессе общения с другими взрослыми и детьми. Время от времени среди воспитанников учреждений дошкольного образования выявляются дети с педикулезом. Как правило, наличие заболевания выявляют либо педагоги, либо сами родители, о чем сообщают педагогу группы. При выявлении заболевания у одного ребенка медицинский работник обязательно проводит обследование всей группы воспитанников 2 раза в день, обрабатывается все помещения, меняется постельное белье и термически обрабатывается подушка, одеяло и матрас. С родителями ребенка, заболевшего педикулезом, проводится беседа о лечении. Как правило, лечение не требует длительного времени и особых навыков, так как в аптеках имеется широкий ассортимент противопедикулёзных средств — шампуни, мази, аэрозоли, что позволяет в ходе одной процедуры решить проблему. Ребенок принимается в учреждение после осмотра медицинским работником. Если заболевание не обнаружено – ребенок может посещать дошкольное учреждение.
Информирование родителей группы проводится при возникновении ряда инфекционных и паразитарных заболеваний, имеющих инкубационный период развития и скрытый характер течения, при возникновении которых накладывается карантин на группу (ветряная оспа, гепатит, паратит, корь, микроспория, и т.д.). Педикулез – не имеет инкубационного периода и скрытого характера течения, выявляется визуально. Поэтому важно, чтобы родители регулярно осматривали волосы своего ребенка. Помните, что в заражении педикулезом нет ничего страшного и постыдного, потому что это заболевание было почти у всех, никто не защищен от его появления и не застрахован от повторного заражения.
Воспитатель обязательно проинформирует вас если в группе появится случай заражения педикулезом, в этом случае вам необходимо внимательнее осматривать детей дома. Важно действовать единым фронтом. Осмотр и лечение должны пройти все заразившиеся одновременно. Это связано со спецификой распространения паразитов — в начале заболевания симптомов может и не быть, но через неделю ребенок, не прошедший осмотр, может стать причиной повторного заражения уже здоровых детей. Совсем необязательно сообщать всей группе родителей, что у вашего ребенка обнаружено заболевание, но убедительно просим предупреждать об этом воспитателя или медсестру. В данной ситуации у заболевшего ребенка остается право о сохранении конфиденциальности его имени. В соответствии с законодательством ребенок имеет право на защиту чести и достоинства, в связи с чем информация о наличии заболевания у конкретного ребенка предоставляется только его родителям.
Главная мера профилактики педикулёза - соблюдение правил личной гигиены и постоянное наблюдение!
Для профилактики педикулеза необходимо:
- регулярно мыться (не реже 1 раза в неделю);
- производить смену и стирку нательного и постельного белья;
- производить систематическую чистку верхнего платья, одежды, постельных принадлежностей;
- производить регулярную уборку помещений;
- осуществлять регулярную стрижку и ежедневное расчесывание волос головы.
Если Вы обнаружили у Вашего ребенка педикулез, прежде всего, пожалуйста, успокойтесь и выберите любой удобный для Вас вариант действий.
Сообщите воспитателю или медсестре о вашей проблеме
Первый вариант
- Купите в аптеке любое средство для обработки от педикулёза (завшивленности).
- Обработайте волосистую часть головы ребёнка средством строго в соответствии с прилагаемой инструкцией.
- Вымойте ребёнка с использованием детского мыла или шампуня. Для мальчиков возможна стрижка наголо.
- Удалите механическим способом (выберите руками или вычешите частым гребешком) погибших насекомых и гниды. Для снятия гнид необходимо смачивать пряди волос в растворе, приготовленном из равных количеств воды и 9% столового уксуса. Ополосните волосы тёплой водой.
- Наденьте ребёнку чистое бельё и одежду.
- Постирайте постельное бельё и вещи ребёнка отдельно от других вещей, прогладьте их утюгом с использованием пара.
- Осмотрите и при необходимости, обработайте всех членов семьи. Не забудьте о себе.
- Сообщите о ситуации врачу (медицинской сестре) детского учреждения, которое посещает Ваш ребёнок, для проведения комплекса противопедикулезных мероприятий.
- Повторите осмотры ребенка и всех членов семьи через 7, 14, 21 день и проведите при необходимости повторные обработки до полного истребления насекомых и гнид.
Второй вариант
Проводится в случаях наличия у Вашего ребёнка кожных, аллергических заболеваний и если возраст ребёнка до 5 лет.
- Вычешите живых насекомых частым гребешком желательно в ванную и смойте горячей водой.
- Обрабатывайте пряди волос аккуратно, не касаясь кожи головы ребёнка, разведённым пополам с водой 9% столовым уксусом и снимайте гниды с волос руками или гребешком. На гребешок можно насадить вату, смоченную тем же раствором для улучшения отклеивания гнид.
- Помойте голову и тело ребёнка детским мылом или шампунем.
- Постирайте нательное и постельное бельё и вещи ребёнка отдельно от других вещей, прогладьте утюгом с отпариванием.
- Осмотрите и при выявлении насекомых, обработайте всех членов семьи. Для обработки взрослых членов семьи используйте противопедикулёзные средства, которые можно приобрести в аптечной сети.
- Повторите осмотры ребенка и всех членов семьи через 7, 14, 21 день и проведите при необходимости повторные обработки. В случае выявления насекомых и гнид проведите повторные обработки до их полного истребления.
Педикулез или вшивость – специфическое паразитирование на человеке вшей, питающихся его кровью.
Педикулез был всегда. Пораженность педикулезом имеет тенденцию к росту в результате социальных и природных потрясений, приводящих к нарушению нормальной жизни и резкому ухудшению санитарно-гигиенического уровня жизни населения.
За последние годы наблюдается тенденция к снижению пораженности педикулезом населения в целом, однако пораженность педикулезом учащихся учреждений образования является значительной.
 Пораженность педикулезом школьников связана с недостаточным развитием санитарно-гигиенических навыков у детей и более тесным общением друг с другом, а также выявляемостью педикулеза среди данного контингента, связанной с проведением осмотров детей с профилактической целью на педикулез (не менее 5 раз в год в соответствии с требованиями нормативных документов).
Пораженность педикулезом школьников связана с недостаточным развитием санитарно-гигиенических навыков у детей и более тесным общением друг с другом, а также выявляемостью педикулеза среди данного контингента, связанной с проведением осмотров детей с профилактической целью на педикулез (не менее 5 раз в год в соответствии с требованиями нормативных документов).
Основные симптомы педикулеза: зуд, сопровождающийся расчесами и у некоторых лиц аллергией; огрубение кожи от массовых укусов вшей и воздействия слюны насекомых на дерму; меланодермия – пигментация кожи за счет тканевых кровоизлияний и воспалительного процесса, вызываемого воздействием слюны насекомых; колтун – довольно редкое явление, образующееся при расчесах головы – волосы запутываются, склеиваются гнойно-серозными выделениями, которые корками засыхают на голове, а под ними находится мокнущая поверхность.
На человеке паразитирует три вида вшей – головная, платяная, лобковая.
Платяные и головные вши являются переносчиками возбудителей сыпного тифа, волынской лихорадки и возвратного тифа. Наибольшую эпидемическую опасность представляют платяные вши. Человек заражается сыпным тифом при попадании выделений инфицированной вши в ранки в местах расчеса после укуса или при раздавливании насекомого.
Лобковая вошь практически не имеет эпидемического значения, однако так же, как платяная и головная вши, причиняет человеку большое беспокойство, вызывая зуд и приводя к риску возникновения различных гнойничковых заболеваний кожи.
- Головная вошь- мельче платяной, длина тела самки 2,1-3.5 миллиметров, самца - 2.0-3.0 миллиметров. Головная вошь живет и размножается в волосистой части головы, предпочтительно на висках, затылке и темени. Питается каждые 2-3 часа. Голод переносит плохо, при +30°С обычно через сутки гибнет. Развитие яиц происходит в течение 5-9 дней, личинок - 15-17 дней. Продолжительность жизни взрослых особей 27-30 дней. Самка откладывает ежедневно 3-7 яиц. Вне тела хозяина погибает через сутки.

- Платяная вошь крупнее головной, длина тела самки 2,3-4,75 мм, самца - 2,1-3,7 миллиметра, окраска более светлая. Платяная вошь живет в складках белья и платья, особенно в швах, где и откладывает яйца, приклеивая их к ворсинкам ткани; яйца могут приклеиваться также к волосам на теле человека, кроме головы. Питается 2-3 раза в сутки. Ежедневно откладывает около 10. Яйца развиваются в течение 7-14 дней, личинки 14-18 дней. Средняя продолжительность жизни взрослых особей 34 дня, максимально - 46 дней.
- мытье головы и тела горячей водой с мылом – не реже 1 раза в 7 дней
- смена постельного и нательного белья – не реже 1 раза в 7 дней и по мере загрязнения
- стирка белья с кипячением и последующим проглаживанием горячим утюгом
- регулярная стрижка, расчесывание волос головы
- еженедельные осмотры на педикулез всех членов семьи
- систематическую чистку верхнего платья, одежды
- полный запрет на использование чужого белья, одежды, головных уборов, расчески и других предметов личной гигиены
регулярную уборку помещений, содержание в чистоте предметов обстановкиЛобковая вошь- длина тела 1,36-1,6 миллиметров; по форме тела напоминает щит, удерживается на коротких волосках лобка, бровей, ресниц. При значительной численности насекомые могут распространяться на всей нижней части туловища, особенно на животе, где в результате их кровососания надолго остаются характерные синюшные следы.
- Как происходит заражение?
Прежде всего, при тесном контакте с завшивленными лицами, при общении в детских садах, школах, лагерях, в переполненном транспорте, при пользовании общей одеждой, постелью, спальными принадлежностями, головными уборами, расческами и другими предметами личного пользования. Заражение взрослых людей лобковыми вшами происходит при интимном контакте, а у детей – от взрослых, ухаживающих за ними, а также через белье.
- Как предупредить педикулез?
Несложно. Нужно только выполнить обычные требования личной гигиены
- мытье головы и тела горячей водой с мылом – не реже 1 раза в 7 дней
- смена постельного и нательного белья – не реже 1 раза в 7 дней и по мере загрязнения
- стирка белья с кипячением и последующим проглаживанием горячим утюгом
- регулярная стрижка, расчесывание волос головы
- еженедельные осмотры на педикулез всех членов семьи
- систематическую чистку верхнего платья, одежды
- полный запрет на использование чужого белья, одежды, головных уборов, расчески и других предметов личной гигиены
- регулярную уборку помещений, содержание в чистоте предметов обстановки
- перед ношением предварительная стирка, либо проглаживание горячим утюгом новой одежды, головных уборов
- Что делать, если обнаружены вши или гниды?

При обнаружении вшей в любой стадии (яйцо, личинка, взрослое насекомое) мероприятия по уничтожению проводить одновременно, уничтожая вшей непосредственно как на теле человека, так и его белье, одежде и прочих вещах.
Обработку людей и их вещей при платяном или смешанном педикулезе проводят только силами Ошмянского районного ЦГЭ.
При головном педикулезе медицинский работник УЗ «Ошмянская ЦРБ» по месту жительства дает рекомендации по взаимному осмотру членов семьи, применению противопедикулезных препаратов (действующих на вши и гниды, рекомендованных Министерством здравоохранения Республики Беларусь)
Мероприятия по борьбе со вшами включают три способа уничтожения насекомых:
- Механический метод - при незначительном поражении людей головными вшами (от 1 до 10 экземпляров, включая яйца) вычесывание насекомых и яиц частым гребнем, стрижка и сбривание волос с последующим сжиганием (при незначительном поражении головными вшами).
- Физический метод – замачивание, кипячение белья в 2% растворе кальцинированной соды в течение 15 минут, проглаживание горячим утюгом с обеих сторон швов, складок, поясов белья и одежды, не подлежащих кипячению (при незначительном поражении головными вшами).
- Химический метод - санации педикулеза базируется в настоящее время на применении педикулицидов – инсектицидов, действующих на вши и гниды, рекомендованных Министерством здравоохранения Республики Беларусь, приобретаемых в аптеках и используемых в соответствии с инструкцией к данному препарату. Подобная обработка повторяется через 7 дней. После обработки и мытья волос головы их прополаскивают теплым 5-10% водным раствором уксусной кислоты. Так как мертвые гниды остаются на волосах, их нужно вычесывать с помощью гребня, выбрать руками. Для предупреждения распространения педикулеза (головные вши способны переходить на одежду и окружающую человека обстановку), после окончания санации необходимо провести дезинсекцию помещений и предметов обстановки: оросить водным раствором педикулицида, выдержать экспозицию (согласно инструкции по применению). Тщательно проветрить помещение. Удалить остатки педикулицида с обработанных предметов и поверхностей, проводя влажную уборку обычным способом.
- Куда можно обратиться за помощью при обнаружении педикулеза?
За помощью можно обратиться к медицинскому работнику по месту жительства, учебы, работы.
Помните!
Профилактика педикулеза и борьба с ним - надежные средства предупреждения сыпного тифа. С целью профилактики педикулеза необходимо регулярно осматривать на педикулез всех членов семьи в домашних условиях. В случае обнаружения педикулеза у одного из членов семьи, необходимо удостовериться, что не заражены и остальные. С целью профилактики обработку рекомендуется пройти всем членам семьи одновременно и в течение месяца проводить осмотры волосистой части головы на наличие педикулеза.
Информацию подготовил помощник врача-эпидемиолога санитарно-эпидемиологического отдела Жаворонкова Анастасия Юрьевна.
 С наступлением дачного сезона актуален вопрос проведения противоклещевых обработок.
С наступлением дачного сезона актуален вопрос проведения противоклещевых обработок.
Зачем проводить акарицидную обработку?
- акарицидные или противоклещевые обработки проводятся с целью уничтожения иксодовых клещей – переносчиков возбудителей опасных заболеваний человека.
Где проводят акарицидные обработки?
 - как правило, клещи обитают в траве, на невысоких кустарниках, в опавшей листве. Данные обработки рекомендуется проводить в местах массового отдыха людей (парки, скверы, зоны рекреации и т.д.), а также на частных подворьях.
- как правило, клещи обитают в траве, на невысоких кустарниках, в опавшей листве. Данные обработки рекомендуется проводить в местах массового отдыха людей (парки, скверы, зоны рекреации и т.д.), а также на частных подворьях.
Когда проводить обработку?
- акарицидная обработка возможна в период активности клещей с марта по октябрь. Первую обработку можно делать уже в марте-апреле, когда сошел снег и почва достаточно прогрелась.
До проведения акарицидной обработки проводится расчистка и благоустройство территории участка, удаляется бытовой мусор, разреживаются кустарники, скашивается сорная растительность.
Чтобы обработка была более эффективна необходимы благоприятные погодные условия – отсутствие ветра и дождя в последующие 3 дня после обработки.
Меры предосторожности при обработке участка.
- во время проведения акарицидной обработки на участке работает только дезинфектор. Для предотвращения попадания мелких капель акарицидного вещества в жилые помещения их окна и двери должны быть закрыты.
При соблюдении рекомендаций специалиста по дезинсекции обработка не вредна для человека и животных.
Для получения уточненной информации по вопросам противоклещевых обработок обращайтесь по телефону 76909, 76911.
26.06.2025
Профилактика паразитарных заболеваний у детей

В летний сезон дети активно познают мир. Они пробуют на вкус практически все, что плохо лежит, купаются в различных водоемах. Однако попадание в ротовую полость несъедобных предметов, песка, грязной воды способствуют повышению риска заразиться гельминтами (паразитами). Наиболее значимые паразитарные заболевания у детей – это энтеробиоз, лямблиоз, токсокароз, аскаридоз.
Самая первая и главная мера профилактики – это чистота!
- Необходимо чаще проводить влажную уборку помещения, чистить ковры, подушки, одеяла, матрасы.
- Обязательно перед употреблением мойте фрукты и овощи, а также яйца.
- Родители должны прививать детям навыки личной гигиены, обучать частому мытью рук, исключить привычку грызть ногти.
- Ограничить контакт детей с уличными животными.
- Очень важный момент профилактики – это песочницы. Ведь, как известно, песок служит магнитом для всех уличных животных, которые могут быть источниками паразитарных инфекций.
- Ограничить купание в открытых водоемах. Практически все маленькие дети в процессе купания периодически заглатывают воду. А в пресной воде водоемов, особенно если она стоячая, могут обитать гельминты и микроорганизмы, которые вызывают заболевания.
Соблюдение этих несложных правил поможет снизить риск заражения гельминтозами, а как мы все знаем, заболевание гораздо проще предупредить, чем лечить!
Подготовка к командировке
Вы запланировали командировку, определили дату отъезда и срок пребывания в стране? Наши советы помогут сделать поездку безопасной и комфортной.
Заранее до отъезда обратитесь к врачу в поликлинике по месту жительства для получения медицинских рекомендаций по пребыванию за рубежом; проведения необходимых профилактических прививок.
Возьмите с собой лекарственные препараты, которые вы принимаете постоянно и которые могут понадобиться вам при различных недомоганиях.
Рекомендации по вакцинации.
Необходимо заблаговременно уточнить в посольстве страны командирования требования, предъявляемые к вакцинации путешественников.
При выезде в страны, неблагополучные по желтой лихорадке (страны Африки и Южной Америки), необходимо сделать профилактическую прививку (действует в течение всей жизни) и получить международное свидетельство о вакцинации против желтой лихорадки в учреждении здравоохранения «19-я центральная районная поликлиника Первомайского района г. Минска», г. Минск, пр. Независимости, 119, (контактный телефон для предварительной консультации и записи: 8017-374-07-22).
Для путешествия в страны Африки и Юго-Восточной Азии целесообразны прививки против вирусных гепатитов А и В.
Выезжая в страны, неблагополучные по малярии, Вам необходимо получить рекомендации у своего врача о профилактических противомалярийных лекарственных препаратах и способах их применения.
Советы во время поездки
· Соблюдайте элементарные правила личной гигиены. Как можно чаще мойте руки (обязательно перед едой и приготовлением пищи, после посещения туалета, общественных мест), используйте антисептик для рук, гигиенические салфетки.
· Употребляйте для питья только бутилированную воду промышленного производства либо кипяченую. Не охлаждайте напитки с помощью льда – его происхождение не всегда известно!
· Употребляйте в пищу продукты, в качестве которых вы уверены. Избегайте случайных объектов общественного питания, питания с лотков, никогда не пробуйте и не приобретайте еду с рук на рынках и у случайных торговцев.
· Рыбу и другие продукты моря употребляйте только достаточно термически обработанными.
· Фрукты перед едой тщательно мойте безопасной водой (кипяченой или бутилированной), перед употреблением желательно очистить их от кожуры.
· Соблюдайте правила гигиены при приготовлении пищи.
· Соблюдайте условия и сроки хранения скоропортящихся продуктов. Не употребляйте продукты с истекшим сроком годности.
· Не ходите босиком, чтобы не заразиться личинками тропических гельминтов или грибками.
· При купании в открытых водоемах, а также плавательных бассейнах постарайтесь избегать попадания воды в полость рта и носа.
· Откажитесь от таких процедур как нанесение татуировок и перманента, а так же пирсинга.
· Остерегайтесь случайных половых связей, при которых можно заразиться ВИЧ-инфекцией, сифилисом, вирусными гепатитами, заболеваниями, передающимися половым путем, лихорадкой Зика, используйте презервативы.
· Во время поездки будьте особенно осторожны при контакте с животными. В случае укуса, оцарапывания, ослюнения животным, тщательно промойте эту часть тела водой с мылом, при наличии раны – после промывания с мылом обработайте рану перекисью водорода, края раны – спиртосодержащим антисептиком, наложите стерильную повязку и немедленно обратитесь к врачу для решения вопроса о проведении прививок против бешенства.
· Избегайте контакта с домашней и дикой птицей, в том числе на рынках и местах массового скопления птицы на открытых водоемах.
· Во время пребывания в странах, неблагополучных по малярии, лихорадке денге, лихорадке Зика, желтой лихорадке избегайте контакта с насекомыми, применяйте репелленты, электрофумигаторы. Целесообразно использовать в помещениях противомоскитные сетки, защитные пологи.
· В Саудовской Аравии, Омане и других странах Ближнего Востока, где установлена циркуляция возбудителя заболевания Ближневосточным респираторным синдромом, исключите контакт с верблюдами и употребление в пищу продуктов, получаемых от верблюдов.
· Избегайте контакта с людьми с симптомами инфекционного заболевания (повышение температуры тела, кашель, озноб, диарея и другие).
·
· Если Вы перенесли инфекционное заболевание во время пребывания в какой-либо зарубежной стране и обращались за медицинской помощью, обязательно возьмите у лечащего врача документ с подробным описанием характера заболевания и проведенного лечения.
· При любом ухудшении самочувствия, повышении температуры тела в течение 21 дня после возвращения из зарубежных стран, как можно скорее обратитесь за медицинской помощью и сообщите медицинскому работнику о факте пребывания за рубежом.
Помните о наших советах и будьте здоровы!
Министерство здравоохранения
Республики Беларусь
Государственное учреждение «Республиканский центр гигиены, эпидемиологии и общественного здоровья»
С информацией о странах, неблагополучных по Заболеваниям, странах с риском передачи желтой лихорадки, требованиях к вакцинации против желтой лихорадки при въезде в такие страны, а также о мерах личной профилактики для лиц, выезжающих за рубеж, можно ознакомиться на сайте государственного учреждения «Республиканский центр гигиены, эпидемиологии и общественного здоровья» (www.rcheph.by) в разделах «новости» и «информация для населения».
 В мире насчитывается множество инфекций, для которых одним из характерных симптомов является расстройство работы желудочно – кишечного тракта. Наиболее известны – инфекционные гастроэнтериты, в том числе вирусные, а также сальмонеллез, иерсинеоз, дизентерия. Как правило, эти заболевания возникают внезапно и заставляют вспомнить о том, что мы кушали, какую воду пили и всегда ли мыли руки. Источником заболевания при кишечных инфекциях является больной человек или бессимптомный носитель инфекции. Распространение данных инфекций осуществляется тремя путями: с пищей, с водой и через грязные руки при несоблюдении правил личной гигиены. Подхватить кишечную инфекцию можно в любом общественном месте.
В мире насчитывается множество инфекций, для которых одним из характерных симптомов является расстройство работы желудочно – кишечного тракта. Наиболее известны – инфекционные гастроэнтериты, в том числе вирусные, а также сальмонеллез, иерсинеоз, дизентерия. Как правило, эти заболевания возникают внезапно и заставляют вспомнить о том, что мы кушали, какую воду пили и всегда ли мыли руки. Источником заболевания при кишечных инфекциях является больной человек или бессимптомный носитель инфекции. Распространение данных инфекций осуществляется тремя путями: с пищей, с водой и через грязные руки при несоблюдении правил личной гигиены. Подхватить кишечную инфекцию можно в любом общественном месте.
Заболевание начинается с общего недомогания, вялости, слабости, возможно чувство тяжести в желудке, плохой аппетит, головная боль. Позже присоединяются тошнота, рвота, диарея, боль в животе. Такое состояние может сопровождаться повышением температуры тела, ознобом. Лечение острых кишечных инфекций должно происходить только под контролем врача. Самолечение недопустимо, а у детей младшего возраста неадекватное лечение угрожает жизни.
Чтобы уберечь себя и своих родных от заболевания кишечными инфекциями, необходимо соблюдать элементарные правила гигиены:
- следите за чистотой своих рук и рук детей, всегда мойте руки с мылом;

- фрукты и овощи тщательно мойте проточной водой и ошпаривайте кипятком;
- при разделке сырого мяса, птицы в домашних условиях используйте отдельные разделочные доски и ножи. Этот инвентарь ни в коем случае не должен использоваться для резки готовых продуктов: хлеба, овощей, сыра;
 не употребляйте в пищу сырые яйца. Перед приготовлением яйцо необходимо тщательно вымыть с мылом под проточной водой. Варить яйцо нужно не меньше 15 - 20 минут с момента закипания. Жарить яйцо желательно под крышкой также 15 минут;
не употребляйте в пищу сырые яйца. Перед приготовлением яйцо необходимо тщательно вымыть с мылом под проточной водой. Варить яйцо нужно не меньше 15 - 20 минут с момента закипания. Жарить яйцо желательно под крышкой также 15 минут;- скоропортящиеся пищевые продукты (молочные, мясные, майонез, яйца) необходимо хранить в холодильнике при температуре +2°С - +6°С;
- выбирая продукты питания в магазине, всегда обращайте внимание на дату производства, сроки хранения, а также соблюдение условий их хранения (особенно температурный режим), целостность упаковки;
- храните пищевые продукты защищенными от насекомых, грызунов, животных;
- для приготовления пищи и питья используйте чистую воду;
- не приобретайте продукты питания в местах несанкционированной торговли и без документов подтверждающих их безопасность.
- при купании в открытых водоемах старайтесь не заглатывать воду.
Профилактика кишечных инфекций подразумевает также содержание всех помещений жилища, в том числе кухни и санузла, в полной чистоте. Соблюдение элементарных правил гигиены и санитарии – это залог здоровья.
Информацию подготовила помощник врача-эпидемиолога Ошмянского районного ЦГЭ Татьяна Владимировна Жидович
13.03.2025
 В мире насчитывается множество инфекций, для которых одним из характерных симптомов является расстройство работы желудочно – кишечного тракта. Наиболее известны – инфекционные гастроэнтериты, в том числе вирусные, а также сальмонеллез, иерсинеоз, дизентерия. Как правило, эти заболевания возникают внезапно и заставляют вспомнить о том, что мы кушали, какую воду пили и всегда ли мыли руки. Источником заболевания при кишечных инфекциях является больной человек или бессимптомный носитель инфекции. Распространение данных инфекций осуществляется тремя путями: с пищей, с водой и через грязные руки при несоблюдении правил личной гигиены. Подхватить кишечную инфекцию можно в любом общественном месте.
В мире насчитывается множество инфекций, для которых одним из характерных симптомов является расстройство работы желудочно – кишечного тракта. Наиболее известны – инфекционные гастроэнтериты, в том числе вирусные, а также сальмонеллез, иерсинеоз, дизентерия. Как правило, эти заболевания возникают внезапно и заставляют вспомнить о том, что мы кушали, какую воду пили и всегда ли мыли руки. Источником заболевания при кишечных инфекциях является больной человек или бессимптомный носитель инфекции. Распространение данных инфекций осуществляется тремя путями: с пищей, с водой и через грязные руки при несоблюдении правил личной гигиены. Подхватить кишечную инфекцию можно в любом общественном месте.
Заболевание начинается с общего недомогания, вялости, слабости, возможно чувство тяжести в желудке, плохой аппетит, головная боль. Позже присоединяются тошнота, рвота, диарея, боль в животе. Такое состояние может сопровождаться повышением температуры тела, ознобом. Лечение острых кишечных инфекций должно происходить только под контролем врача. Самолечение недопустимо, а у детей младшего возраста неадекватное лечение угрожает жизни.
Чтобы уберечь себя и своих родных от заболевания кишечными инфекциями, необходимо соблюдать элементарные правила гигиены:
- следите за чистотой своих рук и рук детей, всегда мойте руки с мылом;

- фрукты и овощи тщательно мойте проточной водой и ошпаривайте кипятком;
- при разделке сырого мяса, птицы в домашних условиях используйте отдельные разделочные доски и ножи. Этот инвентарь ни в коем случае не должен использоваться для резки готовых продуктов: хлеба, овощей, сыра;
 не употребляйте в пищу сырые яйца. Перед приготовлением яйцо необходимо тщательно вымыть с мылом под проточной водой. Варить яйцо нужно не меньше 15 - 20 минут с момента закипания. Жарить яйцо желательно под крышкой также 15 минут;
не употребляйте в пищу сырые яйца. Перед приготовлением яйцо необходимо тщательно вымыть с мылом под проточной водой. Варить яйцо нужно не меньше 15 - 20 минут с момента закипания. Жарить яйцо желательно под крышкой также 15 минут;- скоропортящиеся пищевые продукты (молочные, мясные, майонез, яйца) необходимо хранить в холодильнике при температуре +2°С - +6°С;
- выбирая продукты питания в магазине, всегда обращайте внимание на дату производства, сроки хранения, а также соблюдение условий их хранения (особенно температурный режим), целостность упаковки;
- храните пищевые продукты защищенными от насекомых, грызунов, животных;
- для приготовления пищи и питья используйте чистую воду;
- не приобретайте продукты питания в местах несанкционированной торговли и без документов подтверждающих их безопасность.
- при купании в открытых водоемах старайтесь не заглатывать воду.
Профилактика кишечных инфекций подразумевает также содержание всех помещений жилища, в том числе кухни и санузла, в полной чистоте. Соблюдение элементарных правил гигиены и санитарии – это залог здоровья.
Информацию подготовила помощник врача-эпидемиолога Ошмянского районного ЦГЭ Татьяна Владимировна Жидович
13.03.2025
Гепатит А – острая вирусная инфекция, называемая в народе «желтуха» или «болезнь Боткина», характеризующаяся лихорадкой, интоксикацией, преимущественным поражением печени, желтухой.
Источник инфекции – человек, больной вирусным гепатитом А. Вирус с фекалиями больного попадает в окружающую среду, после чего с зараженными водой или продуктами попадает в организм других людей. Это, так называемый, фекально-оральный механизм заражения.
Вирус гепатита А достаточно устойчив во внешней среде. При температуре + 4ºС вирус сохраняется до нескольких месяцев, при комнатной температуре – несколько недель. При кипячении погибает в течение 5 минут.
Основные пути передачи вирусного гепатита А:
- водный путь (при использовании некачественной питьевой воды, купании в загрязненных водоемах и бассейнах);
- пищевой путь (при употреблении продуктов, загрязненных вирусом);
- контактно-бытовой путь (при несоблюдении правил личной гигиены, через инфицированную посуду, игрушки, предметы обихода).
Инкубационный период при гепатите А в среднем 21–30 дней, во время которого вирус размножается и адаптируется в организме. Затем начинают проявляться симптомы данной инфекции.
Симптомы вирусного гепатита А:
- преджелтушный период длится от 5 до 7 дней, наблюдаются слабость, общее недомогание, повышение температуры до 38ºС, быстрая утомляемость, мышечная и головная боли;
- затем наступает желтушный период, самочувствие больного немного улучшается, наблюдается пожелтение склер глаз и кожных покровов, потемнение мочи и обесцвечивание кала.
Заболевание может протекать и без проявления желтухи, в стертой, скрытой форме.
Профилактика вирусного гепатита А:
- соблюдайте личную гигиену и обучите этому своих детей (тщательно мойте руки после посещения улицы и туалета, перед едой);
- употребляйте в пищу качественную воду (кипяченая, бутилированная);
- не приобретайте продукты питания вне установленных мест продажи, без документов удостоверяющих их качество и безопасность;
- перед употреблением в пищу тщательно мойте овощи, фрукты, зелень;
- соблюдайте сроки годности и условия хранения пищевых продуктов;
- содержите в чистоте свой дом.
Одной из приоритетных мер профилактики вирусного гепатита А является вакцинация, особенно людей, практикующих туризм в южных странах, где регистрируется высокая заболеваемости гепатитом А.
При первых признаках заболевания необходимо немедленно обратиться за медицинской помощью. Самолечение при данной инфекции недопустимо!
Помощник врача-эпидемиолога санитарно-эпидемиологического отдела Ошмянского районного ЦГЭ Жидович Т.В.
25.02.2025
 Трихинеллёз – это остро или хронически протекающее паразитарное заболевание человека и животных, вызываемое трихинеллами – очень мелкими, круглыми нитевидными червями. Личинки локализуются в поперечно-полосатой мускулатуре, взрослые гельминты - в тонкой кишке.
Трихинеллёз – это остро или хронически протекающее паразитарное заболевание человека и животных, вызываемое трихинеллами – очень мелкими, круглыми нитевидными червями. Личинки локализуются в поперечно-полосатой мускулатуре, взрослые гельминты - в тонкой кишке.
К заболеванию восприимчивы животные многих видов – свиньи, кабаны, волки, шакалы, лисы, белые и бурые медведи, крысы, барсуки, горностаи и др.
Животные и человек заражаются при употреблении мяса, поражённого инвазионными личинками гельминта. Половозрелые гельминты заполняют просвет кишечника после переваривания мяса в желудке. После размножения гельминтов рождаются личинки, которые посредством кровеносных и лимфатических сосудов попадают в мышечную ткань, где в дальнейшем обызвествляются.
Заболеваемость трихинеллёзом обычно носит групповой характер. Заболевают члены одной семьи, лица, участвующие в одном праздничном застолье, охотничьей трапезе, использовавшие в питание мясо одного и того же зараженного животного, не подвергнутого ветеринарно-санитарной экспертизы.
 Следует помнить, что даже после тщательной термической обработки, а также при замораживании, посоле и копчении личинки трихинелл не погибают.
Следует помнить, что даже после тщательной термической обработки, а также при замораживании, посоле и копчении личинки трихинелл не погибают.
Клиническими признаками болезни у людей являются внезапный подъём температуры, сопровождающийся отеком лица, болями в мышцах и суставах, в животе, поносом, нередко — высыпаниями на коже и кровоизлиянием в конъюнктиву глаз.
На территории Ошмянского района в 2024 году регистрировались случаи заболевания трихинеллёзом диких животных. В целях предупреждения заражения человека данным заболеванием Ошмянский районный центр гигиены и эпидемиологии обращает внимание на необходимость обязательного проведения ветеринарно-санитарной экспертизы мяса добытых диких животных в государственных учреждениях ветеринарии. Только ветеринарный врач, используя специальное оборудование и профессиональные навыки, может исключить наличие трихинелл в мясе добытых диких животных.
22.01.2025

17.01.2025
14.01.2025

Осенняя непогода, зимние холода, неустойчивая погода весной всегда сопровождаются острыми респираторными инфекциями (ОРИ) или гриппом.
Острые респираторные инфекции (ОРИ) — распространённая группа вирусных заболеваний верхних дыхательных путей. К числу ОРИ относят грипп, парагрипп, аденовирусные болезни, респираторно-синцитиальную и риновирусную инфекции.
Грипп – это острое респираторное заболевание, возбудителем которого являются вирусы гриппа нескольких типов (А, В и С).
Грипп – болезнь, с которой знаком каждый. Практически нет людей, которые хотя бы раз в жизни не болели бы гриппом. Грипп коварен и опасен, прежде всего, развитием серьезных постгриппозных осложнений (бронхитов, пневмоний, поражений сердечной мышцы и т.д.), а также обострением уже имеющихся хронических заболеваний. Не исключены и смертельные исходы. Особенно, это касается ослабленных людей, лиц пожилого возраста и детей.
Пути передачи гриппа:
Больной гриппом человек с первых часов заболевания является источником инфекции. Вирус передается воздушно-капельным путем. При кашле, чихании, разговоре из носоглотки больного выбрасываются частицы слюны, слизи, мокроты с болезнетворной микрофлорой, в том числе с вирусами гриппа. Заражение может происходить через предметы обихода (полотенца, носовые платки, посуду). После заражения инкубационный (скрытый) период составляет от нескольких часов до 1-2 дней при гриппе А и до 3-4 дней – при гриппе В.
Основные симптомы гриппа:
– появление озноба;
– внезапное резкое повышение температуры тела;
– общее недомогание;
– боль в мышцах;
– головная боль (преимущественно в области лба);
– вялость или возбуждение;
– покрасневшие глаза и лицо;
– сухое навязчивое покашливание;
– заложенность носа с незначительными выделениями.
Самолечение при гриппе недопустимо, особенно для детей и лиц пожилого возраста. Предугадать течение гриппа невозможно, а осложнения могут быть самыми различными. Только врач может правильно оценить состояние больного. Поэтому необходимо сразу вызвать врача на дом. Госпитализации подлежат больные с тяжелым течением болезни и осложнениями, а также страдающие хроническими заболеваниями сердечно-сосудистой системы, органов дыхания и других систем. При более легком течении заболевания возможно лечение в домашних условиях. Какие медикаменты нужны – решает врач в зависимости от состояния организма. Пациенты должны соблюдать постельный режим в течение всего лихорадочного периода во избежание осложнений. Необходимо неукоснительно выполнять все рекомендации врача, своевременно принимать выписанные лекарства. Температура воздуха в комнате, где находится больной, должна быть 20-21ºС, а во время сна – ниже; частое проветривание облегчает дыхание, уменьшает насморк.
Меры профилактики и защита:
В Республике Беларусь создана система мероприятий, предусматривающих комплексную защиту населения от гриппа. Комплексный характер защиты населения от гриппа предполагает, в первую очередь, специфическую профилактику с использованием вакцин, неспецифическую профилактику с использованием лекарственных препаратов, проведение противоэпидемических мероприятий в очагах инфекции, а также проведение оздоровительных и общеукрепляющих мероприятий.
1.Специфическая профилактика.
Единственным научно обоснованным эффективным методом предупреждения гриппа является вакцинация. Ее преимущества очевидны. Прежде всего, это строгая специфичность вакцин к наиболее актуальным в сезоне штаммам вируса гриппа. Вакцинопрофилактика более чем в 2 раза превышает эффективность неспецифических средств профилактики. Не требует значительных материальных затрат, так как прививка проводится однократно или двукратно (детям). Вакцины применяются более 50 лет, за этот период их безопасность и эффективность возросли. Все разрешенные вакцины в Республике Беларусь проходят лабораторный контроль качества.
2.Неспецифическая профилактика.
Отмечено, что профилактическая поддерживающая терапия тоже важна в период эпидемии гриппа и ОРИ. Конечно, закаленные люди менее подвержены респираторным заболеваниям. Болезни подстерегают тех, у кого слабые защитные силы и иммунитет. Рекомендуется повышать защитные силы организма, заниматься физической культурой, закаляться. Не последнее значение в период подъема острых респираторных инфекций и гриппа имеет правильное питание, которое благоприятно воздействует на работу желудочно-кишечного тракта и, следовательно, помогает выведению из организма вредных бактерий и микробов. Следует включать в рацион больше фруктов, овощей, зелени, богатых витамином С (капуста, как свежая, так и квашеная, свёкла, лимон, смородина), обогащать блюда растениями, содержащими большое количество фитонцидов (лук, чеснок, петрушка, сельдерей). Для профилактики гриппа и ОРЗ полезны соки, морсы, кисели из малины, смородины, клюквы. Их можно пить вместо воды без ограничения в течение всего дня и взрослым, и детям. Питьё должно быть обильным и теплым. Следует уменьшить употребление алкоголя и курение. Во время злоупотребления алкоголем подавляется иммунная система. Это приводит к предрасположенности к осложнениям. По статистике люди, которые курят, чаще болеют гриппом и страдают от его осложнений. Дым табака сушит слизистую носовых проходов и парализует функцию выведения вирусов гриппа из носа, бронхов, легких. Причем заметное снижение иммунной системы наблюдается даже при пассивном курении (если вы сами не курите, но находитесь рядом с курящим человеком). Регулярное проветривание помещения является важным условием в профилактике гриппа. Для того чтобы организм был крепким, ему нужен также полноценный сон. А также не забывайте о правилах личной гигиены.
Если вы выполните большую часть приведенных выше рекомендаций профилактики ОРИ и гриппа – прекрасно! И тем не менее избегайте контакта с людьми, которые выглядят больными (часто чихают, кашляют, с признаками жара). Кроме того, старайтесь реже бывать в местах скопления людей в период эпидемии, а если это невозможно, то перед выходом из дома необходимо смазывать носовые ходы оксолиновой мазью, носить маску (марлевую повязку). Стараться в этот период не посещать массовые мероприятия, особенно те, которые проводятся в помещениях.
Иммунитет после перенесенных заболеваний строго типоспецифический, например, к вирусу гриппа, парагриппа, риновирусу. Поэтому один и тот же человек может заболевать ОРИ до 5—7 раз в течение года.
Помощник врача-эпидемиолога Н.А.Барташевич
14.01.2025
Лихорадка Марбург
 Министерство здравоохранения Республики Беларусь усиливает контроль за эпидемиологической ситуацией в связи с предупреждением Всемирной организации здравоохранения о вспышке в Руанде опасного инфекционного заболевания – лихорадки Марбург в семи из тридцати округов страны
Министерство здравоохранения Республики Беларусь усиливает контроль за эпидемиологической ситуацией в связи с предупреждением Всемирной организации здравоохранения о вспышке в Руанде опасного инфекционного заболевания – лихорадки Марбург в семи из тридцати округов страны
Что такое лихорадка Марбург и как она передается
Лихорадка Марбург — инфекционное заболевание, возбудитель которой вызывает геморрагический синдром, поражает печень, желудочно-кишечный тракт и нервную систему. Болезнь относится к группе опасных инфекций, поскольку летальность при этой болезни достигает 88%.
Заболевание вызывается вирусом, относящимся к семейству филовирусов (как и вирус лихорадки Эбола). Природные очаги инфекции находятся в странах Южной, Западной и Центральной Африки: Южно-Африканской Республике, Габоне, Судане, Кении, Либерии, Гвинее, Демократической Республике Конго, Анголе, Зимбабве, Уганде. В Европе заболевание встречается крайне редко, только в виде единичных завозных случаев.
Естественным хозяином вируса являются летучие мыши, которые сами не болеют, но активно выделяют вирус в окружающую среду. Заражение людей вирусом Марбург возможно при контакте с животным-носителем вируса или больным человеком. Инфицированный пациент представляет опасность уже во время инкубационного периода и в течение всех этапов заболевания. Болезнь имеет разные пути передачи:
- от человека к человеку при контакте с любыми биологическими жидкостями и выделениями (слюна, кровь, пот, слеза, мокрота, моча, фекалии, рвотные массы, сперма, секрет влагалища);
- при посещении пещер, которые населены летучими мышами — переносчиками вируса;
- при употреблении продуктов, загрязненных выделениями летучих мышей;
- при употреблении мяса зараженных животных.
На практике заражение в основном происходит при тесном контакте с больным человеком, поэтому медицинский персонал находится в группе риска. Вирус проникает в организм через слизистые оболочки или поврежденную кожу. В эндемичных районах часто наблюдается инфицирование родственников, которые занимаются омовением и погребением умершего от лихорадки Марбург.
Как проявляется лихорадка Марбург
Инкубационный период длится от 3 дней до 3 недель после заражения вирусом. Лихорадка Марбург развивается остро и характеризуется следующими симптомами:
- повышение температуры тела до 39-40°С;
- сильные головные, мышечные и суставные боли;
- боли в груди, которые усиливаются на вдохе;
- покраснение ротоглотки и боль в горле;
- пузырьки на слизистой оболочке ротовой полости, которые быстро превращаются в болезненные эрозии;
- поражение желудочно-кишечного тракта (с 3-4 дня болезни): спазмы в животе, жидкий водянистый стул, многократная рвота;
- кожные симптомы (с 4-5 дня болезни): пятнисто-папулезная сыпь на лице, шее и верхних конечностях, кожный зуд.
Опасный признак лихорадки Марбург — геморрагический синдром (повышенная кровоточивость). У ⅔ пациентов он проявляется внутрикожными и подкожными кровоизлияниями. Реже наблюдаются кровоизлияния в слизистую оболочку полости рта. Характерный симптом болезни — кровоизлияние под конъюнктиву и выделение крови из глаз — «кровавые слезы». При тяжелом течении инфекции возможны массивные легочные, желудочно-кишечные, маточные кровотечения.
Для лихорадки Марбург также характерно поражение нервной системы, которое проявляется нарушениями сознания, судорогами, коматозным состоянием, отеком мозга.
Специфических методов лечения лихорадки Марбург не существует, но проводятся исследования в области вакцин и противовирусных препаратов.
Учитывая высокую миграционную активность населения, Минздрав рекомендует при посещении гражданами Республики Беларусь эндемичных стран соблюдать следующие профилактические меры:
- избегать контактов с инфицированными;
- остерегаться диких животных, обитающих в африканских джунглях;
- не употреблять в пищу плохо прожаренное мясо местных животных;
- не посещать пещеры и рудники, где обитает большое количество летучих мышей - бессимптомных носителей вируса;
- соблюдать правила личной гигиены;
- при появлении признаков заболевания немедленно обращаться за медицинской помощью.
Подготовлено по материалам ВОЗ
10.10.2024
Всемирная организация здравоохранения (ВОЗ) объявила вспышку оспы обезьян в Африканском регионе, как чрезвычайную ситуацию в области общественного здравоохранения, имеющую международное значение.
К странам эндемичным по оспе обезьян относятся: Бенин, Камерун, Центральноафриканская Республика, Демократическая Республика Конго, Габон, Гана, Кот-д´Ивуар, Либерия, Нигерия, Республика Конго, Сьерра-Леоне, Южный Судан. Страны с ограниченной местной передачей инфекции: Южно- Африканская Республика, Бурунди, Уганда, Руанда, Кения. Страны неэндемичные по оспе обезьян, где в 2024 году регистрировались подтвержденные случаи заболевания оспой обезьян: Швеция, Филиппины, Тайвань, Пакистан, Новый Южный Уэльс (Австралия).
В Республике Беларусь случаев заболевания не зарегистрировано, но специалисты готовы к существующей вероятности завоза данной инфекции с территорий других государств.
В целях недопущения завоза и распространения инфекционных заболеваний в рамках санитарной охраны территории в пунктах пропуска через Государственную границу Республики Беларусь проводится санитарно-карантинный контроль лиц, прибывающих из стран, неблагополучных по заболеваниям, в том числе, по оспе обезьян.
Оспа обезьян — вирусное заболевание, для которого характерны следующие симптомы: лихорадка, увеличение лимфотических узлов, мышечные боли, сыпь.
Возбудитель оспы обезьян передается от животных (грызуны, приматы) к человеку, от человека к человеку через контакт с биологическими жидкостями, повреждениями на коже, слизистых, воздушно-капельным путем, через загрязненные предметы.
Профилактика:
- Исключение тесного физического контакта с человеком, имеющим симптомы, не исключающими оспу обезьян.
- Респираторный этикет и гигиена рук (мытье водой и мылом или использование антисептических средств для обработки кожи рук).
- Путешественники при посещении стран, эндемичных по оспе обезьян, должны избегать контактов с животными, которые могут быть инфицированы возбудителем данного заболевания (приматы, грызуны, сумчатые), воздерживаться от употребления в пищу мяса диких животных.
При появлении симптомов, не исключающих оспу обезьян, в том числе во время путешествия или в течение 21 дня с момента возвращения, следует немедленно обратиться за медицинской помощью и сообщить медицинскому работнику информацию (при наличии таковой) о фактах:
- контакта с лицом, имеющим симптомы, не исключающие оспу обезьян (острая лихорадка (выше 38,5⁰С), сыпь, поражение слизистых оболочек, увеличение лимфатических узлов, головная боль, миалгии, ломота в теле, слабость), либо контакт с лицом, имеющим подтвержденный диагноз оспы обезьян;
- соприкосновение с зараженными объектами окружающей среды (например, предметами обихода заболевших – постельное белье, полотенца, предметы личной гигиены);
- совершение поездки в страны, в которых регистрируются случаи оспы обезьян;
- наличие контакта с мертвыми или живыми дикими животными или экзотическими домашними животными, относящимися к африканским эндемичным видам, или использование продуктов, полученных от таких животных (например, мясо диких животных, косметические средства (кремы, лосьоны и др.), лекарственные средства (порошки и др.)).
Санитарно-эпидемиологический отдел Ошмянского районного ЦГЭ
25.09.2024
 Листериоз — это инфекционная болезнь, вызываемая бактерией Listeria monocytogenes. Болезнь характеризуется большим количеством источников возбудителя, факторов и путей передачи, многообразием симптомов, поражением лимфатических узлов, центральной нервной системы и высокой степенью летальности.
Листериоз — это инфекционная болезнь, вызываемая бактерией Listeria monocytogenes. Болезнь характеризуется большим количеством источников возбудителя, факторов и путей передачи, многообразием симптомов, поражением лимфатических узлов, центральной нервной системы и высокой степенью летальности.
В 1926 году Мюррей с соавторами описали вспышку болезни среди кроликов и морских свинок в питомнике Кембриджского университета, обусловленную неизвестной ранее бактерией, вызывающей моноцитарную реакцию крови у животных. Спустя 3 года этот же микроб был впервые выделен от больного человека, а в 1940 году он был назван Listeria monocytogenes в честь английского хирурга Листера, предложившего метод антисептики. С тех пор болезнь стала именоваться листериозом. До недавнего времени листериозом занимались специалисты преимущественно ветеринарного профиля, т.к. болезнь поражает многих животных, в том числе сельскохозяйственных (овец, крупный рогатый скот, свиней, лошадей и др.), вызывая их падеж.
До 1960 года листериоз человека был редкостью; в 1960–1982 гг. сообщалось уже о более чем 10 тыс. случаев в мире, в последующем ежегодно регистрируются тысячи заболевших. В конце прошлого— начале текущего века были описаны крупные вспышки листериоза у людей в странах Западной Европы (Франция, Великобритания, Швейцария, Финляндия) и Северной Америки (США, Канада) с числом заболевших от нескольких десятков до 300; они связаны с употреблением продуктов животного (мягкие сыры, мясные полуфабрикаты, колбасные изделия в вакуумной упаковке, сосиски, сливочное масло и др.), растительного (овощные салаты, капуста) происхождения, а также морепродуктов (моллюски, креветки). Авторы соответствующих публикаций всегда обращают внимание на высокую летальность среди заболевших. В настоящее время листериоз рассматривается как одна из важнейших пищевых инфекций. В связи с этим эпидемическая ситуация во всем мире продолжает ухудшаться; и обусловлено это рядом причин, в том числе некоторыми биологическими особенностями листерий.
 Возбудитель листериоза — Listeria monocytogenes— относится к роду Listeria, представляет собой короткие грамположительные неспорообразующие палочки правильной формы, факультативные анаэробы. Листерии могут превращаться в L-формы и паразитировать внутриклеточно, что обуславливает недостаточную эффективность в ряде случаев антибактериальной терапии, объясняет склонность листериоза к затяжному и хроническому течению, возможность латентной формы и бактерионосительства. Высокоустойчивы во внешней среде, растут в широком интервале температур (от 1 до 45 °С) и рH (от 4 до 10), хорошо переносят низкие температуры и способны размножаться при температуре 4–6 °С в почве, воде, на растениях, в органах трупов. В различных пищевых продуктах (молоко, масло, сыр, мясо и др.) размножаются при температуре бытового холодильника. При 70 °С погибают через 20–30 минут, при 100 °С— через 3–5 минут; инактивируются растворами формалина (0,5–1%), хлорамина (3–5%) и другими обычными дезсредствами. Листерии чувствительны к пенициллинам, тетрациклинам, аминогликозидам, гликопептидам, фторхинолонам нового поколения; устойчивы к цефалоспоринам.
Возбудитель листериоза — Listeria monocytogenes— относится к роду Listeria, представляет собой короткие грамположительные неспорообразующие палочки правильной формы, факультативные анаэробы. Листерии могут превращаться в L-формы и паразитировать внутриклеточно, что обуславливает недостаточную эффективность в ряде случаев антибактериальной терапии, объясняет склонность листериоза к затяжному и хроническому течению, возможность латентной формы и бактерионосительства. Высокоустойчивы во внешней среде, растут в широком интервале температур (от 1 до 45 °С) и рH (от 4 до 10), хорошо переносят низкие температуры и способны размножаться при температуре 4–6 °С в почве, воде, на растениях, в органах трупов. В различных пищевых продуктах (молоко, масло, сыр, мясо и др.) размножаются при температуре бытового холодильника. При 70 °С погибают через 20–30 минут, при 100 °С— через 3–5 минут; инактивируются растворами формалина (0,5–1%), хлорамина (3–5%) и другими обычными дезсредствами. Листерии чувствительны к пенициллинам, тетрациклинам, аминогликозидам, гликопептидам, фторхинолонам нового поколения; устойчивы к цефалоспоринам.
 Основной путь заражения человека листериозом— пищевой, осуществляется при употреблении различных продуктов питания (см. выше) без предварительной термической обработки. Повышенную опасность представляют мягкие сыры, а также продукты быстрого приготовления («фаст фуд») — сосиски «хот-дог», гамбургеры и др. Возможен также контактный путь заражения (от инфицированных животных и грызунов), аэрогенный (в помещениях при обработке шкур, шерсти, а также в больницах), трансмиссивный (при укусах насекомыми, в частности клещами). Особое значение имеет возможность передачи листерий от беременной женщины плоду — либо во время беременности (трансплацентарно), либо при контакте новорожденного с родовыми путями родильницы (интранатально). Листерии могут быть причиной внутрибольничной инфекции, в частности, в роддомах, возникающие при этом вспышки описаны как в отечественной, так и в зарубежной литературе. В человеческой популяции бессимптомное носительство листерий составляет 2–20%, из кала здоровых людей листерии выделяют в 5–6%.
Основной путь заражения человека листериозом— пищевой, осуществляется при употреблении различных продуктов питания (см. выше) без предварительной термической обработки. Повышенную опасность представляют мягкие сыры, а также продукты быстрого приготовления («фаст фуд») — сосиски «хот-дог», гамбургеры и др. Возможен также контактный путь заражения (от инфицированных животных и грызунов), аэрогенный (в помещениях при обработке шкур, шерсти, а также в больницах), трансмиссивный (при укусах насекомыми, в частности клещами). Особое значение имеет возможность передачи листерий от беременной женщины плоду — либо во время беременности (трансплацентарно), либо при контакте новорожденного с родовыми путями родильницы (интранатально). Листерии могут быть причиной внутрибольничной инфекции, в частности, в роддомах, возникающие при этом вспышки описаны как в отечественной, так и в зарубежной литературе. В человеческой популяции бессимптомное носительство листерий составляет 2–20%, из кала здоровых людей листерии выделяют в 5–6%.
 Носителем возбудителя в природе являются многие виды грызунов (мыши, крысы, песчанки, тушканчики, зайцы и др.). Листерии выделены от лисицы, енота, дикого кабана, глухаря, куропатки. У большинства диких животных листериоз протекает доброкачественно. Зараженные животные обсеменяют возбудителем внешнюю среду.
Носителем возбудителя в природе являются многие виды грызунов (мыши, крысы, песчанки, тушканчики, зайцы и др.). Листерии выделены от лисицы, енота, дикого кабана, глухаря, куропатки. У большинства диких животных листериоз протекает доброкачественно. Зараженные животные обсеменяют возбудителем внешнюю среду.
Из домашних животных листериоз отмечен у коз, овец, свиней, крупного рогатого скота, лошадей, собак, кошек, кур, гусей, уток. Заражение человека чаще всего происходит от инфицированных домашних животных при употреблении в пищу недостаточно термически обработанных мясных и молочных продуктов.
Эпидемиологическую опасность представляют вода и пищевые продукты, загрязненные выделениями больных грызунов. Возможен контактный путь заражения при уходе за больными животными, при разделке мяса и обработке шкур. Заражение через клещей и других кровососущих паразитов имеет второстепенное значение. Не исключается заражение листериозом при вдыхании инфицированной пыли. Но наибольшее значение имеет заражение при поедании пищи, содержащей возбудитель. Заражение человека от человека не описано, но внутриутробное заражение плода от больной матери наблюдается часто!!!
КЛИНИЧЕСКАЯ КАРТИНА.
Инкубационный период при листериозе колеблется от 3 до 45 дней. Длительность инкубационного периода зависит от места внедрения, болезнетворности возбудителя, реактивности организма.
Выделяют четыре основные клинические формы листериоза:
-ангинозно-септическая;
-нервная;
-тифоидная;
-глазо-железистая.
Листериоз может носить характер острой, подострой, хронической и абортивной формы. Известны случаи длительного бессимптомного носительства листерий.
3аболевание начинается остро с возникновения головной боли, озноба, болей в мышцах, общей слабости, бессонницы, повышения температуры в первые же дни до высоких цифр. Длительность лихорадки различна: от 3 дней до 3 недель и более. Температурная кривая неправильного типа. Нередко у больных наблюдается сыпь эритематозного характера, особенно в области суставов, на лице образуется фигура "бабочки". Аппетит снижается, появляются тошнота, запор. В отдельных случаях ведущими симптомами являются рвота, расстройство стула. Печень и селезенка увеличиваются не всегда. Могут увеличиваться и становятся болезненными отдельные лимфатические узлы. Лихорадочный период продолжается от 10 до 25 дней.
Больным листериозом требуются тщательный уход и полноценное питание. Лечение листериоза проводят в соответствии с его клинической формой.
ПРОФИЛАКТИКА
Специфические методы профилактики листериоза не разработаны. В настоящее время профилактика сводится к комплексу санитарно-ветеринарных мероприятий.
В населенных пунктах проводится систематическое истребление домовых грызунов (мышей, крыс), а также уничтожение бродячих кошек и собак. Лиц, больных листериозом, госпитализируют. За населенными пунктами, где были выявлены больные, устанавливают эпидемиологическое наблюдение. В природных очагах листериоза необходимо проводить борьбу с грызунами и принимать меры личной профилактики от нападения кровососущих членистоногих - возможных переносчиков листерий.
Санитарно-эпидемиологический отдел Ошмянского районного ЦГЭ
08.07.2024

Сальмонеллез - кишечное инфекционное заболевание, для которого характерно повышение температуры тела, тошнота, рвота, многократный жидкий стул. Вызывают заболевание грамотрицательные бактерии рода Salmonella. Тяжесть болезни зависит от количества микробного агента, попавшего в организм, а также от состояния иммунной системы. Наиболее тяжело сальмонеллезом болеют дети раннего возраста.
Сальмонеллезом болеют не только люди, но и животные. Основным источником сальмонеллезной инфекции являются сельскохозяйственные животные, наиболее опасными считаются домашние и водоплавающие птицы.
Сальмонелла обнаруживается в мясе коров, кур, индеек, в куриных и утиных яйцах, как в скорлупе, так и внутри яйца.
Сальмонелла очень устойчива во внешней среде, может сохраняться в пищевых продуктах и на окружающих предметах длительное время.
Заразиться сальмонеллезом можно при употреблении в пищу недостаточно термически обработанного мяса домашней птицы, крупного рогатого скота, а также яиц. Не исключено распространение сальмонеллеза контактно-бытовым путем от больных через грязные руки и предметы обихода.
 Яичная скорлупа - идеальное место для сохранения микроба. При разбивании яйца сальмонелла попадает в яичницу, а затем в организм человека. Если яйцо хранилось более 25 дней, то сальмонеллы могут проникнуть в желток и в нем размножиться.
Яичная скорлупа - идеальное место для сохранения микроба. При разбивании яйца сальмонелла попадает в яичницу, а затем в организм человека. Если яйцо хранилось более 25 дней, то сальмонеллы могут проникнуть в желток и в нем размножиться.
Чтобы не заболеть сальмонеллезом, помните и соблюдайте простые правила профилактики:
- Не покупайте продукты питания, в том числе яйца и мясо птицы, в местах несанкционированной торговли.
- При покупке яиц необходимо обращать внимание на дату сортировки, которая указывается на самом яйце и на потребительской таре. Срок годности яиц с даты сортировки 25 дней.
- Обращайте внимание на товарное соседство сырых и готовых продуктов. Продажа сырых и готовых продуктов должна производиться в разных отделах разными продавцами.
- Мясо, птицу в домашнем холодильнике нужно хранить в упакованном виде, желательно на отдельной полке.
- Яйцо нужно хранить в холодильнике в специальных ячейках. Ячейки для хранения яиц нужно мыть как можно чаще.
- Перед приготовлением яйцо необходимо тщательно вымыть с мылом под проточной водой. Варить яйцо нужно не меньше 15-20 минут с момента закипания. Жарить яйцо желательно с двух сторон не менее 10 минут. От употребления сырых яиц лучше воздержаться.
- Курицу необходимо тщательно проваривать не менее 40 минут после закипания, жареная птица считается готовой, если при полном прокалывании куска выделяется светлый, без примесей сок.
- При разделке сырого мяса, курицы в домашних условиях должна использоваться отдельная доска и нож. Эти доски ни в коем случае не должны использоваться для резки готовых продуктов: хлеба, овощей, сыра.
При появлении первых признаков заболевания необходимо обратиться к врачу. Самолечение не допустимо!
Санитарно – эпидемиологический отдел Ошмянского районного ЦГЭ.
04.07.2024
 Сегодня многие люди довольно негативно относятся к прививкам, хотя это единственный способ защитить своего ребенка, да и себя тоже от многих инфекций. Только благодаря иммунопрофилактике медикам удалось ликвидировать такое опасное заболевание, как натуральная оспа.
Сегодня многие люди довольно негативно относятся к прививкам, хотя это единственный способ защитить своего ребенка, да и себя тоже от многих инфекций. Только благодаря иммунопрофилактике медикам удалось ликвидировать такое опасное заболевание, как натуральная оспа.
До введения плановой иммунизации детей инфекционные болезни являлись ведущей причиной детской смертности, а эпидемии были частым явлением. В среднем, ежегодно около 2 миллионов детей в мире умирают от болезней, которые можно предупредить, сделав прививку.
Иммунизация может полностью предотвратить возникновение заболевания или создает условия для легкого течения инфекции без осложнений и летальных исходов.
 На сегодняшний день в Беларуси утвержден Национальный календарь прививок, в который включена иммунизация против таких заболеваний как гепатит В, туберкулез, пневмококковая и гемофильная инфекции, дифтерия, коклюш, столбняк, полиомиелит, корь, краснуха, паротит, грипп. Все эти заболевания опасны своими осложнениями. Соблюдение календаря прививок обеспечивает защиту от заболеваний в максимально оптимальные сроки, поэтому не следует откладывать начало вакцинации и без основания увеличивать интервалы между прививками. Если же последнее произошло, то в целях своевременного осуществления дальнейших прививок допускается одновременное введение нескольких вакцин, что не представляет какой-либо опасности для ребенка.
На сегодняшний день в Беларуси утвержден Национальный календарь прививок, в который включена иммунизация против таких заболеваний как гепатит В, туберкулез, пневмококковая и гемофильная инфекции, дифтерия, коклюш, столбняк, полиомиелит, корь, краснуха, паротит, грипп. Все эти заболевания опасны своими осложнениями. Соблюдение календаря прививок обеспечивает защиту от заболеваний в максимально оптимальные сроки, поэтому не следует откладывать начало вакцинации и без основания увеличивать интервалы между прививками. Если же последнее произошло, то в целях своевременного осуществления дальнейших прививок допускается одновременное введение нескольких вакцин, что не представляет какой-либо опасности для ребенка.
 Современные вакцины высокоочищенные препараты, создающие высокий уровень иммунитета не только у здоровых людей, но и у страдающих хроническими заболеваниями легких, сердца, печени, почек и других органов. В настоящее время разработана тактика иммунизации людей с аллергическими, онкологическими заболеваниями.
Современные вакцины высокоочищенные препараты, создающие высокий уровень иммунитета не только у здоровых людей, но и у страдающих хроническими заболеваниями легких, сердца, печени, почек и других органов. В настоящее время разработана тактика иммунизации людей с аллергическими, онкологическими заболеваниями.
В Республике Беларусь проведение иммунизации в рамках Национального календаря профилактических прививок полностью финансируется государством. Кроме того, бесплатно проводятся профилактические прививки по эпидпоказаниям для «групп риска» (против бешенства, против клещевого энцефалита группам риска, против кори в очагах инфекций, против желтой лихорадки, против гепатита В для медицинских работников, против гриппа).
Вакцинация – это простой, безопасный и эффективный способ защиты от болезней. Любая прививка в сотни раз безопаснее, чем заболевание, от которого она защищает. Только совместными усилиями мы сможем вырастить поколение людей, понимающих главную ценность жизни – здоровье, а без прививок это пока невозможно!
 В настоящее время в борьбе с инфекцией COVID-19 важным компонентом является вакцинация населения. Это наиболее быстрый и эффективный способ взять вирус инфекции COVID-19 под контроль. Чем больше людей будет иметь иммунитет к нему, тем быстрее он перестанет циркулировать в человеческой популяции.
В настоящее время в борьбе с инфекцией COVID-19 важным компонентом является вакцинация населения. Это наиболее быстрый и эффективный способ взять вирус инфекции COVID-19 под контроль. Чем больше людей будет иметь иммунитет к нему, тем быстрее он перестанет циркулировать в человеческой популяции.
Сделав вакцинацию, Вы защитите себя и своих близких!
04.07.2024
28 июня 2024 года в международном автодорожном пункте пропуска через Государственную границу Республики Беларусь «Каменный Лог» проведено тренировочное учение по организации и проведении первичных противоэпидемических мероприятий при выявлении случая заболевания, подозрительного на холеру.
В учении приняли участие сотрудники Ошмянского районного центра гигиены и эпидемиологии, сотрудники Ошмянской ЦРБ, сотрудники Гродненской региональной таможни, сотрудники пограничной службы (войсковая часть 2044).
Главный врач Ошмянского районного ЦГЭ Ларионов Юрий Петрович поблагодарил участников учения, положительно оценил порядок взаимодействия всех заинтересованных в рамках проведения мероприятий по локализации и ликвидации очага холеры, отметил слаженную работу задействованных в учении, чёткое знание своих функциональных обязанностей специалистами и умение применить их на практике.









01.07.2024
28.06.2024 на базе ГУ «Ошмянский районный ЦГЭ» в лекционном зале специалистами санитарно-гигиенического отдела (помощник врача-эпидемиолога Жидович Т.В., Юхевич Т.И., Жаворонкова А.Ю.) проведено практико-ориентированное занятие с медицинскими работниками дошкольных и школьных учреждений образования г.Ошмяны на тему: «Организация и проведение первичных противоэпидемических мероприятий в учреждении при регистрации групповых случаев заболевания острых кишечных инфекций». Обучающий семинар «Профилактика педикулёза», «Профилактика энтеробиоза», «Профилактика ОКИ, в том числе вирусного гепатита А», «Вакцинопрофилактика. Альтернативная вакцинация».




Помощник врача-эпидемиолога Т.В.Жидович
Помощник врача-эпидемиолога Т.И.Юхевич
Помощник врача-эпидемиолога А.Ю.Жаворонкова
01.07.2024
Перечень стран, неблагополучных по инфекционным заболеваниям, которые могут представлять чрезвычайную ситуацию в области общественного здравоохранения, имеющую международное значение
|
Инфекционное заболевание |
Регион |
Страны |
|
Чума |
Африка |
Демократическая Республика Конго (ДРК), Мадагаскар, Танзания, Уганда, Ангола, Ботсвана, Зимбабве, Кения, Лесото, Мозамбик, Намибия, Эсватини, Южно-Африканская Республика (ЮАР) |
|
Азия |
Китай, Монголия, Вьетнам |
|
|
Американский регион |
Перу, Боливия, США, Аргентина, Бразилия, Венесуэла, Эквадор |
|
|
Лихорадка Рифт-Валли
|
Африка |
страны Северной Африки и территории к югу от Сахары в т.ч. Алжир, Ботсвана, Египет, Лесото, Ливия, Марокко, Намибия, Эсватини, Тунис, Майотта, ЮАР, Центральноафриканская Республика, Мавритания, о.Мадагаскар, Уганда, Кения |
|
Азия |
Йемен, Саудовская Аравия |
|
|
Лихорадка Эбола |
Африка |
ДРК, Гвинея, Уганда |
|
Лихорадка Марбург |
Африка |
ДРК, Уганда, Ангола, Конго, Танзания, Экваториальная Гвинея, Камерун |
|
Лихорадка Ласса |
Западная Африка |
Нигерия, Бенин, Того, Сьерра-Леоне, Мали, Либерия, Гвинея, Гана, Буркина-Фасо, Мозамбик, Сенегал, Центральноафриканская Республика, Конго |
|
Оспа обезьян |
Западная и Центральная Африка (эндемичные страны) |
ДРК, Бенин, Габон, Конго, Камерун, Центральноафриканская Республика, Нигерия, Либерия, Сьерра-Леоне,Южный Судан |
|
Менингококковая инфекция |
Африка (страны «менингитного пояса») |
Бенин, Буркина-Фасо, Гамбия, Гана, Гвинея, ДРК, Камерун, Кот д'Ивуар, Мавритания, Мали, Нигер, Нигерия, Сенегал, Того, Центральноафриканская Республика, Чад, Эфиопия, Южный Судан |
|
Австралия и Океания |
о. Фиджи
|
|
|
Лихорадка денге
|
Азия
|
Таиланд, Вьетнам, Малайзия, Камбоджа, Филиппины, Лаос, Афганистан, Сингапур, Китай, Индонезия, Япония, Мьянма, Гонконг, Бали, Тимор-Лешти, Индия, Шри-Ланка, Пакистан, Йемен, Бангладеш, Бутан, Непал, Тайвань |
|
Европа |
Испания, Италия, Франция, Хорватия |
|
|
Ближний Восток и Восточное Средиземноморье |
Саудовская Аравия, Джибути, Оман |
|
|
Океания |
Папуа-Новая Гвинея, Соломоновы острова, Новая Каледония, Острова Кука, Фиджи, Вануату, Австралия, о-ва Токелау, Тонгу, Тувалу, Французская Полинезия, Маршалловы острова, Гавайи, Микронезия, Палау, Самоа, Уоллис и Футуна |
|
|
Америка, страны Карибского бассейна |
Коста-Рика, Мексика, Сальвадор, Гондурас, Гватемала, Пуэрто-Рико, США, Белиз, Панама, Аргентина, Перу, Колумбия, Куба Боливия, Бразилия, Венесуэла, Парагвай, Доминиканская Республика, Гваделупа, Ямайка, Уругвай, Мальдивская Республика, Багамские о-ва, Теркс и Кайкос,Никарагуа, Виргинские о-ва, Антигуа и Барбуда, Эквадор, Куба, Сен-Мартен,Сент-Люсия, Аруба, Бермудские острова, Барбадос, о-ва Тринидад и Тобаго, Гренада, Сент-Винсент и Гренадины, Суринам |
|
|
Африка |
Ангола, Египет, Кот д' Ивуар, Мозамбик, Мали, Кения, Майотта, о.Мадагаскар, о.Реюньон, Республика Кабо-Верде, Танзания, Тунис, Сомали, Судан, Эритрея, Сан-Томе и Принсипи, Сенегал, Чад, Эфиопия, Гана, Нигер, Нигерия, Гвинея, Того, Буркина-Фасо, о.Маврикий, Чад |
|
|
Коронавирус ближневосточного респираторного синдрома (БВРС-КоВ) |
Ближний Восток |
Саудовская Аравия, ОАЭ, Катар, Оман
|
|
Холера
|
Африка |
ДРК, Танзания, Кения, Замбия, Малави, Мозамбик, Уганда, Нигерия, Сомали, Либерия, Бенин, Бурунди, Зимбабве, Кот-д'Ивуар, Южный Судан, Гана, Нигер, Того, Камерун, Эфиопия, Судан, Сьерра-Леоне, Чад, Буркина-Фасо, Эсватини, ЮАР, Конго |
|
Америка и страны Карибского бассейна |
Гаити, Эквадор, Гайана, Перу, Доминиканская Республика |
|
|
Южная Азия |
Индия, Непал, Бангладеш, Пакистан |
|
|
Юго-восточная Азия |
Мьянма, Сингапур, Филиппины, Шри-Ланка, Бруней, Малайзия, Индонезия, Китай, Лаос, Камбоджа |
|
|
Центральная Азия. |
Йемен, Афганистан |
|
|
Ближний Восток |
Ирак, Сирия, Ливан, Иран |
|
|
Лихорадка Чикунгунья
|
Африка
|
Кения, Судан, Эфиопия, Буркина-Фасо |
|
Азия |
Индия, Малайзия, Таиланд, Филиппины, Тимор-Лешти |
|
|
Американский регион |
Аргентина, Боливия, Бразилия, Парагвай, Перу, Белиз |
Перечень эндемичных по малярии стран
|
АФРИКА Ангола, Бенин, Бурунди, Буркина-Фассо, Габон, Гамбия Гана, Гвинея, Гвинея-Бисау, Джибути, Замбия, ДРК, Камерун, Конго, Кения, Коморские острова, Либерия, Мавритания, Мадагаскар, Малави, Мали, Майотта, Мозамбик, Нигер, Нигерия, Руанда, Сан-Томе и Принсипи, Сенегал, Сомали, Судан, Южный Судан, Сьерра-Леоне, Танзания, Того, Уганда, ЦАР, Чад, Эсватини, Экв. Гвинея, Эритрея, Эфиопия.
Ботсвана, Египет, Зимбабве, Кабо-Верде, Марокко, Намибия, ЮАР. |
Повсеместно
Риск заражения малярией на отдельных территориях |
|
АЗИЯ и ЕВРОПА Бангладеш, Бутан, Вьетнам, Индия, Индонезия, Йемен, Камбоджа, Лаос, Непал, Оман, Пакистан, Тимор-Лешти, Филиппины. Афганистан, Таиланд, Иран, Ирак, КНДР, Южная Корея, Малайзия, Мьянма, Саудовская Аравия, Сирия. |
Повсеместно
Риск заражения малярией на отдельных территориях |
|
ОКЕАНИЯ Вануату, Папуа Новая Гвинея, Соломоновы острова. |
Повсеместно |
|
АМЕРИКА Белиз, Боливия, Бразилия, Гаити, Гайана, Гвиана Французская, Гондурас, Доминиканская республика, Коста-Рика, Колумбия, Никарагуа.
Гватемала, Венесуэла, Мексика, Панама, Перу, Суринам, Эквадор |
Повсеместно
Риск заражения малярией на отдельных территориях |
18.06.2024
17.06.2024 в летнем оздоровительном лагере на базе СШ №1 г.Ошмяны имени М.М.Гружевского в рамках реализации информационно образовательной акции «Делай как Я!» и проведения информационно-образовательного мероприятия по вопросам: «Профилактика энтеробиоза», «Профилактика Острых кишечных инфекций», «Правила гигиены для малышей», «Техника мытья рук» помощником врача-эпидемиолога ГУ «Ошмянский районный ЦГЭ» Жаворонковой А.Ю. и Жидович Т.В. проведен мастер-класс для детей 1 - 4 отрядов.





17.06.2024

10.06.2024
Бешенство, по-прежнему, остается серьезной и неразрешенной проблемой в мире. По данным Всемирной организации здравоохранения случаи заболевания бешенством людей регистрируются в многочисленных странах мира.
В особой группе риска находятся дети, поскольку они чаще контактируют с животными, нежели взрослые. Почти половина всех смертельных случаев от бешенства зарегистрирована среди детей до 15 лет.
Эпидемиологическая значимость бешенства определяется его абсолютной летальностью, повсеместным распространением, прямой связью с заболеваниями среди животных, уровнем социально-экономического развития государства и оказания специфической (антирабической) помощи населению.
Бешенство – инфекционное заболевание, вирусной природы, которое передается животным и людям при тесном контакте со слюной инфицированных особей – при укусах, царапинах, а также загрязнении слюной животного поврежденной кожи и слизистых оболочек. В развитых странах носителями вируса являются преимущественно дикие животные, от которых болезнь передается домашним питомцам и людям. Однако собаки по-прежнему являются основными носителями бешенства, а их укусы приводят к основному количеству случаев смерти людей от данной инфекции в мире.
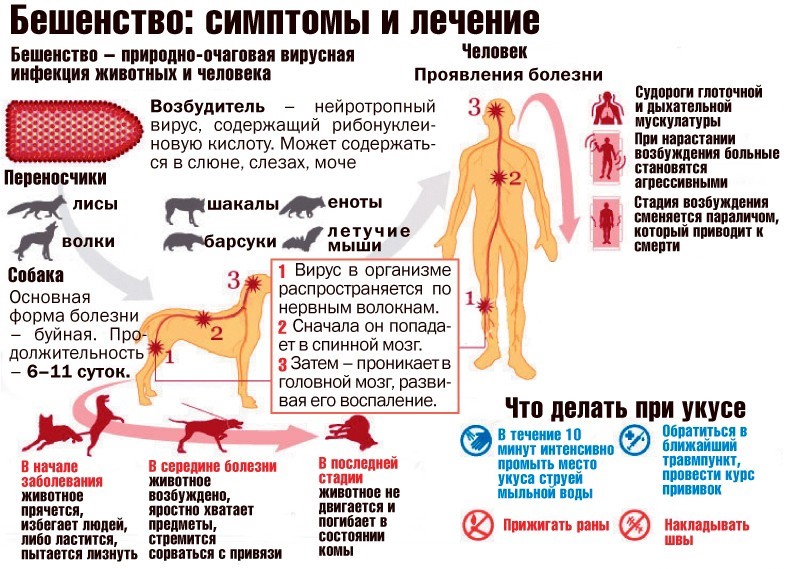
Период заразительности у животных наступает за 3-10 дней до появления клинических признаков и длится в течение всего заболевания.
Инкубационный период при бешенстве у человека составляет обычно от 10 дней до 2 месяцев, хотя известны случаи его сокращения до 5 дней и удлинения до 1 года и более.
Первые симптомы заболевания могут проявляться в месте нанесенного повреждения в виде мышечных подергиваний, зуда, боли по ходу нервов. В начале заболевания отмечаются беспричинная тревога, страх, повышенная чувствительность к световым и звуковым раздражителям, субфебрильная температура. Впоследствии могут присоединяться приступы водобоязни: болезненные спазмы мышц глотки и гортани при попытке попить, при звуках льющейся воды. С каждым днем заболевание прогрессирует, развиваются параличи. Смерть наступает от остановки дыхания и сердечно-сосудистой деятельности.
Основным источником и резервуаром природного бешенства в Республике Беларусь на протяжении многих лет является лисица. Эпидемиологическое значение имеют и другие дикие плотоядные животные (енотовидные собаки, волки), а также собаки и кошки. Могут заражаться бешенством и передавать вирус другим животным и человеку крупный рогатый скот, лошади и другие травоядные животные.
Бешенство – абсолютно смертельное заболевание, которое можно предупредить. У медицинских работников имеются достаточно эффективные лекарственные средства (антирабическая вакцина и иммуноглобулин). Однако они обеспечивают защиту от заболевания бешенством только при своевременном обращении пострадавших за медицинской помощью.
Защитить себя и окружающих от бешенства можно, если знать и выполнять несколько простых правил:
- Необходимо соблюдать установленные правила содержания домашних животных (собак, кошек) и ежегодно в обязательном порядке приводить своих любимцев в ветеринарную станцию по месту жительства для проведения профилактических прививок против бешенства;
- В случаях изменений в поведении домашнего животного, получения им повреждений от другого животного, смерти без видимых на то причин необходимо обязательно обратиться к ветеринарному специалисту для установления наблюдения или выяснения причины смерти животного;
- От укусов животных часто страдают дети, поэтому необходимо постоянно проводить с ними разъяснительную работу и стараться избегать ненужных контактов с животными, особенно дикими или безнадзорными. Неправильное, либо неадекватное поведение ребенка, который в силу возраста не сможет правильно оценить ситуацию, зачастую приводит к агрессии любое, а тем более, больное животное;
- Следует напомнить ребенку о необходимости информирования взрослых в случае даже незначительных повреждений, нанесенных животными;
- Не следует подбирать на даче, в лесу, на улице диких и безнадзорных домашних животных, либо найти возможность в короткий срок показать его ветеринарному врачу и привить от бешенства;
- Не следует брать животное «на летний дачный сезон»: выбросив его, вы увеличиваете тем самым количество безнадзорных животных и повышаете риск возникновения бешенства в окрестностях;
- Не следует избавляться от животного, покусавшего или оцарапавшего человека. По возможности за ним должно быть установлено десятидневное наблюдение;
- При появлении диких животных на личных подворьях в сельской местности, на территории населенных пунктов нужно принять все меры предосторожности и обеспечения безопасности себя и ваших близких, поскольку здоровые дикие животные, как правило, избегают встречи с человеком;
- Если контакта с животным, даже внешне здоровым, все же избежать не удалось, необходимо в максимально короткие сроки самостоятельно провести первичную обработку раны – тщательно промыть раневую поверхность в течение 15 минут струей воды с мылом, обработать края раны 5% настойкой йода и немедленно обратиться в медицинское учреждение. Только врач может оценить риск возможного заражения вирусом бешенства и назначит, при необходимости, курс иммунизации.
Помощник врача-эпидемиолога Н.А.Барташевич
05.06.2024
Природно-очаговые зоонозные инфекции - это болезни, общие для человека и животных.
Зоонозные инфекции широко распространены среди диких, сельскохозяйственных, домашних животных, в том числе грызунов, вследствие чего заболеваемость природно-очаговыми инфекциями ликвидировать практически невозможно.
К ним относятся: сибирская язва, бруцеллез, туляремия, листериоз, бешенство, туберкулез, иерсинеоз, малярия, легионеллез, клещевой энцефалит, болезнь Лайма, орнитоз, геморрагическая лихорадка с почечным синдромом (ГЛПС), гельминтозы и т.д.).
Возбудители природно-очаговых зоонозных инфекций длительное время сохраняются во внешней среде, в организмах животных, в том числе грызунов, птиц, кровососущих членистоногих, которые являются источниками и переносчиками указанных инфекций.
Заражение людей происходит: при контакте с больными животными (трупами), инфицированными объектами внешней среды, предметами обихода, продуктами питания, водой, а также при укусах животных и кровососущих насекомых.
Листериоз – инфекционное заболевание человека и животных. Источник заболевания людей многие виды диких и домашних животных, в том числе грызуны и птицы. Больные животные своими выделениями заражают окружающую среду, почву, предметы обихода в домах, а также пищевые продукты и воду.
Возбудители листериоза - микроорганизмы (листерии), устойчивые во внешней среде. Они не только длительно сохраняются, но и размножаются в продуктах питания при низких температурах, даже в условиях холодильника. Губительно действует на листерии кипячение и бытовые дезинфекционные средства.
Заболевание листериозом наиболее опасно для беременных. Возбудитель листериоза обладает способностью проникать через плаценту, что приводит к внутриутробной гибели плода и новорожденных детей в первые дни жизни. Является одной из причин выкидышей и преждевременных родов у беременных.
Геморрагическая лихорадка с почечным синдромом (ГЛПС) - опасное вирусное природно-очаговое инфекционное заболевание. Основными резервуарами, хранителями вируса ГЛПС в природе, являются мышевидные грызуны, у которых инфекция чаще протекает в виде здорового носительства, не приводящего к гибели животного. Вирус может проникать в организм человека от инфицированных грызунов разными путями: через поврежденные кожные покровы, слизистые оболочки дыхательных путей и органов пищеварения. Заражения людей наиболее часто происходят при употреблении продуктов, инфицированных выделениями грызунов или через грязные руки во время еды.
Лептоспироз – источником инфекции для человека являются дикие, домашние, сельскохозяйственные, промысловые животные, грызуны.
Больные лептоспирозом животные выделяют с мочой возбудителей болезни, заражая воду, пищевые продукты, предметы окружающей среды.
Человек чаще заражается через воду водоемов (болота, пруды, мелководные реки), реже – через пищевые продукты, предметы быта и производства. Заразиться так же можно при уходе за домашними животными, при забое и разделке туш животных. В организм человека возбудитель проникает через поврежденную кожу и слизистые оболочки рта, носа, желудочно-кишечного тракта, глаз.
Основными проявлениями заболевания являются температуры тела до 39-400С, слабость, мышечные и суставные боли, в некоторых случаях присоединяется желтуха и сыпь. При несвоевременном обращении за медицинской помощью заболевание прогрессирует, наблюдается поражение печени, почек, легких, сердечно-сосудистой и центральной нервной систем, что может привести к инвалидизации.
Иерсинеоз – возбудитель инфекции широко распространен в природе, размножается в почве, на овощах, фруктах, ягодах, в мясных, молочных и других продуктах, хорошо переносит низкие температуры. Заражение человека происходит при употреблении в пищу загрязненных экскрементами грызунов продуктов питания, воды. В основном – это овощи (салаты), молочные продукты, вода, употребляемые в пищу без термической обработки.
Основными проявлениями заболевания являются общая интоксикация (повышение температуры, озноб, головная боль, боли в мышцах и суставах), поражение желудочно–кишечного тракта (боли в животе, тошнота, рвота, понос), может быть желтуха, сыпь.
Основные меры профилактики природно-очаговых инфекций:
- своевременное проведение благоустройства территорий дачных участков и частных домовладений (освобождение от зарослей бурьяна, строительного и бытового мусора) для исключения возможности жизнедеятельности грызунов и контакта с грызунами – основными источниками природно-очаговых инфекций (ГЛПС, лептоспирозы, листериоз, псевдотуберкулез);
- принятие мер по исключению проникновения грызунов в помещения, где хранятся пищевые продукты;
- борьба с грызунами и кровососущими насекомыми, проведение истребительных мероприятий (дератизация, дезинсекция) и дезинфекционных мероприятий в помещениях и на территории перед заездом на дачные участки;
- применение репеллентов против укусов комаров, слепней, клещей;
- при купании в водоемах выбирать водоемы с проточной водой, не заглатывать воду;
- соблюдать меры профилактики при прогулках в лесу (выбирать поляну или светлый участок леса, не располагаться в стогах сена или соломы, хранить продукты и воду в закрытой таре);
- соблюдать технологию приготовления и сроков реализации салатов из сырых овощей;
- не использовать для питья, приготовления пищи, мытья посуды и умывания воду из неизвестных источников;
- использовать для питья только кипяченую или бутилированную воду;
- уничтожать продукты питания в случае их загрязнения или порчи грызунами;
- исключать контакты с неизвестными собаками и кошками и дикими животными;
- не прикасаться к трупам павших животных.
- соблюдать меры личной профилактики.
Помощник врача-эпидемиолога санитарно-эпидемиологического отдела Ошмянского районного ЦГЭ Татьяна Владимировна Жидович
04.06.2024
Гельминты или глисты — это обширная группа различного вида и размера червей, которые, паразитируя, живут в организме человека, нанося при этом существенный вред здоровью хозяина, особенно если это неокрепший детский организм.
В 2023 году на территории Ошмянского района зарегистрировано 47 случаев энтеробиоза (в 2022 – 53случая), 6 случаев аскаридоза (в 2022 – 11 случаев). В Гродненской области в 2023 году заболеваемость энтеробиозом снизилась в 1,9 раз, зарегистрировано 878 случаев, показатель 87,9 на 100 т.н. (в 2022 г. – 1675 сл. И 166,4 на 100 т.н. соответственно).
В чем заключается вред здоровью от гельминтов:
— питаясь за счет хозяина, они создают в его организме дефицит жизненно необходимых витаминов и микроэлементов;
— снижают иммунитет, удлиняют сроки лечения инфекционных и неинфекционных заболеваний, провоцируют различные аллергические проявления;
— вызывают у ребенка беспокойство, капризность, раздражительность, нарушение сна, отставание в умственном и физическом развитии, неблагоприятно сказываются на учебу школьников и т.д.
Все эти проявления зачастую не бросаются в глаза и потому может казаться, что зараженный гельминтами ребенок вполне здоров, однако это ошибочная точка зрения! В Беларуси встречается свыше десятка опасных для человека видов гельминтов, но наиболее широкое и массовое распространение, особенно среди детского населения, имеют 3 из них: острицы, власоглавы и аскариды.
Что представляют собой эти виды гельминтов:
Острицы — мелкие круглые черви белого цвета до 1 см длинной; власоглавы — круглые белые длинной до 5 см с характерной нитевидной головной частью и утолщенной задней; аскариды — самые крупные из перечисленных (до 40 см), круглые, бело-розового цвета. Обитают эти паразиты в кишечнике человека, вызывая при этом соответствующие заболевания: энтеробиоз, трихоцефалез и аскаридоз.
Особенности данных заболеваний и вызывающих их возбудителей:
Характерной особенностью энтеробиоза является сильный зуд в области заднего прохода, вызываемый тем, что самки остриц активно выползают из анального отверстия для откладки яиц. Этот зуд вызывает непроизвольное расчесывание перианальных складок и загрязнение яйцами паразита рук, подногтевых пространств, нательного и постельного белья, способствуя тем самым дальнейшему их рассеиванию на предметы обихода, игрушки, продукты питания и пр. Заражению здорового ребенка, находящегося в одном коллективе или помещении с больным способствуют такие вредные привычки, как обгрызание ногтей, держание во рту пальцев, игрушек, и неустоявшиеся гигиенические навыки у детей.
К особенностям трихоцефалеза следует отнести отсутствие выраженных клинических проявлений и длительность (3-5 лет) течения заболевания, сложность его диагностики и лечения, а также то, что возбудитель — власоглав — относится к группе так называемых геогельминтов, в цикле развития которых обязательно присутствует период созревания яиц в почве (внешней среде). При этом заражение непосредственно от больного, как при энтеробиозе, невозможно, но и бороться с такими гельминтозами значительно труднее из-за того, что яйца их во внешней среде выживают годами и все это время опасны для человека.
Аскарида также относится к геогельминтам. Из 3-х перечисленных видов она является самой агрессивной за счет того, что в процессе развития вылупившиеся из яиц личинки передвигаются по кровеносному руслу через печень, сердце в легкие, где по мере созревания разрывают капилляры и через бронхи, трахею проникают в глотку, заглатываются и только потом, вновь попадая в кишечник, достигают окончательной зрелости. Клинически период миграции личинок проявляется лихорадкой, потливостью, кашлем, аллергическим зудом, сыпью, астматическим бронхитом, период зрелости паразита — снижением аппетита, похудением, болями в животе, общей слабостью.
Массовое заражение населения аскаридозом и трихоцефалезом поддерживается повсеместным использованием на приусадебных и дачных участках необеззараженных фекалий в качестве удобрения, употреблением с этих участков (огородов) немытых и необработанных кипятком овощей и ягод, заносом яиц паразитов на пищевые продукты мухами и с грязными руками.
Дети наиболее восприимчивы к глистным заболеваниям, среди них поддерживается самый высокий уровень зараженности.
Как же уберечь себя и свою семью от заражения?
- Мыть руки после посещения туалета, перед едой, после прихода с улицы, после игры с домашними животными, Отправляясь в поездку, можно взять с собой антибактериальную жидкость, влажные салфетки.
- Следить за чистотой обуви, белья, одежды, ногтей.
- Перед употреблением обязательно мыть овощи, фрукты, зелень проточной водой, а лучше овощи и фрукты обдать кипятком.
- Приобретать мясо только с отметкой о ветеринарном контроле, хорошо его прожаривать, проваривать.
- Находясь в странах с тропическим климатом в стоячих и медленно текущих природных водоемах лучше не купаться вообще.
- Ежегодно в весенне-летний период проводите обследование и дегельминтизацию домашних собак в ветеринарных организациях.
- При подозрении на заражение гельминтами обращайтесь к врачу – не запускайте болезнь!
Соблюдение этих правил позволит эффективно снижать заболеваемость гельминтозами и уберечь от заражения вас и ваших детей.
Гельминты — вредны и опасны, но заражение ими легче предупредить, чем потом с ними бороться.
Помощник врача-эпидемиолога А.Ю.Жаворонкова
03.06.2024
Ротавирусная инфекция - чрезвычайно распространенное заболевание. Считается, что любой дошкольник к 5 годам уже хоть раз перенес эту инфекцию. В странах с низким уровнем жизни заражение детей в возрасте от 6 до 9 месяцев происходит до 80%.
Заболевание протекает с диареей, тошнотой и рвотой, опасность которых заключается в быстром обезвоживании организма, а также с лихорадкой. В самом начале у пациентов могут появляться симптомы воспаления верхних дыхательных путей (респираторный синдром).
Возбудители заболевания – представители рода Rotavirus (от лат rota - колесо), получили свое название благодаря характерному внешнему виду вирионов. Они имеют округлую форму и напоминают колеса «с четко очерченным ободком, короткими спицами и широкой ступицей».
Ротавирусы широко распространены во всем мире. Заболевание ротавирусной инфекцией регистрируется в виде единичных случаев или эпидемических вспышек. Очагами, внутри которых происходит распространение ротавируса, обычно становятся детские дошкольные учреждения. Следует отметить, что частота ротавирусной инфекции резко возрастает в зимние месяцы.
Вирус способен сохранять жизнеспособность на различных предметах в течение длительного времени.
Возможные способы передачи ротавирусной инфекции:
- фекально-оральный (питьевой, пищевой);
- контактно-бытовой;
- воздушно-капельный.
Фекально-оральный способ считают основным. Он реализуется через грязные руки, предметы обихода и загрязненные поверхности. Источниками инфекции становятся люди с острой формой болезни или бессимптомные вирусоносители. Инфицированные лица наиболее заразны к 3-5 дню, когда концентрация вируса в фекалиях максимальна.
Инкубационный период может продолжаться от 12 часов до 1 недели, чаще он составляет 1-2 дня.
Ротавирус проникает в клетки эпителия ворсинок тонкого кишечника и начинает размножаться. Это приводит к их гибели и как следствие – к нарушению пищеварительной и всасывательной функций кишечника. В этом отделе пищеварительного тракта в норме вырабатываются ферменты, отвечающие за расщепление и всасывание углеводов. Когда этот процесс нарушается, сахара «проходят» дальше – в толстый кишечник. В результате в его просвете растет осмотическое давление. Вода из кишечного содержимого уже не всасывается и дополнительно поступает в просвет из тканей. Перистальтика кишечника усиливается, начинается диарея.
Болезнь начинается остро с повышения температуры, рвоты. Далее присоединяется понос (диарея), который длится до 3-7 дней. Лихорадка при ротавирусе быстро достигает высоких значений – 39-40 градусов. Заболевший может жаловаться на боли в животе, частота стула достигает 20 раз в сутки. Стул водянистый, желтоватый, с резким неприятным запахом.
Развернутая клиника ротавирусной инфекции наблюдается чаще у детей раннего возраста. Основную опасность для детей при заражении ротавирусной инфекцией представляет обезвоживание организма.
Многократная рвота возникает даже тогда, когда ребенок ничего не ел или выпил небольшое количество жидкости. После приема пищи в рвотных массах можно заметить непереваренные кусочки. Объем рвотных масс нередко превышает количество выпитого и съеденного. Взрослые пациенты переносят данное заболевание легко, часто — бессимптомно.
После перенесенной инфекции у человека вырабатывается иммунитет.
Вероятность заражения ротавирусной инфекцией высока. Заболевание особенно опасно для детей грудного и раннего возраста. Взрослые болеют ротавирусом реже, так как с после перенесенного эпизода инфекции обычно формируется стойкий иммунитет.
Информацию подготовила помощник врача-эпидемиолога Ошмянского районного ЦГЭ Татьяна Владимировна Жидович
28.05.2024
 Гепатит А – это острая вирусная инфекция, называемая в народе «желтуха» или «болезнь Боткина», характеризующаяся лихорадкой, интоксикацией, преимущественным поражением печени, желтухой.
Гепатит А – это острая вирусная инфекция, называемая в народе «желтуха» или «болезнь Боткина», характеризующаяся лихорадкой, интоксикацией, преимущественным поражением печени, желтухой.
 Источник инфекции – человек, больной вирусным гепатитом А. Вирус с фекалиями больного попадает в окружающую среду, после чего с зараженными водой или продуктами попадает в организм других людей. Это, так называемый, фекально-оральный механизм заражения.
Источник инфекции – человек, больной вирусным гепатитом А. Вирус с фекалиями больного попадает в окружающую среду, после чего с зараженными водой или продуктами попадает в организм других людей. Это, так называемый, фекально-оральный механизм заражения.
 Вирус гепатита А достаточно устойчив во внешней среде. При температуре + 4ºС вирус сохраняется от нескольких месяцев до нескольких лет, при комнатной температуре – несколько недель, при - 20ºС – несколько лет.
Вирус гепатита А достаточно устойчив во внешней среде. При температуре + 4ºС вирус сохраняется от нескольких месяцев до нескольких лет, при комнатной температуре – несколько недель, при - 20ºС – несколько лет.
Основные пути передачи вирусного гепатита А:
- водный путь (при использовании некачественной питьевой воды, купании в загрязненных водоемах и бассейнах);
- пищевой путь (при употреблении продуктов, загрязненных вирусом);
- контактно-бытовой путь (при несоблюдении правил личной гигиены).
Инкубационный период при гепатите А в среднем 21–30 дней, во время которого вирус размножается и адаптируется в организме. Затем начинают проявляться симптомы данной инфекции.
Симптомы вирусного гепатита А:
- преджелтушный период длится от 5 до 7 дней. Наблюдаются слабость, общее недомогание, повышение температуры до 38ºС, быстрая утомляемость, мышечная и головная боли;
 затем наступает желтушный период, самочувствие больного немного улучшается, наблюдается пожелтение склер глаз и кожных покровов, потемнение мочи и обесцвечивание кала.
затем наступает желтушный период, самочувствие больного немного улучшается, наблюдается пожелтение склер глаз и кожных покровов, потемнение мочи и обесцвечивание кала.
Заболевание может протекать и без проявления желтухи, в стертой, скрытой форме.
Профилактика вирусного гепатита А:

 соблюдайте личную гигиену и обучите этому своих детей (тщательно мойте руки после посещения улицы и туалета, перед едой);
соблюдайте личную гигиену и обучите этому своих детей (тщательно мойте руки после посещения улицы и туалета, перед едой);- употребляйте в пищу качественную воду (кипяченая, бутилированная);
- не приобретайте продукты питания вне установленных мест продажи, без документов удостоверяющих их качество и безопасность;
- перед употреблением в пищу тщательно мойте овощи, фрукты, зелень;
- содержите в чистоте свой дом.
Одной из важных мер профилактики вирусного гепатита А является вакцинация, прежде всего путешественников, туристов, отдыхающих в природных условиях, а также выезжающих в южные страны, где регистрируется высокая заболеваемость гепатитом А.
Вакцинация гепатита А в Республике Беларусь входит в календарь профилактических прививок по эпидемическим показаниям взрослым и детям.
При первых признаках заболевания необходимо немедленно обратиться за медицинской помощью. Самолечение при данной инфекции недопустимо!
Помощник врача-эпидемиолога Т.В.Жидович
24.05.2024
 Грипп птиц (A/H5N1) - вирусная инфекция, поражающая все виды птиц. Наиболее чувствительными к данной инфекции из домашних видов птиц являются индюки и куры. Естественным резервуаром для вируса гриппа птиц в природе являются водоплавающие птицы.
Грипп птиц (A/H5N1) - вирусная инфекция, поражающая все виды птиц. Наиболее чувствительными к данной инфекции из домашних видов птиц являются индюки и куры. Естественным резервуаром для вируса гриппа птиц в природе являются водоплавающие птицы.
Согласно информации Всемирной организации здравоохранения (ВОЗ) данный вирус неспособен к активной передаче от человека к человеку, поэтому риск его распространения среди людей на национальном, региональном и международном уровнях считается низким, но такая возможность существует.
Заражение человека происходит при тесном контакте с инфицированной домашней и дикой птицей (при уходе за птицей, разделке тушек и др.), при употреблении в пищу мяса и яиц больных птиц без достаточной термической обработки. Выделения зараженных птиц, попадая на растения, в воздух, в воду, создают опасность заражения через воду при питье, купании, а также воздушно-капельным, воздушно-пылевым путем и через грязные руки.
Профилактика гриппа птиц
- не рекомендуется покупать живую птицу, цыплят, мясо птиц и яйца в местах несанкционированной торговли;
- при забое и обработке тушек птиц важное значение имеет соблюдение правил гигиены для предотвращения инфицирования от птицы других пищевых продуктов, дезинфекция поверхностей или оборудования, используемых для приготовления пищи;
- для питья рекомендуется использовать бутилированную или кипяченую воду;
- мясо и субпродукты из птицы необходимо подвергать термической обработке, нельзя употреблять в пищу сырые или недоваренные яйца;
- лицам, совершающим поездки в страны с установленными вспышками гриппа птиц, не следует посещать птицеводческие хозяйства, рынки живой птицы, контактировать с поверхностями, которые выглядят загрязненными пометом птиц, соблюдать правила безопасности пищевых продуктов;
- лицам, вернувшимся из затронутых вспышками районов, при появлении симптомов, похожих на инфицирование гриппом птиц, следует обратиться к врачу для установления диагноза и назначения лечения;
- ВОЗ рекомендует всем лицам, работающим с домашней птицей или дикими птицами, пройти вакцинацию против сезонного гриппа, чтобы снизить теоретический риск реассортации с другими вирусами.
В настоящее время эпидемическая и эпизоотологическая обстановка по гриппу птиц в Республике Беларусь благополучная, но необходимо помнить о существовании такого опасного заболевания и не забывать о мерах его профилактики в повседневной жизни.
Информацию подготовила помощник врача-эпидемиолога санитарно-эпидемиологического отдела Ошмянского районного ЦГЭ Татьяна Владимировна Жидович
24.05.2024

- Клещи являются основными переносчиками и резервуаром многих возбудителей инфекционных заболеваний. Для нашего региона наиболее актуальными инфекциями являются Лайм - боррелиоз и клещевой энцефалит

- Следует знать, что клещевой энцефалит может передаваться не только трансмиссивным путем – через укусы клещей, но и через сырое козье молоко (алиментарный путь заражения) инфицированных животных, которые в свою очередь были покусаны зараженными клещами.
ОСНОВНЫЕ МЕРЫ ПРОФИЛАКТИКИ
 - если в Вашем подсобном хозяйстве содержатся козы, обращайте внимание на условия их санитарного содержания и мест выпаса животных (окультуренные пастбища без сухостоя, свалок бытового мусора, зарослей валежника, кустарника), а также на наличие присосавшихся клещей
- если в Вашем подсобном хозяйстве содержатся козы, обращайте внимание на условия их санитарного содержания и мест выпаса животных (окультуренные пастбища без сухостоя, свалок бытового мусора, зарослей валежника, кустарника), а также на наличие присосавшихся клещей
- не покупайте в неустановленных местах торговли у неизвестных лиц козье молоко (без ветеринарной справки)
- употребляйте в пищу козье молоко и молочные продукты из него только после термической обработки (кипячение 1-2 минуты)
- оберегайте себя и своих домашних животных от укусов клещей – используйте репелленты!
Информацию подготовила помощник врача-эпидемиолога санитарно-эпидемиологического отдела Ошмянского районного ЦГЭ Татьяна Владимировна Жидович
24.05.2024

С началом весны наступает эпидемический сезон трансмиссивных инфекций, возбудители которых передаются через укусы кровососущих членистоногих. Переносчиками возбудителей Лайм –боррелиоза и клещевого энцефалита являются иксодовые клещи. Следует знать, что клещевой энцефалит может передаваться и при употреблении сырого козьего молока инфицированных животных, которые в свою очередь были покусаны зараженными клещами (алиментарный путь заражения). На сегодняшний день активность клещей можно наблюдать на территории природных ландшафтов, хорошо прогреваемых солнцем (пустыри, лужайки, опушки леса, пастбища и др.).
Первый случай присасывания клеща в текущем году зарегистрирован 26.02.2024 на приусадебном участке микрорайона «Барановичи» в г.Гродно. В 2023 году в Гродненской области от укусов клещей пострадало 4940 человек, в том числе 1470 детей. Зарегистрировано 147 случаев клещевого энцефалита и 367 случаев болезни Лайма.
Следует помнить о простых правилах, позволяющих защитить себя и своих близких от риска заражения клещевыми инфекциями:
- при посещении природных зон надевайте одежду максимально закрывающую тело;
- используйте репелленты;
- проводите периодические само - и взаимоосмотры для удаления присосавшихся насекомых;
- козье молоко и продукты из него употребляйте в пищу только после термической обработки.
При обнаружении присосавшегося клеща его необходимо удалить и обратится в медицинское учреждение для назначения профилактического лечения и медицинского наблюдения.
Помощник врача-эпидемиолога Жидович Татьяна Владимировна
29.02.2024
Вирусный гепатит «А»
 Это острое инфекционное заболевание с поражением печени. Возбудителем гепатита А является вирус. Источник инфекции - больной человек. Данной инфекцией болеют люди всех возрастов. Вирус выделяется из организма через кишечник и обнаруживается в фекалиях.
Это острое инфекционное заболевание с поражением печени. Возбудителем гепатита А является вирус. Источник инфекции - больной человек. Данной инфекцией болеют люди всех возрастов. Вирус выделяется из организма через кишечник и обнаруживается в фекалиях.
Гепатит А, как и кишечные инфекции, является болезнью грязных рук. Заражение происходит при контакте с заболевшим человеком, при употреблении загрязненных овощей, фруктов, воды.
Вирус длительное время сохраняет свои свойства в окружающей среде. В организм человека вирус проникает через грязные руки во время еды или курения, а также с загрязненной вирусом пищей и водой.
 Инкубационный период гепатита А до 35 дней. У заболевшего наблюдается ухудшение аппетита, боли в правом подреберье, тошнота, рвота, темнеет моча, кал обесцвечивается, кожные покровы и склеры глаз приобретают желтушную окраску. Иногда начало болезни напоминает ОРВИ - повышается температура, появляется насморк, кашель, ломота во всем теле. Заболевание также может протекать и без проявления желтухи, в стертой, скрытой форме.
Инкубационный период гепатита А до 35 дней. У заболевшего наблюдается ухудшение аппетита, боли в правом подреберье, тошнота, рвота, темнеет моча, кал обесцвечивается, кожные покровы и склеры глаз приобретают желтушную окраску. Иногда начало болезни напоминает ОРВИ - повышается температура, появляется насморк, кашель, ломота во всем теле. Заболевание также может протекать и без проявления желтухи, в стертой, скрытой форме.
Основные меры профилактики:

- соблюдайте правила личной гигиены, и обучите этому своих детей (мойте руки с мылом перед едой и после посещения туалета, улицы);
- содержите в чистоте места приготовления пищи, посуду;
- тщательно готовьте пищевые продукты, соблюдая температурные режимы;
- мойте фрукты и овощи перед употреблением в пищу;
- не приобретайте продукты питания в неустановленных местах продаж без документов, удостоверяющих их качество и безопасность;
- не употребляйте воду из неизвестных водоисточников и «из-под крана», пейте воду бутилированную или кипяченую. Вирус погибает при температуре кипячения только через 5 минут.
Одной из важных мер профилактики вирусного гепатита А является вакцинация. Вакцинация гепатита А в Республике Беларусь входит в календарь профилактических прививок по эпидемическим показаниям взрослым и детям.
Помощник врача-эпидемиолога Жидович Татьяна Владимировна
28.02.2024

Бруцеллез – это зоонозная инфекция, вызываемая бактериями, объединенными под общим названием Brucella. Бруцеллез характеризуется поражением опорно-двигательного аппарата, нервной, мочеполовой и сердечно-сосудистой систем.
Основными источниками инфекции для людей при бруцеллезе являются овцы, козы, крупный рогатый скот и свиньи. От человека к человеку данная инфекция не передается.
Заражение происходит преимущественно контактным, алиментарным и аэрогенным путями. Наиболее уязвимыми к данному заболеванию являются работники животноводческих комплексов, организаций по переработке животного сырья, ветеринарные работники.
Бруцеллы длительно сохраняются в пищевых продуктах, даже хранящихся в холодильниках и морозильных камерах, т.к они обладают большой устойчивостью к воздействиям низких температур. Но при кипячении погибают моментально, под действием прямых солнечных лучей гибнут через 4–5 часов, в почве сохраняют жизнеспособность до 100 дней, в воде – до 114 дней.
Инкубационный период (от заражения до проявления клинических признаков) равен 1–2 неделям, а иногда затягивается до 2 месяцев. Это зависит от количества попавших микробов, их вирулентности и сопротивляемости организма.
Клиника бруцеллеза у человека проявляется в форме острого заболевания с выраженной лихорадочной реакцией (подъем температуры до 39–40°С) в течение 3–7 дней и более. Повышение температуры сопровождается ознобом, обильным потоотделением, ломотой в теле, отсутствием аппетита, слабостью.
Осложнения бруцеллеза: эндокардит, поражение центральной нервной системы (менингит, энцефалит), абсцесс печени, воспаление селезенки, артрит.
Профилактика бруцеллеза:
- Не приобретайте продукты питания (мясные и молочные продукты) в неспециализированных местах продаж, без документов, подтверждающих их качество.
- Тщательно готовьте продукты с достаточной термической обработкой.
- Строго соблюдайте рекомендации ветеринарной службы по содержанию скота в домашних подворьях.
- В домашних подворьях не допускается участие в уходе за больными животными детей и подростков.
- Работники организаций, перерабатывающих сырье и продукты животного происхождения, должны быть обеспечены спецодеждой, соблюдать меры личной профилактики при выполнении работ.
Необходимо помнить, что диагностировать такое заболевание и назначать лечение может только врач на основании клинического и лабораторного обследования. Самолечение недопустимо.
Помощник врача-эпидемиолога
санитарно-эпидемиологического отдела Татьяна Жидович
10.01.2024
 Корь является высококонтагиозной инфекционной болезнью, вызываемой вирусом. Вирус кори легко распространяется при дыхании, кашле или чихании инфицированного человека. Инфекция может вызвать тяжелое заболевание, осложнения и даже смерть.
Корь является высококонтагиозной инфекционной болезнью, вызываемой вирусом. Вирус кори легко распространяется при дыхании, кашле или чихании инфицированного человека. Инфекция может вызвать тяжелое заболевание, осложнения и даже смерть.
Наиболее эффективным способом профилактики кори и ее передачи является вакцинация.
Признаки и симптомы
 Симптомы кори обычно проявляются через 10–14 дней после контакта с вирусом. Наиболее заметный симптом кори - ярко выраженная сыпь, обычно на лице и верхней части шеи. Затем в течение 3 дней сыпь распространяется на конечности и тело. Через 5–6 дней элементы сыпи бледнеют и угасают.
Симптомы кори обычно проявляются через 10–14 дней после контакта с вирусом. Наиболее заметный симптом кори - ярко выраженная сыпь, обычно на лице и верхней части шеи. Затем в течение 3 дней сыпь распространяется на конечности и тело. Через 5–6 дней элементы сыпи бледнеют и угасают.
К ранним симптомам кори также относятся – насморк, кашель, покраснение глаз и слезотечение, мелкие белые пятна на внутренней поверхности щек.
Осложнения кори чаще всего развиваются у детей в возрасте до 5 лет и у взрослых старше 30 лет, к ним относятся инфекции уха, пневмонии, энцефалит.
Заражение корью во время беременности может быть опасным для матери и может привести к рождению недоношенного ребенка с низкой массой тела.
Риск инфицирования
 Корь — одна из самых заразных болезней в мире, передающаяся при контакте с инфицированными выделениями из носа или гортани (при кашле или чихании) или вдыхании воздуха, которым дышал больной корью человек. Вирус остается активным и контагиозным в воздухе или на инфицированных поверхностях до двух часов. В силу этого он крайне контагиозен, и один инфицированный корью человек может заразить 9 из 10 невакцинированных лиц, находящихся с ним в близком контакте. Вирус кори может быть передан инфицированным человеком на протяжении периода времени, начинающегося за 4 дня до появления у него сыпи и заканчивающегося через 4 дня после ее появления.
Корь — одна из самых заразных болезней в мире, передающаяся при контакте с инфицированными выделениями из носа или гортани (при кашле или чихании) или вдыхании воздуха, которым дышал больной корью человек. Вирус остается активным и контагиозным в воздухе или на инфицированных поверхностях до двух часов. В силу этого он крайне контагиозен, и один инфицированный корью человек может заразить 9 из 10 невакцинированных лиц, находящихся с ним в близком контакте. Вирус кори может быть передан инфицированным человеком на протяжении периода времени, начинающегося за 4 дня до появления у него сыпи и заканчивающегося через 4 дня после ее появления.
Риску инфицирования подвергается любой человек, не имеющий иммунитета. Наибольшему риску тяжелых осложнений кори подвержены непривитые дети раннего возраста и беременные женщины.
Профилактика
Специфического лечения кори не существует.
Наиболее эффективным способом профилактики кори является вакцинация.
В Республике Беларусь иммунизация против кори проводится в соответствии с Национальным календарем профилактических прививок, который регламентирует сроки введения препаратов.
Плановая иммунизация детей проводится в возрасте 12 месяцев и 6 лет. Профилактическая иммунизация по эпидемическим показаниям проводится лицам, контактировавшим с пациентом, которому установлен диагноз «корь» в возрасте от 9 месяцев до 55 лет, не болевшие корью и не имеющие документально подтвержденных сведений о прививках против кори или лабораторно подтвержденных результатов наличия защитного иммунитета против кори.
После двукратного введения вакцины, так же, как и после перенесенного заболевания корью, формируется стойкий длительный иммунитет к этой инфекции.
Помощник врача-эпидемиолога
санитарно-эпидемиологического отдела Татьяна Жидович
07.12.2023
 Наступил зимний период года. Разрешена охота на диких животных. На личных подворьях граждан производится убой домашних свиней. Консервируются мясные продукты впрок. Возросла вероятность употребления непроверенного на трихинеллёз мяса домашних свиней, мяса диких животных, добытых на охоте, что может привести к заболеванию населения трихинеллёзом.
Наступил зимний период года. Разрешена охота на диких животных. На личных подворьях граждан производится убой домашних свиней. Консервируются мясные продукты впрок. Возросла вероятность употребления непроверенного на трихинеллёз мяса домашних свиней, мяса диких животных, добытых на охоте, что может привести к заболеванию населения трихинеллёзом.
Трихинеллёз - это остро протекающий гельминтоз человека и млекопитающих животных, который характеризуется лихорадкой, мышечными болями, отёком лица, кожными высыпаниями. Возбудителем данного заболевания являются мелкие, невидимые невооруженным глазом личинки круглого гельминта трихинеллы, паразитирующие в мышечной ткани многих видов плотоядных животных и человека.
В Республике Беларусь ежегодно регистрируются случаи трихинеллёза у людей, что связано с повсеместным поражением трихинеллезом хищных и всеядных млекопитающих, грызунов в дикой природе, так и возникновении очагов этого заболевания в окружении человека, где возможно заражение свиней, собак, кошек, крыс. Дикие животные заражаются при поедании павших от трихинеллеза диких животных или не утилизированных остатков больных трихинеллёзом домашних животных. Домашние свиньи заражаются трихинеллёзом в результате поедания больных трихинеллёзом мелких грызунов, проникнувших в жилую застройку из дикой природы, а также при скармливании им не обезвреженных отходов охотничьего промысла, зараженных трихинеллёзом.
Трихинеллёз очень заразен. Человек заболевает при употреблении в пищу 10-15 граммов сырого или недостаточно проваренного мяса, колбас, сала с прослойками мяса, окорока, грудинки, изготовленных из мяса пораженных трихинеллёзом домашних свиней, диких кабанов, бурых медведей, нутрий, барсуков. Более 70% случаев заболевания трихинеллёзом людей связано с употреблением мяса домашних или диких свиней.
Заболевание у человека начинается с головной боли, повышения температуры до 38-39,5 градусов Цельсия, сильных болей в икроножных, поясничных, затылочных, жевательных мышцах, наблюдаются выраженные отеки век, отеки лица, одутловатость (народное название болезни – «одутловатка»), покраснение глаз, появляется кожная сыпь. При тяжелой форме трихинеллёза заболевание нередко начинается нетипично в виде простуды, болей в горле, животе, может быть жидкий стул. Мышечные боли распространяются на всё тело. Отекает туловище и конечности. На коже лица, туловища, конечностей появляется сыпь. Продолжительность заболевания трихинеллёзом в среднем 2-4 недели, а в тяжелых случаях – 3-5 недель. При отсутствии лечения особенно опасно аллергическое воспаление миокарда, которое является основной причиной смерти от трихинеллёза. Лечение трихинеллеза представляет значительные трудности и проводится только в стационарных условиях. У лиц, перенесших трихинеллёз, вырабатывается устойчивость к повторным заражениям.
При повышении температуры, появлении отёков на лице, болей в мышцах необходимо срочно обратится к врачу по месту жительства!!!
Профилактика трихинеллёза включает в себя мероприятия, которые направлены на предупреждение заражения свиней и других плотоядных и всеядных животных трихинеллёзом и последующую его передачу через мясо животных человеку. Гражданам рекомендуется стойловое содержание свиней. Убой свиней допускается только на убойных пунктах под контролем ветеринарного работника и с обязательной проверкой на наличие трихинелл в туше убитого животного. В помещениях для выращивания сельскохозяйственных животных необходимо регулярно проводить уничтожение грызунов своими силами или с привлечением специализированных организаций. Охотникам запрещено оставлять в лесу тушки хищников после снятия с них шкурок.
Личная профилактика трихинеллёза состоит в том, чтобы употреблять в пищу только обследованное на трихинеллёз в ветеринарной лаборатории мясо домашних и диких животных. Нельзя приобретать мясо свиней, диких кабанов, нутрий, барсуков или мясопродукты из них вне магазинов, рынков. Требуйте документы о проведении ветеринарно-санитарной экспертизы на мясопродукты. Не пробуйте и не употребляйте сырой фарш. Мясные блюда необходимо подвергать длительной термической обработке, так как личинки трихинелл в мясных продуктах устойчивы к самым разным воздействиям окружающей среды, уничтожить их в домашних условиях практически не возможно, они переносят жарение, варку, обработку в микроволновой печи и замораживание. При варке личинки гибнут в течение 3 часов в кусках мяса толщиной не более 8 см. В тушах животных они выживают от 4 до 10 месяцев; при засолке мяса – в течение года. Соление, копчение мяса не гарантируют уничтожения этих паразитов в глубоких слоях мяса или сала. При обнаружении личинок трихинелл в мясе убитого животного, вся туша считается непригодной в пищу и подлежит уничтожению, запрещается пытаться проварить или прожарить заведомо зараженное мясо трихинеллами и, уж тем более, сбыть его где-нибудь на стороне или скармливать такое мясо домашним животным.
Выполняя эти рекомендации, вы предупредите возможное заражение трихинеллёзом себя и своих близких.
09.11.2023
По оценкам исследователей, в мире ежегодно происходит от 1,3 до 4,0 млн. случаев заболевания холерой и 21000–143000 случаев смерти от холеры.
В XIX веке холера распространилась по всему миру из своего первоначального резервуара в дельте реки Ганг в Индии. В дальнейшем произошло шесть пандемий, которые унесли жизни миллионов людей на всех континентах.
Текущая (седьмая) пандемия началась в 1961 году в Южной Азии, в 1971 году распространилась на Африку, а в 1991году – на Америку. В настоящее время холера является эндемической болезнью во многих странах.
По информации Всемирной организации здравоохранения (далее –ВОЗ) с середины 2021 года в мире наблюдается активный рост седьмой пандемии холеры, которая отличается количеством, масштабом и одновременностью многочисленных вспышек, распространением на территориях, которые были свободны от холеры в течение десятилетий, и тревожно высокими показателями смертности. В 2021 году среднемировой показатель летальности от холеры, составивший 1,9% (в Африке — 2,9%), является самым высоким показателем за последние 10 лет. Предварительные данные указывают на аналогичную тенденцию в 2022 и 2023 годах.
В 2021 году сообщения о вспышках холеры поступили из 23 стран, в основном из Африканского региона и Региона Восточного Средиземноморья. В течение 2022 года о случаях или вспышках холеры сообщило 30 стран (Мозамбик, Зимбабве, Замбия, Малави, Танзания, ДРК, Кения, Сомали, Йемен, Эфиопия, Южный Судан, Камерун, Нигерия, Нигер, Бенин, Буркина-Фасо, Ливан, Сирия, Ирак, Иран, Афганистан, Пакистан, Индия, Бангладеш, Непал, Китай, Филиппины, Гаити, Бурунди), расположенных в пяти из шести регионов ВОЗ (за исключением Европы).
По состоянию на 1 февраля 2023 года как минимум 18 стран сообщили о случаях холеры. В таких государствах, как Ливан, Южная Африка и Сирия, наблюдаются первые вспышки за десятилетия. Большинство стран сообщили о возросшем числе случаев заболевания и росте коэффициентов летальности по сравнению с предыдущими годами.
По информации ВОЗ, на Гаити по состоянию на конец марта 2023 года, зарегистрировано более 33600 подозрительных случаев и более 2400 подтвержденных случаев заболевания холерой во всех 10 департаментах страны. Случаи заболевания регистрируются также и в Доминиканской Республике, являющейся объектом популярных туристических маршрутов.
Учитывая текущую ситуацию по холере, в том числе увеличение числа вспышек и расширение их географического охвата, а также дефицит вакцин и других ресурсов, ВОЗ оценивает риск распространения холеры на глобальном уровне как очень высокий.
Холера — острая диарейная инфекция, тяжелые формы которой сопровождаются острой водянистой диареей и обезвоживанием, потенциально приводящими к летальному исходу. Она вызывается бактерией Vibrio cholerae при попадании в организм зараженных пищевых продуктов или воды. Инкубационный период заболевания непродолжителен и составляет от 12 часов до пяти дней. У большинства людей болезнь протекает бессимптомно или с легкими или умеренными симптомами.
Чтобы предупредить риск заражения холерой, выезжая в страны, неблагополучные по данному заболеванию, необходимо соблюдать простые меры профилактики:
 не пейте воду из незнакомых водоисточников;
не пейте воду из незнакомых водоисточников;
пейте только кипяченую или бутилированную воду, напитки промышленного производства гарантированного качества;
 для чистки зубов употребляйте кипяченую воду;
для чистки зубов употребляйте кипяченую воду;
питайтесь только в специально отведенных для Вашей группы местах (кафе, ресторан);
тщательно мойте руки с мылом перед едой, после прогулки, после посещения туалета;
не употребляйте неизвестные Вам пищевые продукты;
избегайте питания с лотков в условиях уличной торговли;
 избегайте употреблять лед, если не уверены, что он приготовлен из безопасной воды;
избегайте употреблять лед, если не уверены, что он приготовлен из безопасной воды;
перед употреблением прокипятите непастеризованное молоко;
купайтесь на пляжах или в специально отведенных местах, при купании постарайтесь не заглатывать воду;
овощи и фрукты употребляйте только после тщательного мытья безопасной, кипяченой водой;
избегайте употребления сырых морепродуктов и других сырых продуктов;
мороженое, вызывающее сомнение, лучше не покупайте;
при появлении у Вас первых симптомов заболевания немедленно обращайтесь за медицинской помощью, сообщите о своем самочувствии руководителю группы;
 на борту самолета, в поезде, на судне об ухудшении здоровья сообщите бортпроводнику, проводнику вагона, обратитесь в судовой медпункт;
на борту самолета, в поезде, на судне об ухудшении здоровья сообщите бортпроводнику, проводнику вагона, обратитесь в судовой медпункт;
при появлении симптомов заболевания после прибытия домой вызовите «скорую помощь» или врача поликлиники на дом. Медработнику обязательно сообщите время Вашего пребывания за границей и название страны, где находились, это поможет в диагностике и лечении.
Помощник врача-эпидемиолога санитарно-эпидемиологического отдела Ошмянского районного ЦГЭ Татьяна Владимировна Жидович
03.11.2023
 Иерсиниоз - это острое инфекционное заболевание, с преимущественным поражением желудочно-кишечного тракта, печени, опорно-двигательного аппарата. Протекает заболевание в форме кишечного иерсиниоза и псевдотуберкулёза. Заболеванию подвержены люди всех возрастов, в том числе дети раннего возраста. Особую опасность иерсиниоз представляет для беременных, поскольку повышает вероятность выкидыша, преждевременной родовой деятельности, а в тяжелых случаях даже может привести к внутриутробной гибели плода.
Иерсиниоз - это острое инфекционное заболевание, с преимущественным поражением желудочно-кишечного тракта, печени, опорно-двигательного аппарата. Протекает заболевание в форме кишечного иерсиниоза и псевдотуберкулёза. Заболеванию подвержены люди всех возрастов, в том числе дети раннего возраста. Особую опасность иерсиниоз представляет для беременных, поскольку повышает вероятность выкидыша, преждевременной родовой деятельности, а в тяжелых случаях даже может привести к внутриутробной гибели плода.
Иерсиниозы распространены повсеместно. Возбудитель инфекции устойчив к низким температурам, может размножаться в условиях холодильника, чувствителен к высушиванию и нагреванию, при кипячении погибает мгновенно. Бактерии данной инфекции могут содержаться в самых различных овощах: морковь, помидоры, салат, капуста, лук, свекла. Также могут выделяться из молочных и мясных продуктов, а также с поверхности многих фруктов.
Резервуаром возбудителя в природе являются грызуны (серая и черная крысы, домовая и полевая мыши, полевка обыкновенная, заселяющие окраины городов и поселков, овощехранилища). Бактерии обитают в кишечнике грызунов, птиц и выделяются с испражнениями в окружающую среду, загрязняя почву, воду, овощи, корнеплоды, территории овощехранилищ, теплиц, продовольственных рынков, складские и гаражные помещения. Животные заражаются при употреблении обсеменённых иерсиниями кормов и воды из непроточных загрязнённых источников.
Заражение иерсиниозами людей происходит:
- пищевым путем - при прямом попадании возбудителя в готовую пищу (с сырыми или недостаточно термически обработанными пищевыми продуктами), накоплении возбудителя в готовых блюдах (при нарушении технологии их приготовления и несоблюдении сроков хранения);
- контактно-бытовым путем - при уходе за больными животными, разделке мяса животных и птицы;
- водным путем.
Период от момента заражения до проявления клинических признаков – от 15 часов до 15 суток, в среднем 3-7 суток. Чаще всего симптомами иерсиниоза являются: острое начало заболевания, озноб, головная боль, недомогание, слабость, боли в животе, расстройство стула, высыпания на коже, боли в мышцах и суставах, бессонница, першение в горле, снижение аппетита.
Для предупреждения заболевания иерсиниозами необходимо:
- строгое соблюдение условий хранения и реализации пищевых продуктов, технологии приготовления пищи;
- использование качественной питьевой воды;
- необходимо тщательно обрабатывать свежие овощи, идущие для приготовления салатов. Капусту, морковь, репчатый лук после очистки и мытья опускают в кипяток на 1-2 минуты, кочаны капусты перед бланшировкой разрезают на 4 части. Овощи, предназначенные для винегретов и салатов, варятся в неочищенном виде;
- овощи, зелень, фрукты и ягоды, неустойчивые к обработке кипятком и предназначенные для приготовления блюд без термической обработки, необходимо промыть, затем погрузить в 3% раствор уксусной кислоты или 10% раствор поваренной соли на 10 минут, затем ополоснуть под проточной водой;
- для работы с сырыми овощами следует иметь отдельный набор ножей и посуды. Не рекомендуется сохранять очищенные сырые овощи в воде более 1,5 часов перед приготовлением блюд;
- необходимо строго соблюдать принципы «товарного соседства» при хранении пищевых продуктов (готовые блюда хранятся отдельно от сырых продуктов);
- содержать в удовлетворительном санитарном состоянии складские помещения, кладовые и овощехранилища. Проводить тщательную подготовку их к приему нового урожая: очистку, текущую дезинфекцию перед каждым завозом партий овощей, а также проведение дератизационных мероприятий;
- при искусственном вскармливании детей использовать кипяченую или бутилированную воду;
- цельное молоко в рационе питания детей использовать исключительно в кипяченом виде;
- по мере возможности исключать близкий контакт детей до 1 года с домашними животными.
Информацию подготовила помощник врача-эпидемиолога Ошмянского районного ЦГЭ Татьяна Владимировна Жидович
17.08.2023
 Санитарно-эпидемиологическая служба информирует, что эпидсезон по клещевым инфекциям продолжается. По состоянию на 01.08.2023г. в районе зарегистрировано 7 случаев болезни Лайма, показатель заболеваемости остался на уровне аналогичного периода прошлого года, заболеваемость клещевым энцефалитом не регистрировалась.
Санитарно-эпидемиологическая служба информирует, что эпидсезон по клещевым инфекциям продолжается. По состоянию на 01.08.2023г. в районе зарегистрировано 7 случаев болезни Лайма, показатель заболеваемости остался на уровне аналогичного периода прошлого года, заболеваемость клещевым энцефалитом не регистрировалась.
По состоянию на 01.08.2023 года в организации здравоохранения района по поводу укуса клеща обратилось 37 человек, в том числе 17 детей. Это на 34% ниже, чем за аналогичный период 2022 года. Больше всего обращений отмечено среди жителей сельской местности (80%). Чаще присасывания клещей отмечали на частных подворьях в сельской местности (56%) , а также при посещении территории леса (38%), реже – на территории жилой застройки городов (6%).
Учитывая продолжение благоприятного периода для активности иксодовых клещей, обращаем внимание жителей района на соблюдение правил профилактики при посещении лесных и лесопарковых зон.
Самой эффективной мерой профилактики «клещевых инфекций» является предотвращение контакта с клещом, а в случае укуса – быстрое и правильное его удаление, с обработкой места укуса спиртосодержащим средством.
Используйте репелленты и каждый час, при нахождении в лесу, осматривайте свою одежду и открытые участки тела для обнаружения и снятия клещей.
При обнаружении присосавшегося клеща, его необходимо извлечь и как можно быстрее обратиться к врачу, который назначит профилактическое лечение. Следует напомнить, что наиболее оптимальными сроками проведения химиопрофилактики являются первые 72 часа после укуса.
Снятого клеща можно лабораторно исследовать на инфицированность боррелиями, вирусом клещевого энцефалита, анаплазмой, эрлихиями. Однако данное исследование не является обязательным, так как его результаты не влияют на тактику назначения экстренной профилактики.
В Гродненской области исследования клещей на наличие возбудителей клещевых инфекций проводятся в 2-х лабораториях – в лаборатории вирусологических исследований и диагностики ВИЧ/СПИД Гродненского областного ЦГЭОЗ, в микробиологической лаборатории Лидского зонального ЦГЭ. По вопросам, касающихся доставки клещей на исследование, обращайтесь в Ошмянский районный центр гигиены и эпидемиологии, где специалисты разъяснят порядок исследования клещей, оформят необходимые документы и доставят клеща в лабораторию.
Необходимо помнить, что клещевой энцефалит может передаваться не только трансмиссивным путем – через укусы клещей, но и через сырое козье молоко (алиментарный путь заражения) инфицированных животных, которые в свою очередь были покусаны зараженными клещами.
Если в подсобном хозяйстве содержатся козы, необходимо обращать внимание на условия их санитарного содержания и мест выпаса животных (окультуренные пастбища без сухостоя, свалок бытового мусора, зарослей валежника, кустарника), а также на наличие присосавшихся клещей. Употребляйте в пищу козье молоко и молочные продукты из него только после термической обработки (кипячение 1-2 минуты).
Информацию подготовила помощник врача-эпидемиолога Ошмянского районного ЦГЭ Татьяна Владимировна Жидович
11.08.2023
 Гельминтозы — наиболее распространенные заболевания человека. По мнению экспертов ВОЗ, гельминтозы в настоящее время в какой-то мере стали «забытыми болезнями» — во всем мире наблюдается недооценка их медико-социальной значимости.
Гельминтозы — наиболее распространенные заболевания человека. По мнению экспертов ВОЗ, гельминтозы в настоящее время в какой-то мере стали «забытыми болезнями» — во всем мире наблюдается недооценка их медико-социальной значимости.
Геогельминты питаются тканями человека и приводят к потере железа, белка и витамина А, оказывают воздействие на физический рост и развитие ребенка, ухудшают его физическое состояние и др.
В нашем районе последние 5 лет наибольшее распространение из группы «гельминтозов» имеют: энтеробиоз и аскаридоз.
Энтеробиоз (острицы) – это преимущественно контактный детский гельминтоз. Источником заражения становится больной ребенок. Дети расчесывают зудящие места, при этом яйца остриц попадают на руки. Этими руками он трогает окружающие предметы и передает возбудителя другим детям, либо сам (кладя руки в рот) проглатывает яйца. Также яйца легко рассеиваются и оседают на частичках домашней пыли, белье, одежде. Болезнь передается контактным путем через постельное и нательное белье, предметы быта, стульчаки унитазов, игрушки.
 Меры профилактики: при энтеробиозе важно содержание рук и ногтей в чистоте. Во время оздоровления от энтеробиоза необходимо подмывание ребенка на ночь и каждое утро с мылом, замена нательного и постельного белья ежедневно, утюжка ее горячим утюгом, влажная уборка помещений с использованием крутого кипятка. Периодически нужно мыть детские игрушки, которые они берут в рот и облизывают, полы и ковры, на которых ползают и играют дети, содержать в чистоте. Острицы очень заразны. Поэтому при выявлении их у ребенка всем членам семьи рекомендуют пройти курс оздоровительного лечения.
Меры профилактики: при энтеробиозе важно содержание рук и ногтей в чистоте. Во время оздоровления от энтеробиоза необходимо подмывание ребенка на ночь и каждое утро с мылом, замена нательного и постельного белья ежедневно, утюжка ее горячим утюгом, влажная уборка помещений с использованием крутого кипятка. Периодически нужно мыть детские игрушки, которые они берут в рот и облизывают, полы и ковры, на которых ползают и играют дети, содержать в чистоте. Острицы очень заразны. Поэтому при выявлении их у ребенка всем членам семьи рекомендуют пройти курс оздоровительного лечения.
Аскаридоз является самым распространённым видом гельминтоза. Источник инвазии возбудителя только человек. Заражение аскаридозом возможно при употреблении овощей: свежего лука, салата, редиски, моркови, зелени укропа и петрушки, а также других загрязненных почвой фруктов и овощей (помидоров, огурцов, капусты, перца, яблок, арбузов), при работе с землей.
 Профилактика аскаридоза: сырые овощи и фрукты, используемые в питании без термической обработки, должны быть тщательно вымыты, желательно с применением щеточки и под проточной водой, а также их необходимо обдать кипятком. Перед приготовлением салатов нужно замачивать зелень в холодной воде на час, чтобы яйца гельминтов опустились на дно емкости, затем ополоснуть зелень в проточной воде (желательно кипяченой остуженной) и просушить на салфетке или полотенце. Клубнику, пористую поверхность которой сложно отмыть от возбудителей паразитарных болезней, нужно мыть с особой тщательностью, очищая ее от частичек почвы и чашелистиков у основания ягоды. Не забывать мыть руки перед едой, после пользования туалетом и после каждого их загрязнения во время работы по дому или на приусадебном участке. Нужно коротко стричь ногти, не брать пальцы в рот. Необходимо следить за содержанием надворных туалетов, а также своевременно очищать выгребные ямы во избежание загрязнения почвы нечистотами. Механизм заражения и меры профилактики при трихоцефалезе аналогичны аскаридозу.
Профилактика аскаридоза: сырые овощи и фрукты, используемые в питании без термической обработки, должны быть тщательно вымыты, желательно с применением щеточки и под проточной водой, а также их необходимо обдать кипятком. Перед приготовлением салатов нужно замачивать зелень в холодной воде на час, чтобы яйца гельминтов опустились на дно емкости, затем ополоснуть зелень в проточной воде (желательно кипяченой остуженной) и просушить на салфетке или полотенце. Клубнику, пористую поверхность которой сложно отмыть от возбудителей паразитарных болезней, нужно мыть с особой тщательностью, очищая ее от частичек почвы и чашелистиков у основания ягоды. Не забывать мыть руки перед едой, после пользования туалетом и после каждого их загрязнения во время работы по дому или на приусадебном участке. Нужно коротко стричь ногти, не брать пальцы в рот. Необходимо следить за содержанием надворных туалетов, а также своевременно очищать выгребные ямы во избежание загрязнения почвы нечистотами. Механизм заражения и меры профилактики при трихоцефалезе аналогичны аскаридозу.
 Заражение человека токсокарозом и эхинококкозом (паразитами собак) часто происходит при контакте с самими собаками, у которых яйца паразитов могут быть на шерсти и на языке, а также при контакте с загрязненной их экскрементами почвой, как в общественных местах, так и на частном подворье, при употреблении загрязненных немытых овощей и фруктов.
Заражение человека токсокарозом и эхинококкозом (паразитами собак) часто происходит при контакте с самими собаками, у которых яйца паразитов могут быть на шерсти и на языке, а также при контакте с загрязненной их экскрементами почвой, как в общественных местах, так и на частном подворье, при употреблении загрязненных немытых овощей и фруктов.
Профилактика этих тяжелых инвазий человека заключается, прежде всего, в правильном содержании домашних животных, их обследовании на гельминты и дегельминтизации. Иные профилактические мероприятия аналогичны профилактике аскаридоза и трихоцефалеза. Лечение токсокароза и эхинококкоза длительное и сложное.
Другими инвазиями — тениозом и тениаринхозом можно заразиться при употреблении недостаточно термически обработанного мяса, не прошедшего ветеринарный контроль, а также при употреблении сыровяленых или сырокопченых мясных продуктов домашнего приготовления в случаях, если домашнее животное было заражено ими. Варка мяса и жарка его с последующим тушением могут обезопасить от данных паразитарных инвазий.
недостаточно термически обработанного мяса, не прошедшего ветеринарный контроль, а также при употреблении сыровяленых или сырокопченых мясных продуктов домашнего приготовления в случаях, если домашнее животное было заражено ими. Варка мяса и жарка его с последующим тушением могут обезопасить от данных паразитарных инвазий.
 Источником заражения трихинеллезом для человека могут быть как дикие кабаны, так и домашние свиньи. Ни жарка, ни варка, ни заморозка, ни копчение не смогут обезвредить личинки трихинелл в мясе. Такое мясо подлежит полному уничтожению. Без соответствующего лечения данная инвазия у человека может вызвать тяжелое течение и серьезные осложнения заболевания.
Источником заражения трихинеллезом для человека могут быть как дикие кабаны, так и домашние свиньи. Ни жарка, ни варка, ни заморозка, ни копчение не смогут обезвредить личинки трихинелл в мясе. Такое мясо подлежит полному уничтожению. Без соответствующего лечения данная инвазия у человека может вызвать тяжелое течение и серьезные осложнения заболевания.
Профилактика трихинеллеза. На частном подворье необходимо обеспечивать защиту помещений для скота от проникновения крыс, использовать различные способы борьбы с ними. Не скармливать домашним свиньям отходы охотничьего промысла. Не оставлять в лесу тушки хищников после снятия с них шкурок и выбрасывать как подозрительное на заболевание мясо в мусорные ящики или ямы (их нужно сжечь или закопать на глубину не менее 2 метров). Проводить послеубойную ветеринарную экспертизу туш домашних свиней, в первую очередь тех, которые должны быть использованы в питании на больших семейных торжествах (свадьбах, юбилеях и др.), а также туш часто болевших домашних свиней.

10.08.2023
 Листериоз - достаточно серьезная, хоть и редко встречающаяся, инфекционная болезнь людей и животных, вызывается бактерией Listeria monocytogenes.
Листериоз - достаточно серьезная, хоть и редко встречающаяся, инфекционная болезнь людей и животных, вызывается бактерией Listeria monocytogenes.
Листериоз распространен во всех странах мира и представляет особую опасность для беременных, новорождённых, людей старше 65 лет, лиц с ослабленным иммунитетом.
Источником инфекции для человека могут являться сельскохозяйственные, домашние и дикие животные, птицы, грызуны. Листерии выделяются в окружающую среду с фекалиями, мочой, молоком, носовой слизью и длительно сохраняются в почве, воде, патологическом материале от павших животных, кормах, достаточно устойчивы во внешней среде. Овощи, полуфабрикаты и готовые продукты питания могут обсеменяться листерией во время переработки, транспортировки и хранения.
Основной путь заражения человека листериозом - пищевой, осуществляется при употреблении различных продуктов питания без предварительной термической обработки. Повышенную опасность представляют мягкие сыры, в том числе приготовленные из непастеризованного молока, а также продукты быстрого приготовления («фаст фуд»), салаты из сырой капусты, овощи и зелень, некачественно вымытые, мясные полуфабрикаты, рыба и морепродукты не прошедшие достаточную термическую обработку.
Бактерии погибают в течение 3-5 минут при кипячении, при температуре 70 °С - через 25-30 минут.
Возможен также контактный путь заражения (от инфицированных животных и грызунов), аэрогенный (в помещениях при обработке шкур, шерсти, пуха). Особое значение имеет возможность передачи листерий от беременной женщины плоду - либо во время беременности, либо при контакте новорожденного с родовыми путями родильницы.
Период от момента заражения до появления клинических симптомов заболевания составляет от одного дня до двух месяцев (в среднем 1–2 недели). Основные клинические проявления листериоза у людей – повышение температуры тела, озноб, головная и мышечные боли. Возможны тошнота и рвота, боли в животе, боль в горле, конъюнктивит. Кроме того, у пациентов с листериозом нередко отмечаются признаки поражения центральной нервной системы, сопровождающиеся расстройствами координации движений и судорогами.
Как снизить риск заражения листериозом?
- содержите холодильник в чистоте;
- соблюдайте сроки годности и условия хранения пищевых продуктов, а также технологию приготовления готовых блюд;
- соблюдайте правила личной гигиены, в том числе при приготовлении пищи, уходе за животными;
- не приобретайте продукты питания в неустановленных местах торговли;
- беременным женщинам, пожилым людям, лицам с ослабленной иммунной системой не рекомендуется употреблять в пищу продукты питания и готовые блюда «высокого риска».
Информацию подготовила помощник врача-эпидемиолога Ошмянского районного ЦГЭ Татьяна Владимировна Жидович
10.08.2023
 Желтая лихорадка является серьезным заболеванием с риском международного распространения, представляющим угрозу для глобальной санитарно-эпидемиологической безопасности.
Желтая лихорадка является серьезным заболеванием с риском международного распространения, представляющим угрозу для глобальной санитарно-эпидемиологической безопасности.
Желтая лихорадка – это заболевание вирусной этиологии, передающееся человеку через укусы комаров Aedes и Haemogogus. Эти комары активны в дневное время и размножаются вблизи человеческих жилищ (домашние комары), в лесах или джунглях (дикие комары) или в обеих средах обитания (полудомашние комары). Природным резервуаром желтой лихорадки являются, главным образом, человекообразные обезьяны. По информации ВОЗ по состоянию на 2023 год 34 страны Африки и 13 стран Центральной и Южной Америки являются эндемичными по желтой лихорадке или имеют в своем составе отдельные области, эндемичные по желтой лихорадке.
Инкубационный период желтой лихорадки составляет от 3 до 6 дней. Часто симптомы отсутствуют. К распространенным симптомам относятся повышенная температура тела, боль в мышцах, головная боль, потеря аппетита, тошнота или рвота. В большинстве случаев симптомы проходят в течение 3–4 дней.
Тем не менее, у небольшой доли пациентов в течение 24 часов после исчезновения первых симптомов наступает вторая, более тяжелая фаза заболевания. Вновь сильно повышается температура и происходит поражение ряда систем организма, как правило, печени и почек. Для этой фазы часто характерна желтуха (пожелтение кожи и склер глаз, с которым и связано название заболевания), потемнение мочи, боли в области живота и рвота. Могут открываться кровотечения изо рта и носа или желудочные кровотечения. Половина пациентов, у которых заболевание переходит в токсическую фазу, умирает в течение 7–10 дней.
На данный момент антивирусных препаратов против желтой лихорадки не существует. Пациентам показан отдых, обильное питье; также рекомендуется обратиться за медицинской помощью. В зависимости от клинической картины и других обстоятельств пациентов отправляют домой, помещают в стационар либо госпитализируют для оказания неотложной медицинской помощи.
В соответствии с положениями Международных медико - санитарных правил (2055) (далее - ММСП) желтая лихорадка является единственным заболеванием, требующим проведения вакцинации при въезде в страны, где существует риск заражения данной инфекцией. Ежегодно Всемирная организация здравоохранения (далее - ВОЗ) публикует перечень стран, при въезде в которые требуется наличие международного свидетельства о вакцинации против желтой лихорадки, а также стран, при посещении которых рекомендуется вакцинация против данной инфекции в связи с существующим риском заражения.
Вакцинация является единственным способом профилактики желтой лихорадки. Требования, касающиеся вакцинации, и порядок ее проведения определены приложениями 6,7 ММСП.
Прививки против желтой лихорадки проводятся взрослым и детям с 9- месячного возраста. После проведения прививки выдается Международное свидетельство о вакцинации и профилактике (далее - Свидетельство), согласно приложению 6 ММСП, на котором обязательно ставится подпись врача, осуществляющего контроль за введением вакцины, а также официальный штамп учреждения, где была проведена вакцинация. Свидетельство является индивидуальным документом. В случае имеющихся противопоказаний к проведению вакцинации врач должен изложить причину медицинского отвода на английском или французском языках.
Лицо, совершающее поездку, у которого имеется действительное Свидетельство, не считается подозрительным на заражение желтой лихорадкой, даже если он указывает на факт пребывания на территории, неблагополучной по данной инфекции.
Лицо, у которого отсутствует действительное Свидетельство, при въезде на территорию страны, где присутствуют переносчики желтой лихорадки, а также совершающие поездки из стран, имеющих риски передачи желтой лихорадки, может быть подвергнуто карантину на период инкубационного периода заболевания.
Республика Беларусь не требует предъявления Свидетельства при въезде иностранных граждан в страну.
Свидетельство действительно с 10 дня после проведения вакцинации. Резолюцией 67-й сессии Всемирной ассамблеи здравоохранения (2014г.) принято обновленное Приложение 7 ММСП. Резолюция WHA 67/13 продлила срок действия вакцинации от желтой лихорадки с 10 лет до конца жизни.
В соответствии с требованиями ММСП в странах центры вакцинации против желтой лихорадки определяются на государственном уровне в целях обеспечения качества и безопасности применяемых материалов и процедур.
В Республике Беларусь прививки против данной инфекции проводятся в УЗ «19 центральная районная поликлиника Первомайского района г.Минска» (пр. Независимости, 119, тел.267-07-22). В Гродненской области прививки против желтой лихорадки выполняются на базе областного центра иммунопрофилактики в УЗ «Гродненская областная инфекционная клиническая больница» (г.Гродно, Бульвар Ленинского Комсомола, 57,тел. 43-52-09).
Информацию подготовила помощник врача-эпидемиолога Ошмянского районного ЦГЭ Татьяна Владимировна Жидович
02.08.2023



28.07.2023
 Токсокароз ― это заболевание, вызванное гельминтами группы нематодозов (круглыми червями). Симптоматика весьма обширна, так как зависит от того, в какие органы попали личинки. В острый период признаки болезни схожи с симптомами других гельминтозов.
Токсокароз ― это заболевание, вызванное гельминтами группы нематодозов (круглыми червями). Симптоматика весьма обширна, так как зависит от того, в какие органы попали личинки. В острый период признаки болезни схожи с симптомами других гельминтозов.
Токсокароз достаточно распространен во всех странах. Чаще всего им болеют дети, заражающиеся при играх в песке и с животными, и взрослые в процессе своей профессиональной деятельности. Токсокароз у детей возникает вследствие поражения организма токсокарами - паразитическими червями. Это нетипичные для человека гельминты, хотя по своим свойствам они во многом схожи с аскаридами.
В зависимости от попавшего в организм возбудителя различают два типа патологии. Как же проявляется тот или иной токсокароз? Симптомы, лечение и одной, и другой разновидности будут одинаковыми. Итак, болезнь может быть вызвана токсокарой, паразитирующей у собак, или токсокарой, паразитирующей у кошек.
Зачастую заражаются ребятишки, которые тесно контактируют с инфицированными собаками.

Личинки гельминтов могут находиться на поверхности шерсти животного, в собачьих фекалиях и даже в грунте, по которому ходил пес. Распространенность червей у кошек на порядок ниже. Заражение токсокарозом происходит при проникновении
яиц токсокар в организм человека с пищей и водой, бытовым, контактным, фекально-оральным путем.
Человек не является естественным хозяином для паразита. Поэтому большая часть токсокар погибает в человеческом организме из-за неподходящих условий для выживания. Они
не достигают половозрелости. Человек ― это тупиковая ветвь, заразиться от других людей невозможно.
Клиническая картина проявления токсокароза разнообразна, поскольку симптоматика напрямую связана с пораженными органами. Среди общих для всех форм болезни следующие признаки:
- Температура с ознобом от субфебрильной в легких случаях до +39 С, может длиться до 3 недель.
- Головные боли умеренной интенсивности.
- Синдром интоксикации: потеря аппетита, тошнота, нелокализованные боли в животе, диарея.
- Значительное увеличение размера лимфоузлов, печени, селезенки.
- Респираторный синдром: от легкого ночного покашливания до бронхиальной обструкции, пневмонии, признаков удушья, цианоза.
- Кожный синдром, выраженный в аллергических реакциях, крапивнице, папулезных высыпаниях. Чаще они появляются на коже поясничного отдела и конечностей.
В острой форме поражения ЦНС наблюдаются головные боли, бессонница, судороги. Патологическое состояние может привести к менингоэнцефалиту, миелиту, арахноидиту, парезам и параличам. В некоторых случаях наблюдаются психические нарушения. Больные глазным токсокарозом жалуются на ухудшение качества зрения, возникновение проходящих «точек» перед глазами и не проходящего слепого участка.
Симптоматики рецидивирующая, в среднем проявляется на 1 — 3 недели, затем проходит, и через какое-то время вновь дает о себе знать.
Профилактика токсокароза включает следующие действия:
- В первую очередь необходимо создавать специальные места выгула для собак. Фекалии необходимо утилизировать, не оставлять их на земле. Также владельцам собак необходимо проводить регулярную дегельминтизацию, а уличные бродячие животные должны быть отловлены.
- Особое внимание следует уделять гигиене. Необходимо тщательно мыть руки после возвращения домой, избегать контактов с чужими животными. Нельзя есть еду на улице, если нет возможности помыть или продезинфицировать руки.
- Не разрешайте ребенку употреблять загрязненные почвой продукты; тщательно промывайте и обдавайте кипятком сырые овощи и фрукты, прежде чем давать их детям;
- Детям необходимо прививать навыки гигиены с самого детства.
- В процессе игры в песочнице важно не допустить поедания песка и почвы, после не менее важно помыть малыша.
27.07.2023

Исследования клещей на наличие возбудителей клещевых инфекций проводятся в 2-х лабораториях Гродненской области – в лаборатории вирусологических исследований и диагностики ВИЧ/СПИД Гродненского областного ЦГЭОЗ, в микробиологической лаборатории Лидского зонального ЦГЭ.
Исследования клещей на бесплатной основе проводится в микробиологической лаборатории Лидского зонального ЦГЭ (при наличии тест-систем). Исследования клещей проводятся методом люминесцентной микроскопии (РНИФ) на наличие возбудителей болезни Лайма:
— при наличии медицинских противопоказаний к приему лекарственных средств по направлению организации здравоохранения;
— инвалидам, ветеранам ВОВ, участникам последствий аварии на Чернобыльской АЭС, воинам, принимавшим участие в военных действиях на территории других государств, при предъявлении удостоверения.
Прием клешей осуществляется в кабинете приема проб микробиологической лаборатории по адресу: г.Лида, ул.Черняховского, 1 (ежедневно, с 800 – 1600, обед 1300-1400, кроме воскресенья и праздничных дней, в субботу с 800 до 1230, тел.622812). Срок выполнения исследований – до 5 дней.
Исследования клещей на платной основе на наличие возбудителей клещевых инфекций проводятся – в лаборатории вирусологических исследований и диагностики ВИЧ/СПИД Гродненского областного ЦГЭОЗ, в микробиологической лаборатории Лидского зонального ЦГЭ.
В лаборатории вирусологических исследований и диагностики ВИЧ/СПИД Гродненского областного ЦГЭОЗ исследования клещей проводятся методом полимеразной цепной реакции (ПЦР) на наличие возбудителей 4 клещевых инфекций (болезни Лайма, клещевого энцефалита, анаплазмоза, эрлихиоза).
Исследования проводятся после заключения договора с физическим лицом и предварительной оплаты. Стоимость исследования для граждан РБ составляет 35 рублей, для иностранных граждан 63,80 рублей. Срок выполнения исследований в соответствии с договором – до 5 дней.
Прием клещей осуществляется по адресу: г.Гродно, пр.Космонавтов, 58/1 (ежедневно, с 8:50 – 12:00, кроме воскресенья и праздничных дней, технический перерыв 10:00-10:30, в субботу с 8:30 до 13:30, тел. 690572). Выдача результатов: понедельник- пятница 15:00-16:00.
В микробиологической лаборатории Лидского зонального ЦГЭ исследования клещей проводятся методом люминесцентной микроскопии (РНИФ) на наличие возбудителей Лайм-боррелиоза. Стоимость исследования 10,18 рублей. Срок выполнения исследований – до 5 дней.
Прием клещей осуществляется в кабинете приема проб микробиологической лаборатории по адресу: г.Лида, ул.Черняховского, 1 (ежедневно, с 800 – 1600, обед 1300-1400, кроме воскресенья и праздничных дней, в субботу с 800 до 1230, тел.622812).
07.07.2023
Кишечные инфекции ежегодно сохраняют одно из ведущих мест в общей структуре среди инфекционных заболеваний населения.
Возбудителями данных инфекций являются бактерии, вирусы, простейшие одноклеточные микроорганизмы, которые достаточно устойчивы во внешней среде. На предметах обихода, в том числе игрушках, посуде, воде, пищевых продуктах возбудители сохраняются от нескольких дней до нескольких месяцев.
Основные пути передачи кишечных инфекций - пищевой, контактно-бытовой, реже водный.
Инкубационный период от 12 часов до 7 дней (чаще 1-2 дня).
Восприимчивость населения к кишечным инфекциям достаточно высокая. Источником заражения является человек – больной или бессимптомный бактерионоситель, а также животные, птицы.
Анализ заболеваемости кишечными инфекциями различных возрастных групп населения показывает, что «группой риска», как правило, являются дети в возрасте до 2 лет.
Наиболее опасны в эпидемиологическом отношении больные легкими формами кишечных инфекций, а также бактерионосители, особенно если они являются работниками пищевых предприятий, предприятий торговли, общественного питания, водоснабжения, детских дошкольных учреждений и прочих социально значимых учреждений.
Основные меры профилактики:
- регулярно мыть руки с мылом перед приготовлением и приемом пищи, после посещения туалета;
- тщательно мыть овощи и фрукты под проточной водой и обдавать их кипятком перед употреблением в пищу;
- не приобретать ягоды, фрукты, овощи с признаками порчи, в разрезанном виде арбузы и дыни;
- не покупать продукты питания в местах несанкционированной торговли (вдоль трасс, во дворах жилых домов и т.п.);
- при покупке скоропортящейся продукции обращать особое внимание на сроки ее изготовления и реализации, условия хранения в торговом предприятии; в домашних условиях необходимо обеспечить ее хранение в условиях холодильника, не употреблять продукты с истекшим сроком годности;
- при приготовлении пищи в домашних условиях не допускать совместное хранение сырой (мясо, куры) и готовой продукции, употребляемой без термической обработки, использовать отдельные разделочные доски и ножи; не готовить скоропортящиеся продукты впрок (особенно салаты, заправленные майонезом или сметаной);
- использовать для питья водопроводную воду гарантированного качества, бутилированную воду, не употреблять воду из «случайных» источников;
- при купании в бассейнах, в открытых водоемах не допускать заглатывания воды;
- ежедневно проводить влажную уборку и проветривание помещений;
- регулярно опорожнять и мыть емкости для сбора бытовых отходов;
- не заниматься самолечением и при появлении симптомов кишечной инфекции (тошнота, рвота, жидкий стул, подъем температуры, головная боль) немедленно обратиться к врачу.
Выполнение элементарных правил сохранит Ваше здоровье!
Информацию подготовила помощник врача-эпидемиолога Ошмянского районного ЦГЭ Татьяна Владимировна Жидович
06.07.2023
Энтеробиоз - один из наиболее распространенных и наиболее часто регистрируемых гельминтозов в нашей республике, особенно у детей дошкольного и младшего школьного возраста. Широкое распространение гельминтоза обусловлено легкостью передачи инвазии - контактным путем, а также сложностями формировании гигиенических навыков у детей младшего возраста.

Для профилактики заражения энтеробиозом выполняйте следующие правила:

- Ежедневное подмывание ребенка утром и вечером перед сном;
- Смену нательного и постельного белья после мытья;
- Постельное белье ежедневно проглаживать горячим утюгом и не вытряхивать его в комнате;
- Стрижка ногтей по мере отрастания и загрязнения;
- Искоренение у ребенка вредных привычек (обгрызание ногтей, держание пальцев во рту и т.д.);
- Формирование у ребенка потребности мытья рук с мылом перед приемом пищи, после посещения туалета, после сна, улицы и т.д.;


- Проведение регулярной влажной уборки в доме, мытье детских игрушек в горячей воде с мылом (игрушки, не поддающиеся мойке, ковры, дорожки на период оздоровления ребенка убираются);
- Крутой кипяток убивает яйца остриц, поэтому столовую и чайную посуду, ножи, вилки и ложки после мытья, а также горшок, унитаз, ветошь необходимо ошпаривать кипятком.
- В питание надо употреблять тщательно обработанные зелень и овощи;
- В рацион питания следует включить морковь, землянику, гранатовый сок, грецкие орехи, чеснок, чай из зверобоя, которые способствуют очищению от гельминтов.




Информацию подготовила помощник врача-эпидемиолога Анастасия Александровна Жаворонкова
31.03.2023
Туберкулёз – одно из самых тяжелых инфекционных заболеваний, относящихся к социально опасным болезням современности.
Туберкулёз известен с глубокой древности и до сих пор представляет важную медицинскую и социальную проблему. Величина пандемии настолько велика, что в 1993 г. ВОЗ объявила туберкулёз проблемой «великой опасности».
В последние годы во всём мире повысилась заболеваемость туберкулёзом. Основные причины повышения заболеваемости: снижение уровня жизни населения, повлекшее ухудшение качества питания; возросшая миграция населения из эпидемически неблагополучных районов, появление устойчивых в специфической терапии штаммов. Ежегодно активным туберкулезом заболевают миллионы человек и от него умирают. Это больше, чем от СПИДа, малярии, диареи и всех тропических болезней вместе взятых.
Чтобы снизить остроту проблемы, ВОЗ определила в качестве главных компонентов программы борьбы с этой болезнью активное выявление больных и иммунизацию против туберкулёза.

Туберкулёзом болеют люди всех возрастных групп - от новорождённых до лиц старческого возраста. Источники инфекции: больной человек, мясо-молочные продукты от животных, больных туберкулёзом.
Пути передачи: чаще - воздушно-капельный, реже - алиментарный; также возможен трансплацентарный путь инфицирования (от беременной к плоду).
Факторы передачи инфекции - заболевание возникает при достаточно длительном контакте с больным активной формой туберкулеза и на фоне ослабления защитных сил организма. К ослаблению иммунной системы приводят: недостаточное или неполноценное питание, потребление токсических продуктов (курение, алкоголь, наркотики), сопутствующие заболевания (ВИЧ-инфекция, язвенная болезнью желудка и двенадцатиперстной кишки, сахарный диабет, длительное употребление гормональных препаратов), стресс и депрессия.
Почти в 90% случаев не удаётся установить источник инфицирования, что свидетельствует о наличии значительного резервуара туберкулёзной инфекции среди населения. Риск развития заболевания тем выше, чем младше ребёнок в период инфицирования.
Каждый больной-бацилловыделитель способен заразить 10-15 человек. Следует помнить, что заразиться туберкулёзом - не значит заболеть.
Клиническая картина туберкулёза зависит от места внедрения микобактерий, фазы патологического процесса, наличия осложнений. Заболевание развивается медленно, может продолжаться долго, иногда десятилетиями.
У детей и подростков чаще выявляют первичный туберкулёз, возникающий при заражении микобактериями туберкулёза ранее неинфицированного организма. Среди всех форм первичного туберкулёза преобладает туберкулёз внутригрудных лимфатических узлов, реже диагностируют туберкулёзную интоксикацию, первичный туберкулёзный комплекс, плеврит и др. Чаще всего при туберкулёзе у детей поражаются лёгкие (85,3% среди локальных форм туберкулёза).
Чем младше заболевший ребёнок, тем выше вероятность развития тяжёлых локальных и генерализованных форм туберкулёза.
Ведущий метод раннего выявления туберкулёза у детей – туберкулинодиагностика.
Главное в борьбе с туберкулёзом – это профилактика. Сюда относятся: прививки вакциной БЦЖ-М новорожденным.

Неспецифическая профилактика туберкулеза:
- Ведите не асоциальный образ жизни. До недавнего времени, туберкулез относили к социальному заболеванию, т.е. ими болели люди с плохими условиями жизни, труда, болели заключенные. Сегодня туберкулез не «смотрит» на толщину вашего кошелька, цвет глаз и добрую улыбку.
- Важно полноценно питаться. Питание должно содержать достаточное количество и белков, и жиров, и углеводов. Полезно употреблять свежие овощи, фрукты. Рацион должен содержать мясо и молочные продукты.
- Необходимо отказаться: от вредных привычек: курения, алкоголя, наркотиков. Словом, вести здоровый образ жизни.
- Больше гуляйте на свежем воздухе. Старайтесь не пользоваться общественным транспортом в час- пик. Проветривайте помещения.
- Остерегайтесь переохлаждений и чрезмерных физических нагрузок.
- Всегда мойте руки.
- Заботьтесь о своем иммунитете.
- Ежегодно проходите флюорографическое обследование.
- Защити себя и своих близких!
- Сделай прививку своему ребёнку!
- Пройди флюорографическое обследование!
Информацию подготовила помощник врача-эпидемиолога Ошмянского районного ЦГЭ Татьяна Иосифовна Юхевич
27.03.2023
С повышением температуры могут возникать паводковые риски в связи с чем увеличивается угроза распространения острых кишечных инфекций и паразитарных инвазий, развитию которых способствуют подтопления паводковыми водами выгребных ям, надворных туалетов, канализационных и водопроводных сетей.
При ухудшении паводковой ситуации и подъеме уровня воды в реках возрастает угроза роста и распространения инфекций, передающихся водным и фекально-оральным путем. Это в первую очередь относится к таким инфекционным заболеваниям как – дизентерия, другие острые кишечные инфекции (ОКИ) вирусной и бактериальной этиологии, вирусный гепатит А, паразитарные заболевания.
Возбудителями кишечных инфекций могут быть бактерии (дизентерийная палочка, сальмонелла, стафилококк, палочка брюшного тифа, вибрион холеры) и некоторые вирусы: ротавирусы, норовирусы, астровирусы, вирус гепатита А и др.). Практически все возбудители кишечных инфекций чрезвычайно живучи. Они способны подолгу существовать в почве, воде и даже на различных предметах. Вирусы и болезнетворные микроорганизмы способны жить в жидкой среде в течение длительного времени, в том числе при низких температурах.
Последствия использования для питьевых и хозяйственно-бытовых целей недоброкачественной воды проявляются не сразу после ее использования: так заболевания острой кишечной инфекцией развиваются в течение 3-7 дней с момента заражения. При остром вирусном гепатите А клиника заболевания может появиться через месяц и даже более длительный период.
Типичным и наиболее характерным симптомом любой кишечной инфекции является диарея (понос). Другие, наиболее частые клинические признаки болезни - тошнота, рвота, боли в животе, повышение температуры тела, отсутствие аппетита, общая слабость. Некоторые заболевания протекают в легкой форме, поэтому больные не обращаются к врачу, а занимаются самолечением. Это может привести к нежелательным последствиям. Возбудители ОКИ в организм человека попадают с пищей, водой, у маленьких детей через грязные руки, игрушки. В теплый период создаются благоприятные условия для сохранения и размножения возбудителей в окружающей среде, в том числе и воде. При массивном накоплении возбудителей ОКИ в окружающей среде частота их попадания в желудочно-кишечный тракт человека увеличивается, соответственно увеличивается вероятность заболеваний.
Заразиться ОКИ через воду можно при употреблении сырой воды, загрязненной возбудителями кишечных инфекций, а в быту - при мытье фруктов и овощей, столовой посуды, сосок и игрушек такой водой, при заглатывании воды во время купания в открытых водоемах и т.п.
Кишечная инфекция опасна, но бороться с ней можно, и весьма успешно, если не пренебрегать элементарными правилами личной гигиены – надо часто и тщательно мыть руки с мылом перед едой и после посещения туалета. Чистая вода исключительно важна как для питья, так и для приготовления пищи. Во избежание инфицирования необходимо употреблять только свежекипяченую воду или воду заводского розлива (бутилированную). Болезнетворные микробы способны в течение месяца и даже более жить и размножаться в необеззараженной воде. Ни в коем случае не пользуйтесь водой в период паводка из открытых водоемов для различных целей, т.к. вода загрязнена как микроорганизмами, так и химическими веществами, смытыми с почвы. Помните, что тепловая обработка воды и пищевых продуктов убивает потенциально вредные микроорганизмы, включая бактерии и вирусы.
С целью профилактики инфекционных заболеваний в предпаводковый период и во время паводка рекомендуем населению:
- Используйте для питья и приготовления пищи только бутилированную или кипяченую воду.
- Не используйте подмоченные паводковыми водами пищевые продукты.
- Не пейте воду из открытых водоёмов и колодцев - туда может попасть талая вода.
- Овощи и фрукты мойте проточной водой, после чего необходимо обдать их кипятком.
- Мясные и скоропортящиеся продукты храните на холоде, соблюдая сроки хранения, хорошо проваривайте и прожаривайте их.
- Хлеб храните в полиэтиленовом мешочке, отдельно от других продуктов.
- Обязательно мойте руки с мылом перед едой и после посещения туалета.
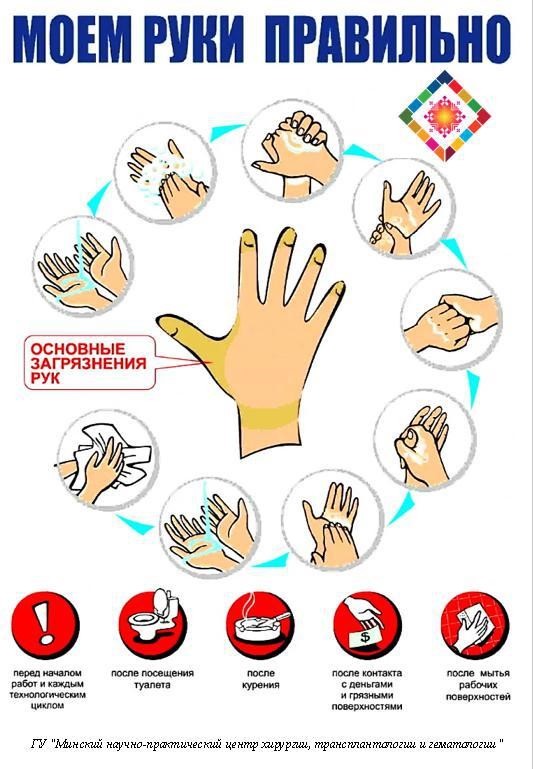
- При уходе за маленькими детьми строго соблюдайте правила гигиены.
- Содержите в чистоте жилые помещения и места общественного пользования.
- Периодически осматривайте места возможного обитания грызунов с целью проведения своевременных истребительных работ.
- При первых признаках заболевания не занимайтесь самолечением, немедленно обратитесь за медицинской помощью в учреждение здравоохранения.
Информацию подготовила помощник врача-эпидемиолога Ошмянского районного ЦГЭ Анастасия Юрьевна Жаворонкова
09.03.2023
Наконец – то мы дождались долгожданную весну. Но вместе с тем не стоит забывать и о наступлении сезона активности клещей, который начинается с ранней весны и продолжается до первых заморозков. Многие не раз столкнулись с этими коварными насекомыми.

А коварны они тем, что являются переносчиками опасных инфекционных заболеваний. При укусе клеща есть риск передачи этих инфекций, это так называемый трансмиссивный путь заражения. Для нашего региона наиболее актуальными являются Лайм - боррелиоз, для которого характерны - мигрирующая эритема, поражение кожи, суставов, сердца и нервной системы, и клещевой энцефалит, который сопровождается лихорадочным состоянием, поражением различных отделов нервной системы в виде вялых парезов и параличей. Следует знать, что клещевой энцефалит может передаваться и при употреблении сырого козьего молока инфицированных животных, которые в свою очередь были покусаны зараженными клещами (алиментарный путь заражения).
Соблюдая несложные правила, вы можете защитить себя и своих близких от риска заражения клещевыми инфекциями:
при посещении лесных зон надевайте светлую одежду с длинными рукавами и капюшоном, штаны заправляйте в носки;
пользуйтесь репеллентами,
проводите частый осмотр тела и одежды.
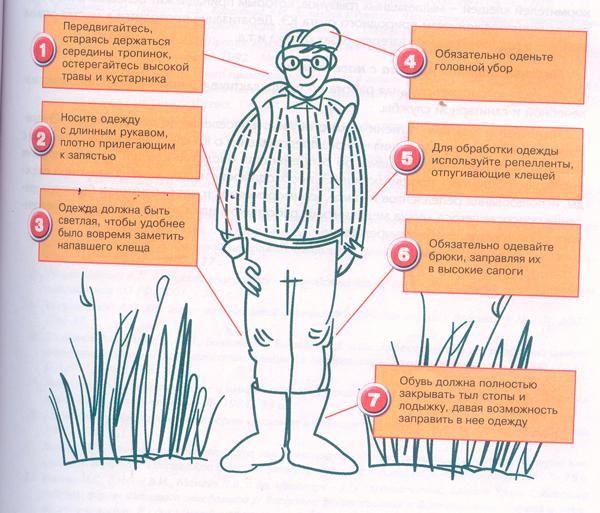
При обнаружении присосавшегося клеща необходимо обратится в медицинское учреждение для его удаления и назначения профилактического лечения.
Во избежание заражения клещевым энцефалитом козье молоко употребляйте в пищу только после кипячения.
Защитить себя от достаточно серьезной и опасной инфекции – вирусного клещевого энцефалита можно при помощи профилактической вакцинации. Чем раньше перед началом эпидсезона проведена вакцинация, тем больше шансов не заразится клещевым энцефалитом. Если Вы или Ваши близкие желаете привиться от данной инфекции, обращайтесь за дополнительной информацией к терапевту по месту жительства.
Информацию подготовила помощник врача-эпидемиолога санитарно-эпидемиологического отдела Ошмянского районного ЦГЭ Татьяна Владимировна Жидович
06.03.2023
ЭПИДЕМИОЛОГИЧЕСКАЯ СИТУАЦИЯ ПО ИНФЕКЦИОННЫМ ЗАБОЛЕВАНИЯМ В МИРЕ ПО СОСТОЯНИЮ НА ЯНВАРЬ 2023 ГОДА
по материалам электронных сообщений, опубликованных на сайтах Международного сообщества по проблемам инфекционных болезней, Центра по контролю и профилактике заболеваний США, Европейского центра профилактики и контроля заболеваний, Всемирной организации здравоохранения (далее ‒ ВОЗ), Роспотребнадзора, Министерства здравоохранения Республики Беларусь и других источников
БОЛЕЗНЬ, ВЫЗВАННАЯ ВИРУСОМ ЭБОЛА (ДАЛЕЕ – БВВЭ)
Крупнейшая вспышка болезни, вызванной вирусом Эбола, произошла в трех странах Западной Африки (Гвинея, Либерия и Сьерра-Леоне) в период с 2014 по 2016 год, когда было зарегистрировано более 28 000 случаев заболевания и 11 000 летальных исходов.
На Африканском континенте в 2022 году по-прежнему регистрируются вспышки БВВЭ.
По состоянию на 5 декабря 2022 года в Уганде зарегистрировано 142 подтвержденных случая БВВЭ, в т.ч. 19 у медработников. Также на территории страны зарегистрировано 55 подтвержденных летальных исходов (коэффициент летальности 39%) и еще 22 вероятных летальных исходов от БВВЭ.
2 декабря 2022 года страна объявила, что все пациенты выписаны и в настоящее время госпитализированных случаев больше нет. По состоянию на 5 декабря 2022 года активных очагов нет.
Вирус Эбола попадает в популяцию человека в результате тесного контакта с кровью, выделениями, органами или иными жидкостями организма инфицированных животных (например шимпанзе, горилл, фруктовых летучих мышей и др., обнаруженных мертвыми или больными).
От человека человеку вирус Эбола распространяется при тесном контакте (через повреждения кожных покровов или слизистой), через кровь или физиологические жидкости заболевшего Эболой или умершего от нее лица; предметы, загрязненные физиологические жидкостями (такими как кровь, рвотные массы и испражнения) заболевшего Эболой лица, или тело умершего от нее пациента.
Средний коэффициент летальности БВВЭ составляет около 50% (показатели летальности колеблются от 25% до 90%).
Симптомы БВВЭ могут наступать внезапно и включают в себя лихорадку, слабость, мышечные боли, головную боль, боль в горле. За этим следуют рвота, диарея, сыпь, нарушения функций почек и печени и в некоторых случаях, как внутренние, так и внешние кровотечения (например, выделение крови из десен, кровь в кале).
ЖЕЛТАЯ ЛИХОРАДКА (ДАЛЕЕ – ЖЛ)
В последние годы наблюдается активизация природных очагов ЖЛ в эндемичных районах (т.е. территории, где постоянно регистрируется конкретное заболевание (свойственно данной местности). Сорок семь стран в Африке и Центральной и Южной Америке либо эндемичны по желтой лихорадке, либо имеют регионы, эндемичные по ЖЛ.
С 1 января 2021 года по 7 декабря 2022 года в ВОЗ поступили сообщения о 203 подтвержденных и 252 вероятных случаях ЖЛ, в т.ч. 40 с летальными исходами (коэффициент летальности 9%) из 13 стран Африканского региона: Камерун, Центральноафриканская Республика, Чад, Кот-д’Ивуар, Демократическая Республика Конго (далее – ДРК), Гана, Кения, Нигер, Нигерия, Республика Конго, Сьерра-Леоне и Уганда.
По состоянию на 30 сентября 2022 в 36 штатах Нигерии зарегистрировано 1601 случая ЖЛ.
Желтая лихорадка ‒ острое вирусное геморрагическое заболевание, передаваемое инфицированными комарами. «Желтой» она называется из-за того, что у некоторых пациентов развивается желтуха. Симптомы: высокая температура, головная боль, желтуха, миалгия, тошнота, рвота и усталость. Вирус является эндемичным в тропических районах Африки и Центральной и Южной Америки.
С перечнем стран об обязательной/рекомендованной вакцинации против ЖЛ можно ознакомиться на сайте государственного учреждения «Республиканский центр гигиены, эпидемиологии и общественного здоровья». Вакцинацию можно пройти в учреждении здравоохранения «19-я центральная районная поликлиника Первомайского района г.Минска», где расположен Республиканский прививочный кабинет против ЖЛ.
ЛИХОРАДКА ЗАПАДНОГО НИЛА (ДАЛЕЕ – ЛЗН)
Лихорадка Западного Нила относится к широко распространенным инфекционным болезням, эндемичным более чем в 90 странах мира. Наиболее сложная обстановка складывается в Европейском регионе и странах Северной Америки (США, Канада).
По состоянию на 23 ноября 2022 года в странах Европейского союза (далее – ЕС) и Европейской экономической зоны (далее – ЕЭЗ) зарегистрировано 965 случаев ЛЗН, из них в Италии (586), Греции (284), Румынии (46), Венгрии (14), Германии (11), Хорватии (8), Австрии (6), Испании (5), Франции (4) и Словакии (1). В странах ЕС и ЕЭЗ зарегистрирован 73 летальных исхода, из них в Италии (37), Греции (31) и Румынии (5). Соседние с ЕС страны сообщили о 226 случаях ЛЗН в Сербии, в т.ч. 12 летальных исходах.
Переносчиком инфекции могут быть птицы, комары, клещи. Основной период распространения вируса ‒ летне-осенний сезон. Клинические формы ЛЗН различны. У большинства инфицированных людей (80%) заболевание протекает бессимптомно. У остальных часто развивается гриппоподобная форма без поражений центральной нервной системы. Лечение проводится симптоматическое, поскольку методики лечения и профилактики (вакцинация) ЛЗН в настоящее время еще нет.
ЛИХОРАДКА ДЕНГЕ
По данным ВОЗ, лихорадка денге является одной из наиболее активно распространяющихся трансмиссивных вирусных инфекций (передается через укусы насекомых).
По состоянию на 12 декабря 2022 года во Франции зарегистрировано 9 вспышек с 65 случаями лихорадки денге. По данным французских властей, все девять вспышек в настоящее время считаются исчерпанными.
По состоянию на 19 декабря 2022 года зарегистрировано 3 766 153 случая лихорадки денге, в том числе 3 582 летальных исхода. Большинство случаев заболевания зарегистрированы в Бразилии (2 182 229, 58%), летальных исходов – также в Бразилии (929 случаев, 26%).
Также случаи заболевания выявлены:
- в Американском регионе: зарегистрировано в общей сложности 2 586 453 случая лихорадки денге, в том числе 1 182 летальных исходя. Наибольшее количество случаев зарегистрировано: Бразилия (2 182 229), Никарагуа (91 305), Перу (70 296), Колумбия (62 987) и Мексика (56 301).
- в Азиатском регионе: Афганистан (1 056), Бангладеш (81 064), Камбоджа (10 189), Китай (9), Индия (110 473), Индонезия (94 355), Лаос (30 085), Малазийя (58239), Мальдивы (2 368), Непал (54 232), Оман (127), Пакистан (76 210), Филиппины (201 509), Сингапур (31 330), Шри-Ланка (59 977), Тайвань (20), Таиланд (29 225), Вьетнам (325 604).
- в Африканском регионе: Кот-д’Ивуар (380), Кения (33), Реюньон (1 189), Сан-Томе и Принсипи (1 137), Сенегал (156), Судан (4 101).
- в Австралийском регионе и Тихом океане: Австралия (381), Фиджи (1 960), Микронезия (22), Новая Каледония (1), Палау (38), Самоа (107), Соломоновы острова (34), Вануату (134), Уоллис и Футуна (72).
Лихорадка денге — вирусная инфекция, которая преобладает в тропических и субтропических регионах. Ее симптомы — высокая температура, тошнота, сыпь, головные и поясничные боли. Основными переносчиками лихорадки денге являются комары Aedes aegypti. Если нет переносчиков, то больной человек не представляет эпидемиологической опасности.
В связи с тем, что граждане Республики Беларусь активно посещают туристические курорты Юго-Восточной Азии, а также Южной Европы, в целях профилактики инфекционных и паразитарных заболеваний необходимо соблюдать меры предосторожности в целях защиты от укусов насекомых — носить одежду, максимально закрывающую части тела, применять средства, отпугивающие и уничтожающие насекомых (репелленты и инсектициды), в помещениях обязательно засетчивать окна и двери.
ВИРУС ЗИКА
В 2022 году случаи заболевания вирусом Зика регистрировались:
Американский регион: США (4), Коста-Рика (45), Сальвадор (171), Гватемала (1685), Гондурас (37), Мексика (12), Никарагуа (3), Пуэрто-Рико (20), Боливия (173), Колумбия (139), Перу (20), Венесуэлла (9), Бразилия (29 117), Парагвай (785). Общее количество – 32 224 случая.
По состоянию на 4 июля 2022 года зарегистрировано 5 случаев заболевания вирусом Зика у путешественников из Тайланда (случаи зарегистрированы в Великобритании, Израиле, Германии).
Вирус Зика является переносимым комарами флавивирусом, впервые выявленным у обезьян в Уганде в 1947 году. Позднее, в 1952 году, вирус был выявлен у людей в Уганде и Объединенной Республике Танзания. Первая вспышка болезни, вызванной вирусом Зика, была зарегистрирована на острове Яп (Федеративные Штаты Микронезии) в 2007 году. За ней последовала крупная вспышка инфекции, вызванной вирусом Зика, во Французской Полинезии в 2013 году и в других странах и территориях Тихоокеанского региона. В марте 2015 года Бразилия сообщила о крупной вспышке болезни.
Основной мерой профилактики вирусной инфекции Зика является защита от укусов комаров рода Aedes.
Симптомы болезни, вызванной вирусом Зика, могут включать незначительное повышение температуры, кожную сыпь, конъюнктивит, боль в мышцах и суставах, общее недомогание или головную боль.
МАЛЯРИЯ
В 2021 году 95% всех случаев малярии (около 228 млн. случаев) зарегистрированы в странах Африки, в том числе 602 020 летальных исходов.
5 января 2023 года в Индии зарегистрирован первый летальный исход от малярии за последние 2 года.
По состоянию на 12 декабря 2022 года в Панаме зарегистрировано 5710 случаев малярии, в том числе в декабре 2022 года зарегистрирован первый летальный исход од данной инфекции за истекший период года.
Малярия – паразитарная тропическая болезнь, характеризующаяся приступами лихорадки, анемией и увеличением селезенки. Малярия передается от больного человека к здоровому трансмиссивно (через укусы самок комаров). Существует еще два пути заражения при переливании крови и внутриутробный.
ЧУМА
22 декабря 2022 года на Мадагаскаре зарегистрировано 6 случаев чумы, в том числе 3 летальных исхода. На Мадагаскар (население 13 миллионов человек) приходится около 45% всех случаев чумы в Африке.
По состоянию на 12 октября 2022 года в Китае зарегистрировано 2 летальных исхода от чумы.
В период с 27 марта по 31 августа 2022 года в провинции Итури (ДРК) зарегистрировано 596 подозрительных случаев на чумы, в т.ч. 8 летальных исходов (преимущественной бубонная форма). Доминирует бубонная форма чумы − 99,5%; 4 случая приходится на легочную форму. В 2021 году было зарегистрировано в общей сложности 138 подозрительных случаев, включая 14 летальных исходов. В 2020 − 461 подозрительный случай, включая 31 летальный исход.
Чума – инфекционное заболевание, вызываемое бактериями, и, как правило, присутствующее в организме мелких млекопитающих, обитающих в Центральной и Восточной Азии, Африке и Северной Америке, и живущих на них блох. Чума передается от животных человеку в результате укуса инфицированной блохи, непосредственного контакта с инфицированными объектами и воздушно-капельным путем.
Наиболее пораженными странами Африки являются ДРК, Мадагаскар, Уганда и Танзания, а также Мозамбик. Более 97% всех случаев чумы в мире приходится на эти африканские страны и почти половина всех ежегодных случаев заболеваний чумой в Африке приходится на Мадагаскар.
У человека, заразившегося чумой, по прошествии инкубационного периода (от 1 до 7 дней) обычно развивается острое лихорадочное состояние. Типичными симптомами являются внезапное повышение температуры тела, озноб, головная боль и ломота в теле, а также слабость, тошнота и рвота.В зависимости от пути проникновения инфекции различаются две основные формы чумной инфекции: бубонная и легочная.
СИБИРСКАЯ ЯЗВА
В январе 2023 года в Кении, округе Накуру, зарегистрирована вспышка сибирской язвы. По состоянию на 11 января 2023 года зарегистрировано около 30 заболевших, в том числе 6 детей.
По состоянию на 30 октября 2022 года в Южном Судане в общей сложности зарегистрирован 131 подозреваемый случай, в том числе 5 летальных исходов.
В начале мая 2022 года в Уганде была подтверждена вспышка сибирской язвы. По состоянию на 16 октября 2022 года зарегистрировано в общей сложности 51 подозреваемый случай, в том числе 2 летальных исхода. Источником инфекции послужило мясо крупного рогатого скота, купленное на рынке.
15 сентября 2022 года в Испании зарегистрирован 1 случай заболевания сибирской язвой у ветеринара, проводивший вскрытие коровы с животноводческой фермы Альбуркерке. Ветеринарные службы Испании не смогли подтвердить случай у домашнего скота из-за отсутствия в референс-лаборатории необходимого материала для проведения необходимых анализов и точных посевов.
9 сентября 2022 года в Азербайджане зарегистрировано 3 случая заболевания сибирской язвой (кожная форма). Источником инфекции послужил крупный рогат скот.
Сибирская язва – это инфекционная болезнь, возбудителем которой является спорообразующая бактерия. Это зоонозная инфекция (заболевание, передаваемое от животных человеку), которая, как правило, поражает травоядных животных (таких как коровы, овцы и козы). Люди могут заразиться от инфицированных животных или через зараженные продукты животного происхождения. Сибирская язва встречается во всем мире. Наиболее распространена в сельскохозяйственных регионах Центральной и Южной Америки, Центральной и Юго-Западной Азии, Южной и Восточной Европы, а также в странах Карибского бассейна.
Форма заболевания, проявляющегося у человека, зависит от способа попадания сибирской язвы в организм: кожная (карбункулезная, эдематозная (отечная), буллезная, эризипелоидная (рожистоподобная), гастроинтестинальная (желудочно-кишечная), кишечная, орофарингеальная (ротоглоточная), легочная (ингаляционная), септическая, инъекционная.
ХОЛЕРА
По данным ВОЗ с 2021 года в мире наблюдается рост случаев холеры и их географического распространения. В 2021 году о вспышках холеры сообщили 23 страны, в основном в регионах Африки и Восточного Средиземноморья. Эта тенденция сохранилась и в 2022 году: более 29 стран сообщили о случаях или вспышках холеры (Мозамбик, Зимбабве, Замбия, Малави, Танзания, ДРК, Кения, Сомали, Йемен, Эфиопия, Южный Судан, Камерун, Нигерия, Нигер, Бенин, Буркина-Фасо, Ливан, Сирия, Ирак, Иран, Афганистан, Пакистан, Индия, Бангладеш, Непал, Китай, Филиппины, Гаити, Бурунди). По состоянию на 30 ноября 2022 году 16 из них сообщили о затяжных вспышках. Многие из этих стран сообщили о более высоком числе случаев заболевания и коэффициенте летальности, чем в предыдущие годы.
В период с 2 октября по 6 декабря 2022 года в Гаити зарегистрировано 1193 подтвержденных и 13 672 подозрительных случая холеры, включая 283 случая с летальным исходом (коэффициент летальности 2,05%). В стране не было зарегистрировано ни одного случая холеры за три года в период с января 2019 года по январь 2022 года.
В период с 3 марта по 31 октября 2022 года в 27 из 29 округов Малави было зарегистрировано в общей сложности 6056 случаев холеры, в т.ч. 183 летальных исхода (общий коэффициент летальности 3,0%).
Холера – острая диарейная инфекция, вызываемая бактерией Vibrio cholerae при попадании в организм зараженных пищевых продуктов или воды.
При развитии клинической картины в большинстве случаев симптомы бывают легкими или умеренными. При отсутствии лечения это может привести к летальному исходу.
Особое значение среди мер профилактики заражения холерой имеют личная гигиена, обеззараживание воды и обработка пищевых продуктов, что может быть достигнуто кипячением воды и достаточной термической обработкой пищевых продуктов.
ЛИСТЕРИОЗ
По состоянию на 2 декабря 2022 года в Испании зарегистрировано 22 случая листериоза, в том числе 1 летальный исход. Предполагаемый источник инфекции − мортаделла, продаваемая Veroni (мортаделла − итальянская колбаса, приготовленная из мелко натертой или вяленой свинины, приправленная зернами черного перца и фисташками).
По состоянию на 17 ноября 2022 года в США зарегистрировано 2 случая листериоза, предполагаемым источником которых являются грибы эноки. Ранее, в 2020 году, в США уже расследовали вспышку данного заболевания с данным предполагаемым источником инфекции, что привело к более чем 20 отзывам данной продукции.
Листериоз – инфекционное заболевание с преимущественно фекально-оральным механизмом заражения (через воду и пищевые продукты). Возможно заражение через порезы и ссадины на коже, аэрогенное заражение (при обработке животного сырья). Его возбудителем является бактерия листерия. Инкубационный период может составлять до 70 дней. Отличается клиническим полиморфизмом с проявлениями от бессимптомной формы до тяжелых форм с поражением нервной системы, развитием сепсиса и высокой летальностью. Это относительно редкая болезнь − ежегодно происходит от 0,1 до 10 случаев заболевания на 1 миллион человек в зависимости от стран и регионов.
ЛЕГИОНЕЛЛЕЗ
Согласно статистическим данным ВОЗ, в Европе, Австралии и США в расчете на миллион жителей приходится около 10-15 случаев легионеллеза в год. Более восприимчивы к заболеванию люди в возрасте старше 50 лет (75-80%), в большинстве случаев (70%) заболевают мужчины.
В период с октября по декабрь 2022 года в штате Миннесота, США, зарегистрировано 2 случая заболевания легионеллезом в апартаментах Woodland Garden (многоквартирный дом для престарелых). Источник инфекции не установлен.
С конца декабря 2022 года в городе Таоюань, Тайвань, регистрируются случаи легионеллеза. По состоянию на 3 января 2023 года подтверждено 11 случаев данного заболевания. При расследовании случаев выявлена географическая связь между ними, источник инфекции не установлен.
По состоянию на 29 декабря 2022 года в штате Нью-Джерси, США, зарегистрировано 7 случаев заболевания легионеллезом, в том числе 1 с летальным исходом. Источник инфекции не установлен.
Легионеллез – инфекционное заболевание, возбудителем болезни легионеров является бактерия, обнаруживаемая в пресноводной воде (озера и ручьи, водопроводные системы) и почве. Предполагается, что болезнь легионеров распространена во всем мире.
Наиболее распространенным путем передачи данного заболевания является вдыхание зараженных аэрозолей, которые образуются при распылении воды, образовании струй или тумана из воды, в которой присутствует бактерия.
Легионеллез варьируется по степени тяжести от легкого лихорадочного заболевания до серьезной и иногда фатальной формы пневмонии.
БЕШЕНСТВО
В декабре 2022 года в Южном Судане зарегистрировано 2 летальных исходов от бешенства.
В 2022 году в Южно-Африканской Республике зарегистрировано 13 случаев бешенства среди людей. Последний случай с летальным исходом был зарегистрирован у 8-летнего мальчика.
За 2022 год в Индии зарегистрировано около 250 летальных исходов от бешенства.
По состоянию на конец 2022 года в Малайзии зарегистрировано 14 летальных исходов от бешенства. Последний случай был зарегистрирован у 60-леьнего мужчины, который в октябре 2022 года имел контакт с трупами собак (жертва не была укушена или оцарапана).
26 декабря 2022 года в штатах Веракрусе, Пуэбле и Оахаке, Мексика, объявлено предупреждение в связи с наличием у людей и крупного рогатого скота бешенства, вызванного укусами летучих мышей. В первых двух штатах заражение ограничено крупным рогатым скотом с паралитическим бешенством, в в штате Оахака − 3 подтвержденных и 4 подозрительных случаев данного заболевания среди людей.
По данным ВОЗ, от бешенства ежегодно умирают десятки тысяч человек, преимущественно в Азии и Африке.
Бешенство − предотвратимая с помощью вакцин вирусная болезнь, которая встречается в более чем в 150 странах и территориях.
Инфицирование людей обычно происходит в результате глубокого укуса или царапины, нанесенных зараженным животным. Передача инфекции может произойти и в случае непосредственного контакта слюны инфицированного животного со слизистыми оболочками или свежими ранами на коже человека. Также описаны крайне редкие случаи заражения бешенством при вдыхании аэрозолей, содержащих вирус, или при трансплантации инфицированных органов.
Инкубационный период бешенства обычно длится 2–3 месяца, но может варьироваться от 1 недели до 1 года в зависимости от таких факторов, как место проникновения вируса бешенства и вирусная нагрузка. Первоначальные симптомы бешенства включают в себя повышение температуры и боль, а также необычные или необъяснимые ощущения покалывания, пощипывания или жжения (парестезия) в месте раны. По мере проникновения вируса в центральную нервную систему развивается прогрессивное смертельное воспаление головного и спинного мозга. На этапе появления клинических симптомов его летальность составляет 100%.
Необходимо тщательно промыть рану, слизистые водой с мылом после контакта с безнадзорным животным. Вакцинация и введение антирабического иммуноглобулина играет решающую роль и может спасти жизнь.
ОСПА ОБЕЗЬЯН
По состоянию на 1 января 2023 года в 110 странах по данным ВОЗ зарегистрировано в общей сложности 83 943 подтвержденных случая заболевания и 75 подтвержденных случаев смерти от оспы обезьян. Наибольшее количество случаев зарегистрировано в США (29 603) и Бразилии (10 498). В соседних странах с Республикой Беларусь также регистрируются случаи оспы обезьян: Польша (214), Литва (5), Латвия (6), Украина (5), Российская Федерация (2).
Распространение оспы обезьян связано с фестивалем Гран-Канария в Маспаломасе (Испания) 5-15 мая 2022 и Darklands в Антверпене (Бельгия).
Оспа обезьян − это редкий вирусный зооноз (семейство ортопоксвирусы), который редко встречается у людей из-за его низкой контагиозности (т.е. заразительность − свойство инфекционных болезней передаваться от больных организмов здоровым). Оспа обезьян обычно возникают спорадически в лесных районах Центральной и Западной Африки. Пути передачи − контактный и воздушно-капельный. Инкубационный период обычно составляет от 6 до 13 дней, но может варьироваться от 5 до 21 дня. Заболевание часто сопровождается легким течением, симптомы обычно исчезают спонтанно в течение 14–21 дня, но встречаются и тяжелое течение.
ВЫВОДЫ И РЕКОМЕНДАЦИИ:
Факторами, влияющими на увеличение риска завоза инфекционных заболеваний, в том числе имеющих международное значение, на территорию Республики Беларусь на сегодняшний день являются: активное перемещение населения через Государственную границу Республики Беларусь (пребывание населения в зарубежных странах, а также с туристическими и деловыми поездками, связанные с временным проживанием и т.п.), прибытие и временное пребывание иностранных граждан из эндемичных стран (с целью работы, обучения и т.п.).
- Эпидемиологическая обстановка в мире по чуме и сибирской язве остается напряженной, поскольку чума и сибирская язва представляет значительную угрозу в связи с существованием природных очагов. Сохраняется риск завоза и распространения чумы на территорию страны.
- Существует риск завоза холеры из стран, где складывается сложная эпидемиологическая ситуация по данной инфекции (устойчивая тенденция роста заболеваемости, регистрация крупных вспышек и эпидемий в ряде стран Африки и Азии).
- Условия для заражения трансмиссивными инфекциями, передающимися кровососущими насекомыми, малярией на территории РБ отсутствуют, однако имеется риск завоза этих инфекций из стран, в которых регистрируются случаи заболеваний, в том числе из Европейского региона.
После возвращения из-за границы и появлении клинических симптомов инфекционного заболевания (озноб, повышение температуры тела, сыпь, кашель и др.) необходимо обратиться за медицинской помощью в организацию здравоохранения, сообщить лечащему врачу о прибытии из-за рубежа (с указанием точной страны и времени пребывания там).
Информацию подготовила помощник врача-гигиениста Жидович Татьяна Владимировна
28.02.2023
Инфекции, передаваемые преимущественно половым путем (ИППП) – это группа инфекционных заболеваний, которые передаются в основном при половом контакте от больного человека к здоровому.

К ИППП относят сифилис, гонорею, хламидийную и микоплазменную инфекцию, трихомониаз, герпетическую и папилломавирусную инфекцию половых органов. Помимо этого, половым путем передается такая инфекция, как вирус иммунодефицита человека (ВИЧ), вызывающий заболевание, называемое СПИД (синдром приобретенного иммунного дефицита).
ВИЧ-инфекция – это хроническое, медленно прогрессирующее заболевание, которое поражает клетки иммунной системы. В результате ее работа угнетается, организм больного теряет возможность защищаться от разнообразных бактериальных, грибковых и вирусных заболеваний, а также препятствовать развитию злокачественных опухолей (рака), что через некоторое время ведет к смерти больного.
На сегодняшний день известно 30 заболеваний, которые могут передаваться половым путем. Негативное влияние ИППП на организм человека не всегда ограничивается только поражением половых органов и сексуальным дискомфортом. При несвоевременной диагностике или неадекватной терапии ИППП могут приобретать хроническое течение и стать в последствии причиной поражения других органов и систем: суставов при хламидиозе, сердечно-сосудистой и нервной системы при сифилисе, вызвать онкологические заболевания (рак шейки матки при заражении вирусами папилломы), а при ВИЧ - инфекции - привести к летальному исходу. У женщин репродуктивного возраста заболевания передаваемые половым путем могут стать причиной различных сексуальных расстройств, бесплодия, внематочной беременности; привести к выкидышам, преждевременным родам, врожденным уродствам плода, мертворождению, инфицированию плода ИППП и ВИЧ. У мужчин ИППП также способствуют развитию бесплодия и сексуальных нарушений вплоть до импотенции.

Все вышесказанное в свою очередь приводит к значительным финансовым затратам больного на диагностику, лечение и последующую реабилитацию. Основным источником заражения ИППП и ВИЧ-инфекцией является больной человек. Однако нередко источником может быть внешне здоровый человек – носитель инфекции. Путь передачи преимущественно половой.

Следует понимать, что заразиться ИППП и ВИЧ - инфекцией нельзя при рукопожатиях, объятиях, дружеском поцелуе, использовании питьевого фонтанчика, телефона, через пищевые продукты, поручни в общественном транспорте, воду в бассейне или водоеме. Эти инфекции также не передаются при укусах насекомых, смотря на достаточно широкое распространение ИППП и ВИЧ-инфекции, выполнение простейших рекомендаций (отказ от раннего начала половой жизни, постоянный половой партнер, исключение случайных половых контактов, использование презерватива и других средств индивидуальной защиты) гарантирует безопасность интимной жизни и сохранение здоровья.
Информацию подготовила помощник врача-эпидемиолога Наталья Александровна Барташевич
17.02.2023
Острые респираторные заболевания (ОРЗ) — группа разнородных по локализации и этиологии воспалительных заболеваний дыхательных путей, включающая в себя острые респираторные инфекции и острые заболевания неинфекционной этиологии. По локализации делятся на заболевания верхних и нижних дыхательных путей.

Источник инфекции — больной человек с выраженными или стёртыми формами заболевания. Восприимчивость всеобщая, иммунитет к некоторым возбудителям (аденовирусы, риновирусы) стойкий, но строго типоспецифичный. Это значит, что заболеть ОРЗ, вызванным одним видом возбудителя, но разными серотипами (их могут быть сотни), можно многократно. Заболеваемость повышается в осенне-зимний период, может принимать вид эпидемических вспышек, довлеет к странам с прохладным климатом. Чаще болеют дети и лица из организованных коллективов (особенно в период адаптации).
Основной механизм передачи — воздушно-капельный (аэрозольный, в меньшей степени воздушно-пылевой путь), но может также играть роль контактно-бытовой механизм (контактный — при поцелуях, бытовой — через загрязнённые руки, предметы или воду).
Прогноз. Профилактика:
Прогноз при ОРЗ — положительный. Больные обычно выздоравливают в течение 5-10 дней без неблагоприятных последствий. Осложнения респираторных заболеваний могут возникнуть при гриппе, другие возбудители менее агрессивны. Также неблагоприятные последствия возможны у пациентов с ослабленным иммунитетом. После выздоровления организмом вырабатывается иммунитет к той инфекции, которой человек переболел.
Ведущую роль в профилактике распространения ОРЗ (исключая грипп) является:
- изоляционное разобщение больных и здоровых;
- в эпидемический сезон (осенне-зимнее время) ограничение посещения мест скоплений людей, использования общественного транспорта;
- мытьё рук и лица с мылом после общения с больными;
- ношение масок людьми с признаками ОРЗ;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- закаливание;
- частое проветривание помещения;
- вакцинопрофилактика (гемофильная палочка, пневмококк, грипп)
Грипп - разновидность острой респираторной вирусной инфекции (ОРВИ), отличающийся особо тяжелым течением, наличием тяжелых осложнений и может закончиться смертельным исходом.

В большей степени это относится к определенным группам людей:
дети (особенно раннего возраста);
пожилые люди (старше 60 лет);
больные хроническими тяжелыми заболеваниями сердца (пороки сердца, ишемическая болезнь сердца, тяжелая артериальная гипертензия) и легких (бронхиальная астма, хронический бронхит, эмфизема легких).
Поэтому именно эти категории людей должны в первую очередь использовать средства профилактики гриппа и особенно внимательно наблюдаться врачами в случае заболевания гриппом.
Комплексный характер защиты от гриппа предполагает, в первую очередь, специфическую профилактику с использованием вакцин, неспецифическую профилактику с использованием лекарственных препаратов, проведение противоэпидемических мероприятий в очагах инфекции (изоляция больных от здоровых, эффективно использование средств индивидуальной защиты (марлевые маски на лицо), а также проведение оздоровительных и общеукрепляющих мероприятий.
Острая респираторная вирусная инфекция (ОРВИ), ОРЗ (острое респираторное заболевание) это распространенная группа вирусных заболеваний верхних дыхательных путей, в ходе развития заболевания может присоединяться бактериальная инфекция. Основные симптомы ОРВИ это насморк, кашель, чихание, головная боль, боль в горле, усталость.

Для профилактики гриппа и ОРВИ на сегодняшний день существует широкий выбор лекарственных средств. Однако рекомендацию по назначению конкретного лекарственного средства должен дать врач.
Основные меры профилактики ОРВИ это закаливание, правильное питание, рациональный питьевой режим, уменьшение употребления алкоголя и курения, избегание переохлаждений.
Регулярное проветривание помещения является важным условием в профилактике гриппа и ОРВИ.
И самое главное – помнить о правилах личной гигиены. Избегать контакта с людьми, которые выглядят больными (часто чихают, кашляют, с насморком). Избегать нахождения в местах скопления людей в период эпидемии, не посещать массовые мероприятия, особенно те, которые проводятся в помещениях.
Информацию подготовила помощник врача-эпидемиолога Ошмянского районного ЦГЭ Наталья Александровна Барташевич
17.01.2023
ЧУМА
Азия: Вьетнам, Китай, Монголия
Африка: Заир, Мадагаскар, Танзания
Америка: Бразилия, Боливия, Перу, Эквадор, США штат Орегон
ХОЛЕРА
Америка: Гаити, Доминиканская Республика, Венесуэла
Африка: Сомали, Ангола, Бенин, Замбия, Зимбабве, Кения, Мозамбик, Судан, Нигерия, Уганда, Камерун, Чад, Конго, Малави, Гана, Гвинея, Того, Танзания, Заир, Либерия, Йемен
Океания: Папуа-Новая Гвинея
Азия: Афганистан, Бангладеш, Вьетнам, Индия (Гоа), Пакистан, Индонезия, Камбоджа, Китай, Таиланд, Лаос, Филиппины, Непал, Иран, Ирак, Сингапур
ЖЕЛТАЯ ЛИХОРАДКА
Ангола, Бенин, Буркина-Фасо, Бурунди, Габон, Гана, Гвинея, Гвинея-Бисау, Камерун, Конго, Кот-дИвуар, Либерия, Мали, Нигер, Руанда, Сан-Томе и Принсипи, Сьерра-Леоне, Того, Французкая Гвиана, ЦАР
Аргентина, Боливия, Бразилия, Камерун, Чад, Колумбия, Эквадор, Экваториальная Гвинея, Эфиопия, Гамбия, Гвинея-Бисау, Гуана
Кения, Мавритания, Нигерия, Панама, Парагвай, Перу, Руанда, Сенегал, Сьерра-Леоне, Судан, Суринам, Того, Уганда, Венесуэла
ПОЛИОМИЕЛИТ
Азия: Афганистан, Индия, Непал, Пакистан, Таджикистан
Африка: Ангола, Либерия, Мали, Мавритания, Нигерия, Нигер, Сенегал, Сьерра-Леоне, Чад
БЛИЖНЕВОСТОЧНЫЙ РЕСПИРАТОРНЫЙ СИНДРОМ, ВЫЗВАННЫЙ КОРОНАВИРУСОМ
Страны Ближнего Востока: Саудовская Аравия, Объединенные Арабские Эмираты, Катар, Иордания, Оман, Кувейт
МАЛЯРИЯ
Африка, Южная Америка, страны Ближнего Востока
Азия: Таджикистан, Азербайджан, Армения, Грузия, Кыргызстан, Туркменистан
ЛИХОРАДКА ДЕНГЕ
Азия: Китайская Народная Республика, Вьетнам, Индонезия, Таиланд
Америка: Куба, Бразилия
ЛИХОРАДКА МАРБУРГ
Африка: Кения, Уганда
ЛИХОРАДКА ЗАПАДНОГО НИЛА
Европа: Сербия, Италия, Греция, Венгрия, Румыния, Россия
Ближний Восток: Израиль
Африка: Египет, Уганда
Азия: Индия, Индонезия
25.11.2022

С 1 октября 2022 года в Республике Беларусь изменяется порядок изъятия дикого кабана и использования полученной от его добычи продукции.
Постановлением Совета Министров Республики Беларусь от 28 июля 2022 года № 494 внесены изменения в постановление Совета Министров Республики Беларусь от 29 августа 2013 года № 758 «О дополнительных мерах по ликвидации и недопущению распространения африканской чумы свиней и других опасных болезней животных», в соответствии с которым:
упраздняются компенсационные выплаты (из средств бюджета) охотпользователю и охотнику, добывшему кабана;
предусмотрено использование продукции охоты, полученной от добычи дикого кабана, при этом плата взимается с охотника (группы охотников) в размере 1 базовой величины за добычу молодняка и 2 базовых величин за добычу взрослого животного, независимо от пола и трофейных качеств;
охота загоном на кабана в период с 1 октября по 31 января разрешается во все дни недели.
Сохраняется особый режим использования ресурсов дикого кабана (особые условия охоты) – изъятие животных осуществляется без учета планов изъятия кабана, а также без ограничений по количеству изымаемых животных, их полу и возрасту в целях максимального снижения численности популяции.
Продукция охоты, полученная при добыче дикого кабана, подлежит обязательному ветеринарному контролю в соответствии с Положением о порядке проведения ветеринарного и радиационного контроля продукции охоты, а также транспортировки, использования, обезвреживания и (или) утилизации продукции охоты, в т.ч. зараженной возбудителями болезней либо с превышением допустимых уровней радиоактивного загрязнения, утвержденным постановлением Совета Министров Республики Беларусь от 27 июня 2018 № 493, и используется охотником, добывшим дикого кабана, для личных целей.
Вывоз продукции охоты, полученной от добычи дикого кабана, из Республики Беларусь запрещен.
Данные изменения вступают в силу с 1 октября 2022 года.
Ошмянский районный центр гигиены и эпидемиологии напоминает, что в целях предупреждения заражения людей и предотвращения распространения трихинеллеза, продукты убоя туш свиней, диких кабанов, других промысловых животных в обязательном порядке исследуют на трихинеллез, не приобретайте мясопродукты у неизвестных лиц, вне установленных местах торговли, также не употребляйте в пищу и не распространяйте среди родственников и знакомых мясо и мясопродукты до получения результатов трихинеллоскопического исследования.
В Ошмянском районе исследование мяса на наличие возбудителя трихинеллеза проводят в лаборатории ветеринарно-санитарной экспертизы, расположенной в г.Ошмяны по ул. Советской (на территории рынка).
Лица, виновные в распространении трихинеллезного мяса, несут ответственность в соответствии с законодательными актами Республики Беларусь.
Информацию подготовила помощник врача-эпидемиолога Ошмянского районного ЦГЭ Анастасия Юрьевна Жаворонкова
07.09.2022
Всемирный день борьбы с гепатитом
Ежегодно во Всемирный день борьбы с гепатитом, 28 июля, ВОЗ и ее партнеры обращаются с призывом к лицам, определяющим политику, работникам здравоохранения и общественности, действовать без промедления для предупреждения случаев инфицирования и смерти от гепатита. В этот день в мире и в нашей республике проводятся мероприятия, целью которых является повышение осведомленности о симптомах, методах диагностики, профилактики и лечения гепатитов, а также предупреждение их возникновения и распространения.
Вирусный гепатит – группа инфекционных болезней, известных как гепатит А, В, С, D и Е, поражает сотни миллионов людей во всем мире, вызывая острую и хроническую болезнь печени и ежегодно приводя примерно к 1,4 миллиона случаев смерти. Эти пять основных типов вирусов представляют огромную проблему в связи с их широким распространением, наносимым бременем болезни от осложнений и инвалидности, а также потенциалом вызывать вспышки болезни.
В нашей стране вирусный гепатит А и Е относится к числу мало распространенных инфекций с регистрацией 1-2 случая заболевания на 100 тысяч населения, при этом каждый пятый случай завозится к нам из-за рубежа в результате туристических и деловых поездок. Однако стандартные санитарно-гигиенические меры, такие как употребление пищи и воды гарантированного качества, соблюдение технологии приготовления кулинарных блюд, меры личной гигиены, купание в специально отведенных для этих целей водоемах сохраняют свою актуальность.
Типы вирусов В и С приводят к развитию хронической болезни и являются самой распространенной причиной возникновения цирроза и рака печени. В республике заболеваемость парентеральными вирусными гепатитами В, С и D (далее – ПВГ) относится к ряду значимых инфекционных заболеваний с умеренным уровнем регистрации впервые выявленных случаев в среднем 5-6,5 тысяч случаев в год. Около 90% случаев ПВГ отмечается среди трудоспособного населения страны. Возрастной группой риска обнаружения маркеров вирусных гепатитов В и С является возраст 18-39 лет. В этиологической структуре ПВГ удельный вес заболеваний, вызванных вирусом В, за последние годы последовательно уменьшался и к 2015 году 76% вновь выявленных случаев ПВГ были вызваны вирусом гепатита С, более чем в 97% случаев заболевания протекают в форме носительства или хронической форме инфекции.
Несмотря на повсеместную распространенность заболеваний, уровень осведомленности людей о ПВГ недостаточный. Большинство людей убеждены, что ни они, ни их близкие не встретятся с этими инфекциями. Многие заблуждаются, думая, что заболеть могут только люди, употребляющие наркотики или ведущие асоциальный образ жизни. Объективная информация, основанная на научных исследованиях и наблюдениях, поможет дать ответы и возможно, избежать заражения вирусными гепатитами.
Передача вирусов ПВГ от человека к человеку происходит посредством их попадания с инфицированными биологическими жидкостями в кровь здорового. Заражающая доза при этом очень мала – несколько вирусных частиц, а для попадания их внутрь кровотока достаточно ссадины, царапины, укола или пореза. Предметы и инструменты, на которых находится вирус, могут выглядеть чистыми, без остатков крови. На необработанной дезинфекционными средствами поверхности предметов вирусы могут сохраняться от нескольких часов до нескольких недель.
Поэтому заражение ПВГ может пройти незаметно для человека, часто заболевание протекает бессимптомно, при хорошем общем самочувствии. Обнаружить, что человек инфицирован, можно случайно при специализированном лабораторном исследовании крови на антигены вируса гепатита «В» или антитела к вирусу гепатита «С». Отбор образцов крови для индикации маркеров вирусных гепатитов осуществляется в амбулаторно-поликлинических организациях здравоохранения, стационарах, медицинских центрах. При обнаружении маркеров вирусного гепатита, пациент для дальнейшего обследования и назначения лечения должен обратиться к врачу.
Заражение ПВГ может произойти при бытовых контактах, если инфицирован кто-то из членов семьи. При этом вирусы не передаются при разговоре, чихании, со слюной, а также при рукопожатии, объятиях, пользовании общей посудой, едой или напитками. Опасность представляют только те предметы, на которых может содержаться кровь: бритвенные принадлежности, маникюрные принадлежности, зубная щетка, расческа, мочалка, полотенце. Для каждого из членов семьи эти принадлежности должны быть индивидуальными.
Эффективной мерой профилактики заражения вирусным гепатитом В является вакцинация. С 2000 года иммунизация против гепатита В включена в Национальный календарь профилактических прививок Республики Беларусь и проводится детям на первом году жизни (вакцинация в первый день жизни с ревакцинацией в 1 месяц и 5 месяцев). Вакцины против гепатита С не разработано, поэтому профилактика этого заболевания осуществляется с применением общегигиенических правил безопасности.
Современный уровень диагностики и лечения позволяет выявлять и бороться с вирусными гепатитами. Своевременное выявление парентеральных гепатитов и эффективное их лечение – это залог выздоровления и отсутствия развития осложнений.
Желание победить болезнь исходит от пациента и находится в прямой зависимости от здорового образа жизни – имеется в виду отказ от приема наркотиков, алкоголя и курения, соблюдение чистоты сексуальных отношений, снижение психологических нагрузок и, конечно, выполнение всех медицинских назначений.
28.07.2022
 Оспа обезьян – вирусное зоонозное заболевание, общее для человека и животных.
Оспа обезьян – вирусное зоонозное заболевание, общее для человека и животных.
Согласно данным Всемирной организации здравоохранения (далее – ВОЗ), с 13 мая по 02 июня 2022 года в 27 государствах-членах, не являющихся эндемичными по вирусу оспы обезьян, зарегистрировано 780 лабораторно подтвержденных случаев заболевания среди населения. Большинство случаев было зарегистрировано в Европейском регионе ВОЗ (20 стран), а также в странах Американского региона, Восточного Средиземноморья и Западной части Тихого океана.
Наибольшее распространение инфекция получила в Великобритании, Испании и Португалии, случаи заболевания зафиксированы также в Австрии, Бельгии, Дании, Франции, Германии, Италии, Нидерландах, Швеции, Швейцарии, Греции, Словении, Чехии, Ирландии, Норвегии, Финляндии, Израиле, Австралии, Аргентине, Канаде, ОАЭ, Марокко, Мексике, США и на Мальте. Случаев смерти, связанных с оспой обезьян, в данных странах к настоящему времени не зарегистрировано.
На основании имеющейся в настоящее время информации случаи заболевания были выявлены в основном среди мужчин, имеющих сексуальные контакты с мужчинами (МСМ), которые обратились за медицинской помощью в клиники первичной медико-санитарной помощи и сексуального здоровья.
Спорадические вспышки оспы обезьян регистрируются также в эндемичных для данного заболевания странах (Камерун, Центральноафриканская Республика, Демократическая Республика Конго, Габон, Гана (выявляется только у животных), Кот-д'Ивуар, Либерия, Нигерия, Республика Конго, Сьерра-Леоне, Бенин и Южный Судан). За период январь-май 2022 года в семи из эндемичных стран было зарегистрировано 44 подтвержденных и 1408 вероятных случаев заболевания, включая 66 – с летальным исходом.
Заражение в большинстве случаев происходит в результате тесного контакта с биологическими жидкостями (например, кровью), повреждениями на коже и слизистых заболевшего человека, в том числе при половых контактах, а также при тактильном контакте с инфицированными животными, при соприкосновении с зараженными объектами окружающей среды (предметы обихода заболевших: постельное белье, полотенца, предметы личной гигиены и другие). Одним из возможных факторов риска является употребление в пищу мяса инфицированных животных без надлежащей термической обработки. Не исключен аэрогенный механизм передачи инфекции.

Инкубационный (скрытый) период обычно составляет от 6 до 13 дней, но может варьировать от 5 до 21 дня.
Заболевание характеризуется лихорадкой, слабостью, сильной головной болью, увеличением лимфатических узлов, болью в спине, мышечными болями, характерной сыпью. Увеличение лимфатических узлов является отличительной особенностью оспы обезьян по сравнению с другими заболеваниями, которые изначально могут казаться схожими (ветряная оспа, корь, простой герпес, бактериальные кожные инфекции и другие).
Кожная сыпь обычно проявляется в течение 1-3 дней после появления лихорадки. Сыпь в большинстве случаев локализуется на лице, а также ладонях рук и подошвах ног. Также поражаются слизистые оболочки полости рта, гениталий, конъюнктивы и роговицы. Сыпь развивается последовательно от первичных поражений с плоским основанием до пузырьков/пузырей, заполненных прозрачной или желтоватой жидкостью. Сыпь разрешается с образованием корок, которые подсыхают и отпадают. Количество поражений кожи варьирует от нескольких штук до нескольких тысяч. В тяжелых случаях поражения могут иметь сливной характер.
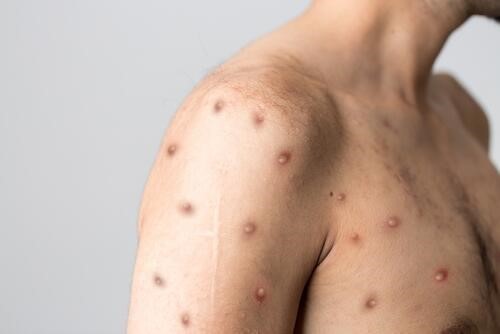
Симптомы заболевания сохраняются от 14 до 21 дня. Тяжелые случаи заболевания в эндемичных странах чаще отмечаются среди детей и связаны со степенью воздействия вируса, состоянием здоровья пациента и тяжестью осложнений.
Летальность варьирует в пределах от 1 до 10 %.
Меры личной профилактики включают в себя исключение тесного физического контакта с человеком, имеющим симптомы, не исключающие оспу обезьян. Также крайне важно избегать интимных или сексуальных контактов с кем-либо с локализованной аногенитальной сыпью и/или поражениями во рту. Необходимо соблюдать респираторный этикет и гигиену рук (мытье с помощью воды и мыла или использование антисептических средств для обработки кожи рук).
Путешественники при посещении стран, эндемичных по оспе обезьян, должны избегать контактов с животными, которые могут быть инфицированы возбудителем данного заболевания (приматы, грызуны, сумчатые), воздерживаться от употребления в пищу мяса диких животных.
При контактах с людьми, прибывшими из стран, где зафиксированы случаи заболевания, либо лицами, имеющими симптомы, не исключающими оспу обезьян, необходимо соблюдать меры личной профилактики – использовать средства защиты органов дыхания и соблюдать гигиену рук.
При появлении симптомов, не исключающих оспу обезьян, в том числе во время путешествия или в течение 21 дня с момента возвращения, следует немедленно обратиться за медицинской помощью и сообщить медицинскому работнику информацию (при наличии таковой) о фактах:
посещения стран (как эндемичных, так и неэндемичных), в которых регистрируются случаи оспы обезьян;
контакта с лицом, имеющим симптомы, не исключающие оспу обезьян, либо контакта с лицом с подтвержденным диагнозом заболевания, а также с предметами, загрязненными биологическими жидкостями таких лиц;
контакта, при посещении зарубежных стран, с мертвым либо живым диким животным или экзотическим домашним животным, либо использование в пищу продуктов, полученных от таких животных.
Информацию подготовила помощник врача-эпидемиолога Ошмянского районного ЦГЭ Татьяна Владимировна Жидович
30.06.2022
В микробиологической лаборатории Лидского зонального центра гигиены и эпидемиологии исследования клещей проводятся методом люминесцентной микроскопии (РНИФ) на наличие возбудителей Лайм-борреиоза. Срок выполнения исследований - 5 дней.
В соответствии с приказом Лидского зонального ЦГЭ от 20.12.2021 №110 «О введении в действие прейскуранта цен» гражданам Республики Беларусь, иностранным гражданам, гражданам, имеющим вид на жительство в Республике Беларусь, в т.ч. при отсутствии направлений утвержденной формы из государственных учреждений здравоохранения, исследование иксодовых клещей на Лайм-боррелиоз методом РНИФ проводятся на платной основе и стоимость исследования составляет 9 руб. 63 коп.
Без взимания платы за услуги при условии снятия клеща в государственных организациях здравоохранения и наличия направления, выписанного медработником на бланке утвержденной формы осуществляется: лицам, имеющим медицинские противопоказания к приему лекарственных средств, предназначенных для профилактики клещевых инфекций, инвалидам 1 группы, Ветеранам ВОВ, участникам ликвидации последствий аварии на Чернобыльской ЧАЭС, воинам, принимавшим участие в боевых действиях на территории других государств при предъявлении удостоверения.
Порядок проведения лабораторных исследований клещей, снятых с людей, на наличие возбудителей клещевых инфекций на платной основе в соответствии с Алгоритмом действия медицинских работников при обращении пациента по поводу укуса клеща, утвержденным приказом Министерства здравоохранения Республики Беларусь 19.04.2016 №338, лабораторные исследования клещей от лиц, не имеющих медицинских противопоказаний к приему лекарственных средств, проводятся на платной основе. Пациент имеет право самостоятельно обратиться в микробиологическую лабораторию, проводящую исследования клещей.
Информация подготовила помощник врача-эпидемиолога Барташевич Наталья Александровна
15.03.2022
Профилактика заболеваний, передающихся половым путем — комплекс оздоровительных мероприятий, направленных на предупреждение возникновения патологий и устранение факторов риска. ИППП – венерическая патология, основным путем распространения которой является незащищенный половой акт. Несмотря на то, что все ИППП отличаются происхождением и проявляются различными клиническими симптомами, они имеют общие черты: являются высоко контагиозными и очень опасными для здоровья человека.

Сексуально активные женщины и мужчины всегда рискуют заразиться ИППП не зависимо от социального статуса и материального положения. Представление о том, что венерическими заболеваниями болеют исключительно лица, ведущие беспорядочную половую жизнь и употребляющие алкоголь, не вполне оправдано. Обезопасить себя на 100% невозможно. Снизить вероятность заражения можно, соблюдая простые правила профилактики.
Эпидемиология
Источником и резервуаром инфекции является больной человек. Микроорганизмы, вызывающие ИППП, обладают высокой восприимчивостью к изменяющимся условиям окружающей среды. Возбудителями патологии являются вирусы, бактерии, грибы и простейшие. Смешанная форма инфекции встречается у лиц с асоциальным поведением, ведущих беспорядочную половую жизнь.
Пути передачи:
- Основным, но не единственным, путем распространения инфекции является половой. Заражение происходит во время вагинального, орального или анального контакта.
- Большинство вирусных половых инфекций передаются контактно-бытовым путем. При нарушении целостности кожи или слизистой оболочки формируются входные ворота инфекции. Заражение происходит при поцелуе, тесном объятии, через предметы обихода. Инфицирование возможно в общественных местах — бассейнах, банях, саунах.
• Практически все венерические заболевания распространяются вертикальным путем от больной матери плоду внутриутробно или новорожденному по время родов. В результате у детей с первых дней жизни развиваются различные патологии. - Некоторые ИППП распространяются парентеральным путем при использовании нестерильного шприца. Это основной путь передачи сифилитической и ВИЧ-инфекции.
Симптоматика
Каждое венерическое заболевание проявляется характерными клиническими признаками. Но есть ряд общих симптомов, возникающих при каждом из них. Это повышенная утомляемость, разбитость, слизисто-гнойные выделения из уретры, дискомфорт в промежности, регионарный лимфаденит, болезненные ощущения во время коитуса, высыпания на женских и мужских половых органах, стойкий субфебрилитет.
При появлении подобных симптомов следует как можно раньше обратиться к специалисту. Самолечение может привести к развитию опасных осложнений.
Профилактические мероприятия
Первичная профилактика ИППП проводится до инфицирования и заключается в информировании групп повышенного риска о существующих патологиях, методах контрацепции, механизме передачи инфекции, симптоматике венерических заболеваний и их последствиях. Специалисты должны проводить беседы с населением об изменении сексуального поведения современного человека.
Вторичная профилактика проводится после полового акта и подразумевает работу с носителями ИППП или больными людьми, целями которой являются: предупреждение заражения окружающих и развития осложнений у заболевших.
Общественная или социальная профилактика ИППП проводится на государственном уровне, преимущественно среди подростков, еще не вступивших в половую жизнь. Девушкам и парням следует объяснять, как предохраняться от ИППП и как себя вести в случае обнаружения таких болезней.
Общественная профилактика включает:
- Проведение медицинских осмотров;
- Выявление и лечение хронических патологий;
- Обследование беременных женщин;
- Тщательная проверка компонентов для гемотрансфузии;
- Санитарно-просветительская работа населения.
Особое место в социальной профилактике ИППП занимают информационные сообщения. Предупреждения о риске заражения венерическими заболеваниями заставляют задумываться молодежь о своем сексуальном поведении. Пропаганда здорового образа жизни, межполовых отношений, отказ от наркотиков — основные направления санитарно-просветительской работы.
Индивидуальная профилактика инфекций, передающихся половым путем, занимает ведущие место среди мероприятий, предупреждающих их распространение.
Правила индивидуальной профилактики:
- Избегать случайных половых связей и заниматься сексом с одним половым партнером. Даже самые «приличные» люди не всегда являются здоровыми. Большинство венерических заболеваний протекают бессимптомно. Супружеская верность и моногамность — единственно верные средства от венерических болезней.
- Применять барьерные методы контрацепции — презервативы. Сексуально активным мужчинам и женщинам необходимо помнить, что эти средства контрацепции при половых актах не оказывают 100% защиты. Иногда они рвутся. Очаг поражения может располагаться на мошонке, лобке, бедрах, клиторе и прочих зонах, не покрывающихся презервативом. Если имеются повреждения на коже и слизистой оболочке, инфицирование неизбежно.

- Медикаментозная профилактика заключается в применении лекарственных средств, обладающих противомикробным действием: спермицидов, местных антисептиков, системных антибиотиков. Спермициды — местные дезинфицирующие средства, выпускаемые в различных лекарственных формах. Их основное действие — подавление активности сперматозоидов, а защита от ИППП выражена слабо. Наиболее популярными и эффективными среди них являются свечи и таблетки «Контрацептин-Т», «Фарматекс», «Патентекс Овал». Для профилактики половых инфекций традиционно используют простейшие средства — медицинский спирт или раствор марганцовки, а также специально разработанные препараты — «Бетадин», «Мирамистин», «Хлоргексидин». По окончании полового акта эти препараты вводят во влагалище и уретру, ими полощут рот, обрабатывают наружные половые органы. Процесс обеззараживания происходит довольно быстро и очень эффективно. Антибиотики принимают в экстренных случаях в «ударной» дозе однократно для предупреждения распространения инфекции. Эффективность спермицидов и антисептиков существенно возрастает, когда они используются вместе с презервативом.
- Избегать половых контактов с людьми из группы риска, контактирующих с кровью — медсестрами, стоматологами, косметологами, хирургами, лицами, которым проводилось переливание или очищение крови. Презервативом необходимо пользоваться, если половой партнер является наркоманом, предпочитает групповой секс, свингерство, занимается проституцией.
- Соблюдать гигиенические нормы и правила личной гигиены, использовать индивидуальные средства и предметы гигиены, секс-игрушки, косметические принадлежности, белье, полотенца. Требовать того же от полового партнера.
- Женщинам посещать гинеколога один раз в полгода, а мужчинам уролога один раз в год.
- Прививаться против вирусной инфекции — гепатита, папилломы человека.
- После незащищенного акта и появления характерных клинических признаков необходимо срочно посетить врача.
- Своевременно лечить выявленные вирусы и бактерии, во время терапии воздержаться от половой жизни.

Профилактика ИППП после случайной связи получила название экстренной. Мужчинам и женщинам рекомендуют помочиться для того, чтобы удалить болезнетворные микробы из уретры, вымыть с мылом руки и наружные половые органы, высушить их полотенцем, обработать антисептическим средством, сменить нижнее белье. Если нет возможности посетить в ближайшее время дерматовенеролога, необходимо принять «ударную» дозу антибиотиков, например, «Азитромицина». В течение двух часов с момента контакта женщинам рекомендуют ввести во влагалище марлевый тампон, смоченный в растворе «Мирамистина» или «Хлоргексидина», мужчинам — ввести внутрь уретры несколько миллилитров антисептика «Гибитана» или «Цидипола», массируя наружное отверстие уретры. Соблюдение этих мер профилактики позволит избежать тяжелых последствий инфекции.
Экстренная профилактика проводится только в исключительных, крайне редких случаях и потенциально опасных для здоровья ситуациях. Лекарственные препараты из группы антисептиков при регулярном применении повреждают слизистую оболочку, что приводит к образованию эрозий и язв. Частые спринцевания вымывают полезные микроорганизмы из влагалища, развивается дисбиоз, активизируется патогенная и условно-патогенная микрофлора. У мужчин частое применение антисептиков может привести к химическому ожогу слизистой уретры, ее сужению и развитию аллергического уретрита.
После проведения экстренной профилактики венерических заболеваний необходимо обследоваться спустя 3-4 недели.
Но самым эффективным на сегодняшний день средством, гарантированно позволяющим избежать заражения ИППП, является полное половое воздержание.
При отсутствии своевременного и правильного лечения ИППП могут привести к развитию осложнений: бесплодию, воспалению простаты, орхиту, эндометриту, эпидидимиту. Чтобы избежать подобных недугов, необходимо быть внимательнее и ответственнее к себе и своим близким людям.
Предупредить свои ошибки намного проще, чем лечить тяжелые заболевания!
Информацию подготовила помощник врача-эпидемиолога Ошмянского районного ЦГЭ Наталья Александровна Барташевич
28.02.2022

Что нужно делать в период активной циркуляции возбудителей гриппа, коронавирусной инфекции и других возбудителей острых респираторных вирусных инфекций (ОРВИ) для того, чтобы предотвратить собственное заражение и обезопасить окружающих, если заболели вы?
Возбудители всех этих заболеваний высоко заразны и передаются преимущественно воздушно-капельным путем. При чихании и кашле в воздухе вокруг больного человека распространяются микрокапли его слюны, мокроты и респираторных выделений, которые содержат вирусы. Более крупные капли оседают на окружающих предметах, и поверхностях, мелкие - долго находятся в воздухе и переносятся на расстояния до нескольких сот метров, при этом вирусы сохраняют способность к заражению от нескольких часов до нескольких дней. Основные меры гигиенической профилактики направлены на предотвращение контакта здоровых людей с содержащими вирусы частицами выделений больного человека.
Соблюдение следующих гигиенических правил позволит существенно снизить риск заражения или дальнейшего распространения гриппа, коронавирусной инфекции и других ОРВИ.
ПРАВИЛО 1. ЧАСТО МОЙТЕ РУКИ С МЫЛОМ
-
Чистите и дезинфицируйте поверхности(столов, дверных ручек, стульев, гаджетов и др.) удаляет вирусы.
-
Гигиена рук - это важная мера профилактики распространения гриппа и коронавирусной инфекции. Мытье с мылом удаляет вирусы. Если нет возможности помыть руки с мылом, пользуйтесь спиртсодержащими или дезинфицирующими салфетками.
ПРАВИЛО 2. СОБЛЮДАЙТЕ РАССТОЯНИЕ И ЭТИКЕТ
Вирусы передаются от больного человека к здоровому воздушно - капельным путем (при чихании, кашле), поэтому необходимо соблюдать расстояние не менее 1 метра от больных.
-
Избегайте трогать руками глаза, нос или рот.
-
Надевайте маску или используйте другие подручные средства защиты.
-
При кашле, чихании прикрывайте рот и нос одноразовыми салфетками, которые после использования выбрасывайте.
-
Избегайте излишних поездок и посещения многолюдных мест.
ПРАВИЛО 3. ВЕДИТЕ ЗДОРОВЫЙ ОБРАЗ ЖИЗНИ
Здоровый образ жизни повышает сопротивляемость организма к инфекции. Соблюдайте здоровый режим, включая полноценный сон, потребление пищевых продуктов богатых белками, витаминами и минеральными веществами, физическую активность.
ПРАВИЛО 4. ЗАЩИЩАЙТЕ ОРГАНЫ ДЫХАНИЯ С ПОМОЩЬЮ МЕДИЦИНСКОЙ МАСКИ
Среди прочих средств профилактики особое место занимает ношение масок, благодаря которым ограничивается распространение вируса. Медицинские маски для защиты органов дыхания используют:
- при посещении мест массового скопления людей, поездках в общественном транспорте в период роста заболеваемости острыми респираторными вирусными инфекциями;
- при уходе за больными острыми респираторными вирусными инфекциями;
- при общении с лицами с признаками острой респираторной вирусной инфекции;
- при рисках инфицирования другими инфекциями, передающимися воздушно-капельным путем.
КАК ПРАВИЛЬНО НОСИТЬ МАСКУ?
Маски могут иметь разную конструкцию. Они могут быть одноразовыми или могут применяться многократно. Есть маски, которые служат 2, 4, 6 часов. Стоимость этих масок различная, из-за различной пропитки. Но нельзя все время носить одну и ту же маску, тем самым вы можете инфицировать дважды сами себя.
Чтобы обезопасить себя от заражения, крайне важно правильно ее носить:
- маска должна тщательно закрепляться, плотно закрывать рот и нос, не оставляя зазоров;
- старайтесь не касаться поверхностей маски при ее снятии, а если вы ее коснулись, то тщательно вымойте руки с мылом или спиртовым средством;
- влажную или отсыревшую маску следует сменить на новую сухую;
- не используйте вторично одноразовую маску;
- использованную одноразовую маску следует немедленно выбросить в отходы.
При уходе за больным, после окончания контакта с заболевшим маску следует немедленно снять. После снятия маски необходимо незамедлительно и тщательно вымыть руки. Маска уместна, если вы находитесь в месте массового скопления людей. Во время пребывания на улице полезно дышать свежим воздухом и маску надевать не стоит.
ПРАВИЛО 5. ЧТО ДЕЛАТЬ В СЛУЧАЕ ЗАБОЛЕВАНИЯ ГРИППОМ, КОРОНАВИРУСНОЙ ИНФЕКЦИЕЙ?
Оставайтесь дома (не посещайте место работы, организованные коллективы) и обращайтесь к врачу. Следуйте предписаниям врача, соблюдайте постельный режим и пейте как можно больше жидкости.
Информацию подготовил помощник врача-эпидемиолога отдела эпидемиологии Синкевич Юлия Дмитриевна.
25.02.2022

1. Прежде всего, специалисты советуют привиться беременным женщинам с факторами риска тяжелого течения COVID-19:
- возраст 25 лет и старше;
- работа в системе здравоохранения;
- ожирение любой степени;
- хронические заболевания легких;
- артериальная гипертензия;
- прегестационный сахарный диабет и другие тяжелые соматические заболевания.
2. Но медики обращают внимание: беременность сама по себе – фактор риска тяжелого течения ковида. Они советуют пройти вакцинацию вне зависимости от срока беременности.
3. Кормящие должны вакцинироваться на тех же условиях, что и все остальные взрослые. Прекращать грудное вскармливание после прививки специалисты не рекомендуют: последствия для ребенка маловероятны.
4. На момент вакцинации у беременных и кормящих женщин, как и у всех остальных, не должно быть противопоказаний к прививке.
5. Также врачи советуют прививаться семейным парам на этапе планирования беременности.
Со всеми рекомендациями для беременных и кормящих можно ознакомиться на сайте Минздрава Беларуси.
25.10.2021

Согласно данным ВОЗ, ежегодно каждый второй человек на планете заражается гельминтами. Многие думают, что паразитические черви не наносят особого вреда здоровью. Однако не все так просто: гельминты способны поражать важные внутренние органы: сердце, легкие, головной мозг.
Гельминты — кто они?
Гельминты или глисты - это обширная группа различного вида и размера червей, которые, паразитируя, живут в организме человека, нанося ему при этом существенный вред. В Беларуси встречается свыше десятка опасных для человека видов гельминтов – аскариды и власоглавы входят в тройку ведущих по распространенности.
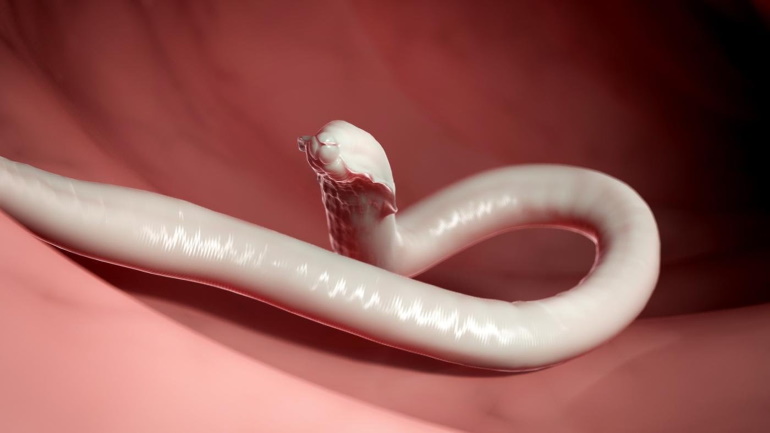 Взрослая особь аскариды бело-розового цвета длинной 25-40 см; власоглава – белого цвета длинной до 3- 5 см с характерной нитевидной головной частью и утолщенной задней. Обитают в кишечнике человека,
Взрослая особь аскариды бело-розового цвета длинной 25-40 см; власоглава – белого цвета длинной до 3- 5 см с характерной нитевидной головной частью и утолщенной задней. Обитают в кишечнике человека,
вызывая заболевания АСКАРИДОЗ и ТРИХОЦЕФАЛЕЗ.
Заболевания эти часто протекают незаметно или со слабо выраженной неспецифической симптоматикой: общая слабость, головокружение, тошнота, чувство тяжести и болезненности в животе, при аскаридозе, дополнительно –сухой кашель, подъем в вечернее время температуры до 370С и выше. Однако при этом вред организму хозяина наносится
весьма ощутимый:
- создается дефицит жизненно необходимых витаминов и микроэлементов;
- снижается иммунитет, нарастает аллергический компонент, удлиняются сроки лечения инфекционных и неинфекционных заболеваний.
- у детей (при частом и массивном заражении) появляются беспокойство, капризность, раздражительность, нарушение сна, отставание в умственном и физическом развитии.
Заражение населения аскаридозом и трихоцефалезом поддерживается:
- использованием на приусадебных и дачных участках необеззараженных
фекалий из надворных туалетов в качестве удобрения;
- употреблением с этих участков (огородов) немытых и необработанных
кипятком овощей и ягод;
- заносом яиц паразитов на пищевые продукты мухами и с грязными руками.
Что следует знать и выполнять, чтобы уменьшить опасность заражения гельминтами:
-
Наиболее восприимчивы к глистным заболеваниям дети, и они же являются основными источниками загрязнения окружающей внешней среды.
-
Ежегодное оздоровление, включающее выборочное гельминтологическое обследование и лечение широкоспекторными антигельминтиками, является в настоящее время основным направлением профилактической работы;
-
Следует отказаться от использования на личных приусадебных и дачных участках необеззараженных фекалий, наиболее доступные способы обеззараживания:
-буртование нечистот с опилками и соломой на срок не менее 3 месяцев; -внесение аммиачной селитры перед очисткой выгреба надворного туалета из расчета 1 кг на 1 м3 нечистот – эффект достигается за 3 суток);
-
Употреблять в пищу свежие ягоды и овощи только после тщательного предварительного мытья (а для детей раннего возраста –ошпаривания кипятком);
-
Защищать от мух и других синантропных насекомых пищевые продукты и особенно те, что употребляются в пищу без термической обработки;
-
Яйца гельминтов с талыми и паводковыми водами могут заноситься в колодцы и каптажи, т.е. воду на дачных участках и в сельской местности следует пить кипяченую или бутилированную;
-
Воспитывать устойчивые гигиенические навыки у детей необходимо, в первую очередь, личным примером и мыть руки не только после туалета и перед едой, но и после возвращения с работы (учебы) или с прогулки;
-
При подозрении на заболевание гельминтозами следует незамедлительно обращаться за медицинской помощью в организации здравоохранения по месту жительства, учебы или работы.
Соблюдение этих правил позволит предотвратить заражение гельминтами вас и ваших детей!
02.09.2021
Педикулез или вшивость – специфическое паразитирование на человеке вшей, питающихся его кровью.
Педикулез был всегда. Пораженность педикулезом имеет тенденцию к росту в результате социальных и природных потрясений, приводящих к нарушению нормальной жизни и резкому ухудшению санитарно-гигиенического уровня жизни населения.
За последние годы наблюдается тенденция к снижению пораженности педикулезом населения в целом, однако пораженность педикулезом учащихся учреждений образования является значительной.
Пораженность педикулезом школьников связана с недостаточным развитием санитарно-гигиенических навыков у детей и более тесным общением друг с другом, а также выявляемостью педикулеза среди данного контингента, связанной с проведением осмотров детей с профилактической целью на педикулез (не менее 5 раз в год в соответствии с требованиями нормативных документов).
Основные симптомы педикулеза: зуд, сопровождающийся расчесами и у некоторых лиц аллергией; огрубение кожи от массовых укусов вшей и воздействия слюны насекомых на дерму; меланодермия – пигментация кожи за счет тканевых кровоизлияний и воспалительного процесса, вызываемого воздействием слюны насекомых; колтун – довольно редкое явление, образующееся при расчесах головы – волосы запутываются, склеиваются гнойно-серозными выделениями, которые корками засыхают на голове, а под ними находится мокнущая поверхность.
На человеке паразитирует три вида вшей – головная, платяная, лобковая.
Платяные и головные вши являются переносчиками возбудителей сыпного тифа, волынской лихорадки и возвратного тифа. Наибольшую эпидемическую опасность представляют платяные вши. Человек заражается сыпным тифом при попадании выделений инфицированной вши в ранки в местах расчеса после укуса или при раздавливании насекомого.
Лобковая вошь практически не имеет эпидемического значения, однако так же, как платяная и головная вши, причиняет человеку большое беспокойство, вызывая зуд и приводя к риску возникновения различных гнойничковых заболеваний кожи. Головная вошь- мельче платяной, длина тела самки 2,1-3.5 миллиметров, самца - 2.0-3.0 миллиметров. Головная вошь живет и размножается в волосистой части головы, предпочтительно на висках, затылке и темени. Питается каждые 2-3 часа. Голод переносит плохо, при +30°С обычно через сутки гибнет. Развитие яиц происходит в течение 5-9 дней, личинок - 15-17 дней. Продолжительность жизни взрослых особей 27-30 дней. Самка откладывает ежедневно 3-7 яиц. Вне тела хозяина погибает через сутки.
-
Платяная вошь крупнее головной, длина тела самки 2,3-4,75 мм, самца - 2,1-3,7 миллиметра, окраска более светлая. Платяная вошь живет в складках белья и платья, особенно в швах, где и откладывает яйца, приклеивая их к ворсинкам ткани; яйца могут приклеиваться также к волосам на теле человека, кроме головы. Питается 2-3 раза в сутки.
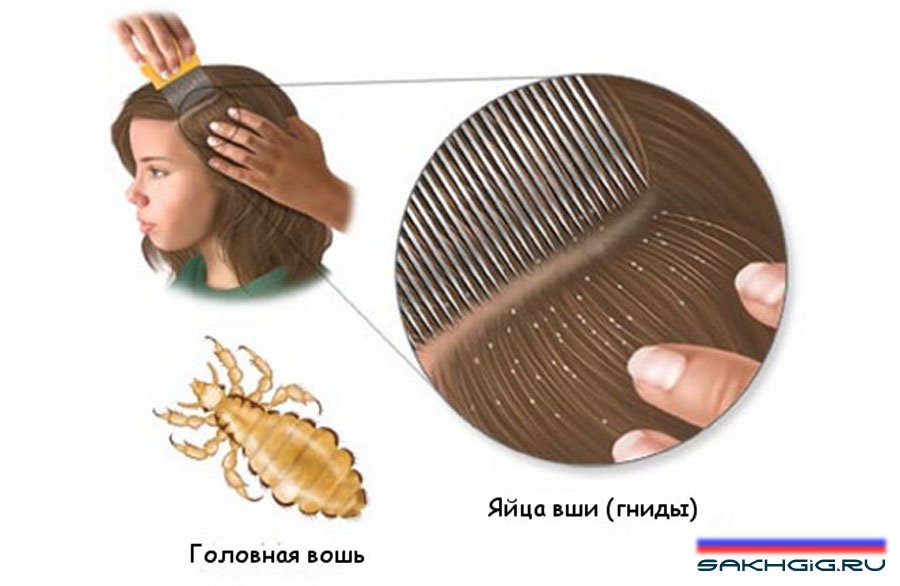 Ежедневно откладывает около 10. Яйца развиваются в течение 7-14 дней, личинки 14-18 дней. Средняя продолжительность жизни взрослых особей 34 дня, максимально - 46 дней.
Ежедневно откладывает около 10. Яйца развиваются в течение 7-14 дней, личинки 14-18 дней. Средняя продолжительность жизни взрослых особей 34 дня, максимально - 46 дней. -
Лобковая вошь- длина тела 1,36-1,6 миллиметров; по форме тела напоминает щит, удерживается на коротких волосках лобка, бровей, ресниц. При значительной численности насекомые могут распространяться на всей нижней части туловища, особенно на животе, где в результате их кровососания надолго остаются характерные синюшные следы.
- Как происходит заражение?
Прежде всего, при тесном контакте с завшивленными лицами, при общении в детских садах, школах, лагерях, в переполненном транспорте, при пользовании общей одеждой, постелью, спальными принадлежностями, головными уборами, расческами и другими предметами личного пользования. Заражение взрослых людей лобковыми вшами происходит при интимном контакте, а у детей – от взрослых, ухаживающих за ними, а также через белье.
- Как предупредить педикулез?
Несложно. Нужно только выполнить обычные требования личной гигиены:
- мытье головы и тела горячей водой с мылом – не реже 1 раза в 7 дней
- смена постельного и нательного белья – не реже 1 раза в 7 дней и по мере загрязнения
- стирка белья с кипячением и последующим проглаживанием горячим утюгом
- регулярная стрижка, расчесывание волос головы
- еженедельные осмотры на педикулез всех членов семьи
- систематическую чистку верхнего платья, одежды
- полный запрет на использование чужого белья, одежды, головных уборов, расчески и других предметов личной гигиены
-
регулярную уборку помещений, содержание в чистоте предметов обстановки
- перед ношением предварительная стирка, либо проглаживание горячим утюгом новой одежды, головных уборов
- Что делать, если обнаружены вши или гниды?

При обнаружении вшей в любой стадии (яйцо, личинка, взрослое насекомое) мероприятия по уничтожению проводить одновременно, уничтожая вшей непосредственно как на теле человека, так и его белье, одежде и прочих вещах.
Обработку людей и их вещей при платяном или смешанном педикулезе проводят только силами Ошмянского районного ЦГЭ.
При головном педикулезе медицинский работник УЗ «Ошмянская ЦРБ» по месту жительства дает рекомендации по взаимному осмотру членов семьи, применению противопедикулезных препаратов (действующих на вши и гниды, рекомендованных Министерством здравоохранения Республики Беларусь)
-
Мероприятия по борьбе со вшами включают три способа уничтожения насекомых:
-
Механический метод - при незначительном поражении людей головными вшами (от 1 до 10 экземпляров, включая яйца) вычесывание насекомых и яиц частым гребнем, стрижка и сбривание волос с последующим сжиганием (при незначительном поражении головными вшами).
-
Физический метод – замачивание, кипячение белья в 2% растворе кальцинированной соды в течение 15 минут, проглаживание горячим утюгом с обеих сторон швов, складок, поясов белья и одежды, не подлежащих кипячению (при незначительном поражении головными вшами).
-
Химический метод - санации педикулеза базируется в настоящее время на применении педикулицидов – инсектицидов, действующих на вши и гниды, рекомендованных Министерством здравоохранения Республики Беларусь, приобретаемых в аптеках и используемых в соответствии с инструкцией к данному препарату. Подобная обработка повторяется через 7 дней. После обработки и мытья волос головы их прополаскивают теплым 5-10% водным раствором уксусной кислоты. Так как мертвые гниды остаются на волосах, их нужно вычесывать с помощью гребня, выбрать руками. Для предупреждения распространения педикулеза (головные вши способны переходить на одежду и окружающую человека обстановку), после окончания санации необходимо провести дезинсекцию помещений и предметов обстановки: оросить водным раствором педикулицида, выдержать экспозицию (согласно инструкции по применению). Тщательно проветрить помещение. Удалить остатки педикулицида с обработанных предметов и поверхностей, проводя влажную уборку обычным способом.
- Куда можно обратиться за помощью при обнаружении педикулеза?
За помощью можно обратиться к медицинскому работнику по месту жительства, учебы, работы.
Помните!
Профилактика педикулеза и борьба с ним - надежные средства предупреждения сыпного тифа. С целью профилактики педикулеза необходимо регулярно осматривать на педикулез всех членов семьи в домашних условиях. В случае обнаружения педикулеза у одного из членов семьи, необходимо удостовериться, что не заражены и остальные. С целью профилактики обработку рекомендуется пройти всем членам семьи одновременно и в течение месяца проводить осмотры волосистой части головы на наличие педикулеза.
Информацию подготовил помощник врача-эпидемиолога отдела эпидемиологии Черская Юлия Дмитриевна.
25.08.2021
Коронавирусная инфекция COVID-19 - это острая респираторная вирусная инфекция, осложнения которой могут включать вирусную пневмонию, влекущее за собой жизнеугрожающее воспалительное поражение легких или дыхательную недостаточность, с риском смертельного исхода заболевания.
Передача инфекции происходит воздушно-капельным путем при чихании или кашле от одного человека к другому. Возможен контактно-бытовой путь передачи.
Основные симптомы заболевания - это повышение температуры тела (чаще 38-39°С), кашель (сухой или с небольшим количеством мокроты), ощущение сдавленности в грудной клетке, одышка, мышечная и головная боль. Заболевание может начинаться также с появления жидкого стула, тошноты, рвоты, снижения аппетита.
Профилактика коронавируса
Мойте руки
Всегда мойте руки: когда приходите на работу или возвращаетесь домой. Для профилактики также подойдут влажные салфетки или дезинфицирующие растворы.
Не трогайте лицо руками
Не подносите руки к носу и глазам. Быстрее всего вирус попадает в организм через слизистую оболочку. Когда чихаете всегда прикрывайтесь платком.

Помните о необходимости соблюдать меры профилактики, как только вышли из дома - Избегайте ненужных поездок и не ходите в места массового скопления людей.

Отмените путешествия
На время, пока разные страны мира борются с корона вирусом, не следует путешествовать заграницу. В особенности туда, где ситуация с коронавирусом крайне тяжелая.

Вакцинируйтесь!
Вакцина – единственное надежное средство профилактики вируса. Только пройдя вакцинацию мы сможем остановить передачу вируса и защитить себя от его тяжелых последствий.
Материал подготовил врач-гигиенист Ошмянского районного ЦГЭ Коваленко Никита Владимирович
24.08.2021
Бешенство – инфекционное заболевание вирусной природы, которое передается животным и людям при тесном контакте со слюной инфицированных особей – при укусах, царапинах, а также загрязнении слюной животного поврежденной кожи и слизистых оболочек.
К бешенству восприимчивы все теплокровные животные. У нас в Беларуси это лисы, волки, енотовидные собаки, барсуки, еноты, в городских условиях - кошки и собаки, сельскохозяйственные животные, чаще – крупный рогатый скот.
Следует сказать, что здоровое дикое животное всегда избегает встречи с человеком, поэтому проявление хищником несвойственного дружелюбия либо выраженной агрессии должно насторожить людей. Животные становятся заразными за 3-10 дней до появления признаков болезни и остаются заразными в течение всего периода заболевания.
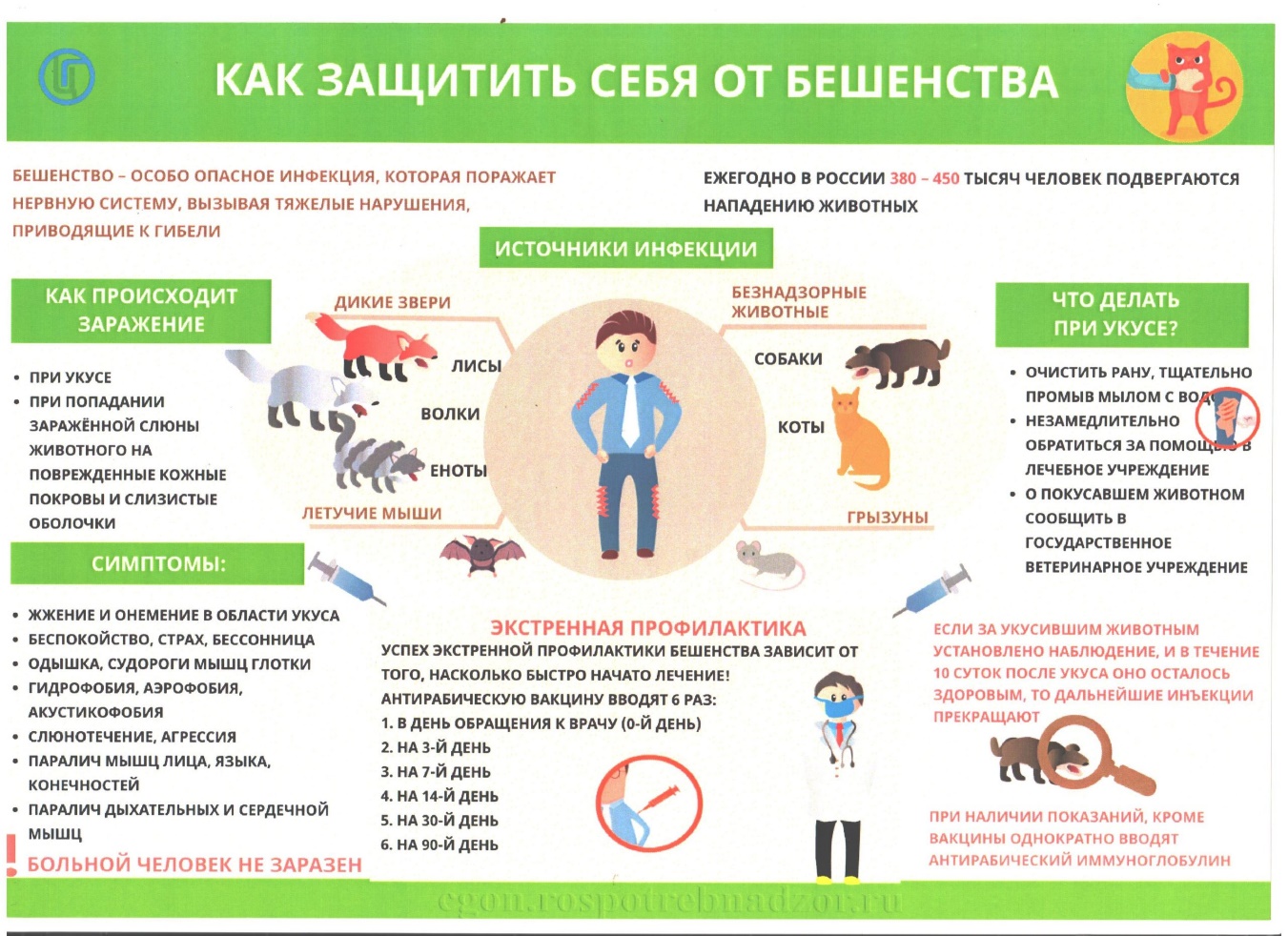
В случае укуса, оцарапывания, ослюнения любым теплокровным животным пострадавший должен сразу и как можно глубже промыть рану струей воды с мылом, обработать края раны 40-70% cпиртом или йодной настойкой, наложить стерильную повязку, а затем обратиться в травматологический пункт или хирургический кабинет для назначения и проведения курса прививок против бешенства.

Первые симптомы заболевания могут проявляться в месте нанесенного повреждения в виде мышечных подергиваний, зуда, боли по ходу нервов. В начале заболевания отмечаются беспричинная тревога, страх, повышенная чувствительность к световым и звуковым раздражителям, субфебрильная температура. Впоследствии могут присоединяться приступы водобоязни: болезненные спазмы мышц глотки и гортани при попытке попить, при звуках льющейся воды. С каждым днем заболевание прогрессирует, развиваются параличи. Смерть наступает от остановки дыхания и сердечно-сосудистой деятельности.
Бешенство – абсолютно смертельное заболевание, которое можно предупредить. В арсенале у медицинских работников имеются достаточно эффективные лекарственные средства (антирабическая вакцина и иммуноглобулин). Поэтому лицам с высоким риском инфицирования вирусом бешенства (ветеринарные работники, лесники, охотники, лица, выполняющие работы по отлову и содержанию безнадзорных животных) должна проводиться профилактическая иммунизация.
Вакцинация обеспечивает защиту от заболевания бешенством, пострадавшим при контакте с больным животным лицам только при своевременном обращении за медицинской помощью.
За 7 месяцев 2021 год в Ошмянском районе в связи с покусами и контактами с подозрительным на бешенство и бешенным животным за медицинской помощью всего обратилось 27 человек, из них 22 назначены лечебно-профилактические прививки против бешенства. 6 человек получили антирабический иммуноглобулин.
Помните! Каждый пропущенный день – угроза для жизни. Чем раньше начаты прививки, тем надежнее они предохраняют от заболевания бешенством.
Информацию подготовил помощник врача-эпидемиолога
Ошмянского районного ЦГЭ Наталья Александровна Барташевич
30.07.2021
Острые кишечные заболевания (далее – ОКИ) – это группа инфекционных заболеваний, которые, хотя и вызываются различными микробами, имеют общий путь заражения (возбудитель проникает в организм человека через рот и активно размножается в его кишечнике).
Для острых вирусных кишечных инфекций характерна высокая восприимчивость людей, малая инфицирующая доза (для заражения достаточно10-100 частиц вируса), длительное сохранение жизнеспособности вирусов во внешней среде, множественные пути передачи инфекции. В отличие от бактерий кишечные вирусы в пищевых продуктах, воде, на поверхности предметов не размножаются, но долго выживают. Доказан воздушно-капельный путь передачи ОКИ вирусной этиологии (в результате вдыхания человеком воздуха, который содержит вирусные частицы, попавшие в него при рвоте или диарее - поносе). Наиболее восприимчивы к вирусным кишечным инфекциям маленькие дети, и в первую очередь первых лет жизни, так как малыши очень часто тянут в рот разные предметы, в том числе игрушки при прогулках на улице, на детской площадке и др. Довольно быстро распространяются ОКИ вирусной этиологии в организованных коллективах для детей и подростков (детский сад, школа, оздоровительный лагерь, кружок и др.).
На территории Республики Беларусь установлена циркуляция нового генотитаноровируса GII.17, обладающего большим эпидемическим потенциалом (высокой контагиозностю, сохранением в окружающей среде, опасность возникновения вспышек в организованных коллективах).
Энтеровирусные инфекции человека – это острые инфекционные заболевания, вызываемые кишечными вирусами (энтеровирусами). Известно более 70 типов этих вирусов. Инфекции, вызываемые ими, распространены повсеместно и регистрируются в течение всего года, но чаще болеют в период с июня по октябрь. Источником инфекции является больной или вирусоноситель. От начала заражения до первых клинических проявлений проходит от 2 до 14 дней, в среднем до 2-5 дней. Вирус обнаруживают в крови, моче, носоглотке и фекалиях за несколько дней до появления симптомов заболевания. Для данной инфекции характерно большое многообразие клинических симптомов, обусловленных поражением желудочно-кишечного тракта, сердечно-сосудистой, нервной и мышечной систем, а также легких, печени, почек и других органов. Заболевание протекает, как правило, без осложнений, заканчивается выздоровлением. Несмотря на разнообразие клинических вариантов инфекции, имеются общие для всех проявления болезни: заболевание начинается остро с внезапного повышения температуры тела до 38-40°С, головной боли, общей слабости, головокружения, нарушения сна; повышенная температура тела держится 3-5 дней, через 2-4 дня не исключены повторные волны подъёма температуры, тошнота и рвота, понос. Энтеровирусы выделяются в окружающую среду из носоглотки человека в течение 1-2 недель после начала заболевания, из фекалий – в течение нескольких недель и даже месяцев. Наиболее интенсивное выделение возбудителя наблюдается в первые дни болезни. Заражение людей может происходить как воздушно-капельным путём, так и путём передачи возбудителей инфекции через пищу, воду, предметы, которые окружают человека. Употребление немытых овощей и фруктов, питьевой воды негарантированного качества являются главными факторами риска.
Норовирусная инфекция – это острая вирусная кишечная инфекция, которая вызывается одним из известных кишечных вирусов – норовирусом, который выделяется от больного человека или вирусоносителя во внешнюю среду с естественными отправлениями и другими выделениями, например, с рвотой. Больной выделяет вирус в течение 3 недель и более после заражения. Норовирусы обладают высокой устойчивостью к действию дезсредств. От заражения до появления первых признаков заболевания проходит от 6 до 48 часов. Заболевание начинается остро и проявляется кратковременным (6-8 часов) повышением температуры тела до 38-39°С, ознобом, ломотой в теле, головной болью, слабостью, бледностью кожных покровов, присоединяется тошнота, многократная рвота и диарея. Такие симптомы заболевания могут продолжаться несколько дней, и если не бороться с обезвоживанием организма могут возникнуть осложнения, особенно у маленьких детей и лиц пожилого возраста.
Ротавирусная инфекция – это также высоко заразная острая кишечная инфекция. Заболевание легко передаётся от одного человека к другому через предметы быта, пищу, воду (колодезную, водопроводную, речную). Из пищевых продуктов наиболее опасны загрязнённые овощи и фрукты, молоко и молочные продукты, обсеменённые вирусами при переработке, хранении, транспортировке или реализации. Источниками заражения для маленьких детей чаще всего являются родители и старшие дети, которые перенесли инфекцию в легкой форме или являются бессимптомными вирусоносителями. Пик заболеваемости этой инфекцией приходится на холодное время года с высокой влажностью. Инкубационный (скрытый) период длится от 12 часов до 7 дней (чаще 1-2 дня). Начало заболевания острое и может напоминать ОРВИ, поэтому ротавирусную инфекцию часто называют «кишечным гриппом». Основные симптомы: повышение температуры тела (1-2 дня выше 39°С), рвота, обильный жидкий стул, вялость, сонливость, отказ от еды и питья, покашливание, незначительный насморк. Вирус выделяется с испражнениями около 3 недель от начала болезни.
Чтобы предохранить себя и детей от заболевания этими инфекциями медицинские работники напоминают о необходимости соблюдения следующих правил:
-
следить за чистотой рук детей, учить их правилам мытья рук;
-
соблюдать правила личной гигиены (тщательно мыть руки с мылом после посещения туалета, перед и во время приготовления пищи, перед едой, а также после прихода домой с улицы);
-
не употреблять для питья некипяченую воду, воду из открытых водоемов; отдавать предпочтение артезианской питьевой воде, расфасованной в бутылки;
-
фрукты, ягоды, овощи тщательно мыть под проточной водой, затем обдавать их кипятком;
-
иметь и пользоваться разделочным инвентарём (ножи, разделочные доски) отдельно для сырых и варёных продуктов;
-
тщательно мыть столовую и кухонную посуды с использованием моющих средств;
-
отказаться от покупок скоропортящихся пищевых продуктов в местах, где отсутствует холодильное оборудование;
-
не употреблять продукты с истекшим сроком годности;
-
не переносить и не хранить в одной упаковке сырые продукты и те, которые не будут подвергаться термической обработке (колбасы, масло, сыры, творог и др.);
-
соблюдать температурный режим хранения скоропортящихся продуктов;
-
защищать пищу от мух, насекомых, грызунов, домашних животных;
-
для кормления грудных детей использовать только свежеприготовленные смеси детского питания;
-
детскую посуду, предметы ухода и игрушки регулярно мыть с использованием разрешенных моющих средств, после чего тщательно прополаскивать, а перед применением обдавать кипятком;
-
обязательно соблюдать чистоту в своём жилище, особенно кухню и санитарные узлы, территорию, чаще проветривать помещения, ежедневно проводить влажную уборку, своевременно выносить в установленные места бытовые отходы, вести борьбу с мухами и тараканами;
-
при поездках за рубеж проживать только в гостиницах, обеспеченных централизованным водоснабжением и канализацией; принимать пищу только в определённых пунктах питания, где используются продукты гарантированного качества промышленного производства; для питья использовать только бутилированную или кипячёную воду, напитки и соки промышленного производства; купаться только в бассейнах или специальных водоёмах.
Некоторые симптомы ОКИ могут отсутствовать, или быть слабо выраженными, поэтому больные не всегда обращаются к врачу, а занимаются самолечением. При первых симптомах заболевания непременно вызовите врача, особенно если заболел ребенок. До прихода врача постарайтесь, по возможности изолировать больного, выделите ему отдельную посуду. Не ведите больного ребенка в детский сад, не отправляйте в школу, где он может явиться источником инфекции для здоровых детей. Если врач рекомендует лечение в инфекционном стационаре, не следует отказываться без веских оснований. При своевременном обращении заболевших за медицинской помощью прогноз заболевания благоприятный.
30.06.2021
Из-за снежной зимы и достаточно низких температур весна в этом году достаточно поздняя и, как следствие, активность клещей проявилась позже, чем обычно.
В первой декаде мая в Ошмянской районе зарегистрированы первые пострадавшие от укусов клещей.

Всем известно, клещи являются источником повышенной опасности, поскольку после присасывания могут заразить человека клещевым энцефалитом, клещевым боррелиозом (болезнью Лайма), туляремией и другими инфекционными болезнями. Число инфекций, передающихся клещами, увеличивается с каждым годом.
Значимость инфекций, передаваемых клещами, определяется возможными смертельным исходом, инвалидностью, переходом в хроническую форму, а также высокой стоимостью лечения. Поэтому заболевание легче предупредить, чем лечить.
Отправляясь на природу, не забывайте о мерах личной профилактики защиты от клещей. Немаловажное значение имеет одежда. Собираясь в лес, необходимо одеться так, чтобы уменьшить возможность заползания клещей под одежду. Штаны должны быть заправлены в сапоги, гольфы или носки — с плотной резинкой. Верхняя часть одежды должна быть заправлена в брюки, а манжеты рукавов плотно прилегать к руке. На голове желателен капюшон или другой головной убор (например, платок, концы которого следует заправлять под воротник). Лучше, чтобы одежда была светлой и однотонной, так как клещи на ней более заметны.

Не забывайте о том, что клещи ползут снизу вверх. Ошибочно то мнение, что клещи нападают с деревьев или высоких кустов, поскольку они подстерегают своих хозяев среди растительности нижнего яруса леса. Именно в травянистой среде клещи имеют лучшую защиту от солнечных лучей и больше шансов встретить свою добычу.
Помните, что обычно клещи присасываются не сразу, поэтому необходимо не реже, чем через каждые 1,5-2 часа проводить само- и взаимоосмотры для обнаружения прицепившихся клещей и их удаления. Не забывайте, чаще всего они присасываются там, где кожа наиболее тонкая и нежная: за ушами, на шее, под мышками, в волосистой части головы. Нередко их снимают и с других участков тела.
Для выбора места стоянки, ночевки в лесу предпочтительны сухие сосновые леса с песчаной почвой или участки, лишенные травянистой растительности.
Нередко люди могут пострадать от клещей на собственном приусадебном участке. Клещи заносятся в дом и на приусадебный участок с домашними животными (собаками, скотом с пастбища).
Поэтому перед началом весенне-летнего сезона домашних животных необходимо обработать химическими препаратами, отпугивающими кровососущих клещей. А также для предотвращения появления и распространения клещей по вашему приусадебному участку, нужно соблюдать некоторые правила. Своевременно косить траву на всем участке, убирать опавшие листья и высохшие растения. Не допускайте скопления мусора и всевозможного ненужного хлама. Активно бороться с мышевидными грызунами в своем доме, ведь они являются основным рационом клещей.
Индивидуальная защита населения от нападения клещей осуществляется и с помощью новых высокоэффективных химических средств защиты (акарицидно-репеллентные средства), разрешенных для применения специально с этой целью.
Если же присасывание клеща к телу все же произошло, то клеща следует немедленно удалить, стараясь не оторвать погруженный в кожу хоботок. Рану продезинфицировать раствором йода и обратиться в хирургический кабинет ближайшего лечебно-профилактического учреждения либо в лечебное учреждение по месту жительства. Присосавшегося клеща, в случае возможности его исследования, следует сохранить в плотно закрытом флаконе с целью дальнейшего его исследования на наличие возбудителей клещевого боррелиоза. Исследования проводятся в ГУ «Лидский зональный ЦГЭ» методом люминесцентной микроскопии на платной основе, стоимость исследования - 9 руб.18 коп. Также исследование клещей проводится в ГУ «Гродненском областной центр гигиены, эпидемиологии и общественного здоровья» методом ПЦР на 4 инфекции – для граждан РБ стоимость услуги - 30 руб.88 коп.
Важно знать, что уничтожать снятых клещей, раздавливая их пальцами, ни в коем случае нельзя. Через ссадины и микротрещины на поверхности рук можно занести эти тяжелые инфекции.
Информацию подготовила помощник энтомолога
Ошмянского районного ЦГЭ Барташевич Наталья Александровна
07.06.2021
Государственное учреждение «Ошмянский районный центр гигиены и эпидемиологии» информирует о возможности проведения лабораторного тестирования на инфекцию COVID-19 методом полимеразной цепной реакции в режиме реального времени на платной основе.

Перечень организаций здравоохранения в Гродненской области, имеющих право проведения лабораторных ПЦР-исследований на наличие SARS-CoV-2 на платной основе для лиц, выезжающих за пределы Республики Беларусь, с выдачей результатов на русском и английском языках:
- Государственное учреждение «Гродненский областной центр гигиены, эпидемиологии и общественного здоровья» (ocge-grodno.by).
- Учреждение здравоохранения «Лидская центральная районная больница» (www.crb.lida.by).
- Учреждение здравоохранения «Островецкая центральная районная клиническая больница» (oscrb.by)
Для возможности использования результатов ПЦР-тестирования с QR-кодом через информационную систему «Путешествую без COVID-19» при обращении путешественнику необходимо:
- Предупредить специалиста при подаче документов;
- Иметь:
- копию паспорта, по которому планируется выезд;
- мобильный телефон на базе Android или iOS;
- адрес электронной почты (e-mail), на который можно зайти с мобильного телефона.
- Скачать мобильное приложение «Путешествую без COVID-19» через Google Play Market или App Store на мобильный телефон.
- Иметь:

Представление результатов тестирования на инфекцию COVID-19 через мобильное приложение «Путешествую без COVID-19» обязательно только для граждан Республики Армения, Республики Беларусь, Республики Казахстан, Кыргызской Республики, Российской Федерации, направляющихся в Российскую Федерацию через Национальный аэропорт «Минск». В соответствии с постановлением Главного государственного санитарного врача Российской Федерации от 09.04.2021 №12 «О внесении изменений в постановление Главного государственного санитарного врача Российской Федерации от 18.03.2020 №7 «Об обеспечении режима изоляции в целях предотвращения распространения COVID-19» граждане государств — членов Евразийского экономического союза, которые въезжают в Российскую Федерацию из Республики Армения, Республики Беларусь и Киргизской Республики через воздушные пункты пропуска через государственную границу Российской Федерации, определенные Правительством Российской Федерации, подтверждают наличие отрицательного результата исследования на COVID-19 методом полимеразной цепной реакции (ПЦР) с использованием мобильного приложения «Путешествую без COVID-19».
Информацию подготовила помощник врача-эпидемиолога Ошмянского районного ЦГЭ Юхевич Татьяна Иосифовна
25.05.2021
Медицинская маска нужна в первую очередь уже заболевшим людям, чтобы не заражать других. Маска снижает риск заражения, но не обеспечивает абсолютной защиты.

Для эффективной профилактики вирусных инфекций нужно соблюдать простые правила: регулярно мыть руки, минимизировать физический контакт с другими людьми, уменьшить посещения людных мест, проводить регулярную влажную уборку помещений.
!!! Правильно надетая маска плотно прилегает к лицу, закрывает рот, нос и подбородок. Меняйте маску на новую каждые 2-3 часа!

Информацию подготовил помощник врача-эпидемиолога Ошмянского районного ЦГЭ Черская Юлия Дмитриевна
22.04.2021
 С учетом проведения массовой вакцинации против инфекции COVID-19 в учреждениях здравоохранения района организована предварительная запись населения на вакцинацию.
С учетом проведения массовой вакцинации против инфекции COVID-19 в учреждениях здравоохранения района организована предварительная запись населения на вакцинацию.
Записаться для вакцинации против коронавирусной инфекции возможно по телефонам, опубликованным на главной странице сайта УЗ «Ошмянская центральная районная больница», а также при обращении за медицинской помощью к участковому терапевту, узким специалистам, регистратуру, при прохождении профилактического осмотра.
Вспышка коронавирусной инфекции, вызванная коронавирусом SARS-CoV-2, впервые была зафиксирована в Ухане, Китай, в декабре 2019 года. 30 января 2020 года Всемирная организация здравоохранения объявила эту вспышку чрезвычайной ситуацией в области общественного здравоохранения, имеющей международное значение, а 11 марта - пандемией. По состоянию на 20 марта 2021 года в мире зарегистрировано свыше 120 млн. случаев заболеваний, более 2,5 млн. человек скончалось.
Учреждением здравоохранения Ошмянского района предпринимается ряд мер по подготовке к очередному росту заболеваемости инфекцией COVID-19.
Самое эффективное средство защиты против инфекционных болезней – это вакцинация, создающая искусственный иммунитет к инфекционным болезням.
Мы сегодня находимся в жестких условиях пандемии, и нам повезло, что появилась бесплатная вакцина против коронавирусной инфекции и возможность себя защитить и самое разумное, воспользоваться этой возможностью.
Сегодня все, кто прививаются должны понимать, что организм и иммунные системы у всех разные. Кому-то вакцинация обеспечит защиту на 100%, а кому-то – на 90%. Кто-то после вакцинации может заболеть, но заболевание будет протекать в легкой форме.
Большое количество людей, прошедших вакцинацию против COVID-19 позволит создать коллективный иммунитет, что значительно снизит риск заболевания людей пожилого возраста, беременных женщин и пациентов с тяжелыми хроническими болезнями, тем, кому противопоказана вакцинация и которые рискуют гораздо сильнее - ведь именно у них чаще всего развиваются осложнения.
В настоящее время в Ошмянском районе для вакцинации населения используются 2 вакцины:
- «Гам-КОВИД-Вак» (более известная под торговой маркой «СпутникV»), разработанная Российским национальным исследовательским центром эпидемиологии и микробиологии имени Гамалеи;
- вакцина «VeroCell», Китай, производства «Sinopharm».
Принцип действия вакцин одинаковый. Они обе способствуют выработке антител против SARS-CoV-2 и предотвращают заболевание COVID-19.
Противопоказаниями к применению вакцины «Гам-КОВИД-Вак» являются:
гиперчувствительность к какому-либо компоненту вакцины;
тяжелые аллергические реакции в анамнезе;
острые инфекционные и неинфекционные заболевания.
При наличии их симптомов вакцинация должна быть отложена до выздоровления или, если заболевание хроническое, до ремиссии; нельзя вакцинировать беременных и лиц, которым еще не исполнилось 18 лет. С осторожностью применяют при онкологических и аутоиммунных заболеваниях.
Противопоказаниями к применению вакцины «VeroCell» являются:
аллергические реакции на любой компонент данного препарата (действующее и вспомогательное вещество);
повышение температуры или имеется заболевание в острой фазе;
серьезные хронические заболевания.
С осторожностью используют при заболеваниях крови (снижение числа тромбоцитов или нарушение свертываемости крови);
иммунодефицитных состояниях;
неконтролируемых приступах эпилепсии или других прогрессирующих неврологических расстройствах.
Для формирования стойкого иммунитета вакцинация против COVID-19 проходит в два этапа. После вакцинации «Гам-КОВИД-Вак» второе введение необходимо сделать через 21 день; после вакцинации «VeroCell» - 21-28 дней.
Иммунитет после прививки начинает формироваться не сразу, наиболее полная защита формируется через 1-2 недели после введения второго компонента (второй дозы), вырабатываются антитела в высоких титрах.

Обе вакцины используются в возрасте 18 лет и старше.
Отказываться от прививки не стоит даже тем, кто переболел коронавирусной инфекцией. Со временем количество антител уменьшается и возникает опасность повторного заражения, поэтому подстраховаться и обеспечить более мощный иммунитет будет не лишним.
Переболевшим коронавирусной инфекцией профилактические прививки назначают не ранее, чем через 3-6 месяцев после выздоровления (независимо от тяжести течения инфекции).
Массовая вакцинация против инфекции COVID-19 началась с апреля.
Никакой специальной подготовки к проведению профилактической прививки против коронавирусной инфекции не требуется. На вакцинацию нужно идти здоровым и с хорошим настроением.
В идеале необходимо постепенно охватить вакцинацией как можно большую часть населения района (не менее 60%). Именно это поможет в итоге существенно приостановить, а возможно, и оборвать распространение коронавирусной инфекции.
Информацию подготовила помощник врача-эпидемиолога отдела
эпидемиологии Ошмянского районного ЦГЭ Юхевич Татьяна Иосифовна
19.04.2021
В целях минимизации рисков возникновения и распространения COVID-19 в ходе деятельности религиозных организаций целесообразно обеспечить организацию и проведение комплекса санитарно-противоэпидемических мероприятий по профилактике распространения COVID-19.

- Общие санитарно-противоэпидемические мероприятия:
- проводить ежедневный контроль состояния здоровья священнослужителей и граждан, работающих в религиозных организациях, с измерением температуры тела (по возможности - бесконтактным термометром и опросом о состоянии здоровья; не допускать к выполнению трудовых обязанностей при выявлении признаков респираторной инфекции (кашель, насморк, повышенная температура тела и т.д.); при появлении признаков респираторной инфекции рекомендовать обратиться за медицинской помощью;
- рекомендовать посетителям религиозных организаций оказаться от посещения Богослужений, религиозных обрядов, ритуалов, церемоний, если у них отмечаются симптомы респираторного заболевания (кашель, насморк, повышенная температура тела и т.д.);
- проводить регулярную (после каждого богослужения и по мере необходимости) влажную уборку помещений религиозных организаций (в т.ч. с использованием разрешенных к применению дезинфицирующих средств по вирулицидному режиму) с акцентом на обработку контактных поверхностей (дверных ручек, перил, мебели общего пользования, в т.ч. мест для написания записок, свечных ящиков и др.);
- регулярно обрабатывать дезинфицирующими средствами иконы, находящиеся в храме, к которым прикладываются прихожане; уделять внимание чистоте и дезинфекции церковной утвари и богослужебных сосудов; по возможности воздержаться от прикладывания к святыням, заменив его поклоном;
- обеспечить создание условий для соблюдения гигиены рук священнослужителями, работниками религиозных организаций и посетителями с использованием дезинфицирующих/ антисептических средств для обработки кожи рук, в том числе с помощью установленных дозаторов, которые рекомендуется установить на входе в религиозную организацию и в местах наибольшего нахождения посетителей; обеспечить контроль за регулярной заправкой дозирующих устройств; рекомендовать соблюдать меры по гигиене рук;
- при использовании дезинфицирующих и антисептических средств необходимо строго придерживаться требований инструкции по применению;
- обеспечить регулярное (максимально частое) проветривание помещений религиозных организаций, определив график проветривания; по возможности обеспечить в местах общего пользования установку средств очищения воздуха (рециркуляторов) для бактерицидной обработки воздуха в присутствии людей;
- обеспечить создание условий для соблюдения социальной дистанции 1-1,5 метра между людьми в помещениях религиозных организаций;
- по возможности ограничить количество посетителей религиозных организаций (не более 50% от заполняемости) или организовать аудио-, видеотрансляции богослужений;
- информировать посетителей религиозных организаций о необходимости соблюдения безопасной социальной дистанции не менее 1-1,5 метра и об использовании средств защиты органов дыхания (масок), позаботиться о наличии масок, раздавать их посетителям (при их отсутствии);
- разместить в общедоступных местах (на информационных стендах и (или) иным способом) наглядной информации по профилактике COVID-19;
- обеспечить соблюдение рекомендаций работы воскресных школ, приходских секций и кружков;
- при возможности проводить Богослужения, религиозные обряды, ритуалы и церемонии, а также иные мероприятия, имеющие своей главной целью удовлетворение религиозных потребностей, в разрешенных в установленном порядке местах (в т.ч. перед храмом, под открытым небом, другое);
- проводить семинары, совещания и другие мероприятия с соблюдением безопасной социальной дистанции 1-1,5 метра и использованием средств защиты органов дыхания (масок).
Относительно таинства Причащения
- Санитарно-противоэпидемические мероприятия
2.1. использование индивидуальных принадлежностей (например, ложки для причастия) для каждого причастника (при невозможности - проведение обработки ложки для причастия спиртом этиловым из пищевого сырья после каждого причастника методом протирания/ орошения с последующим омыванием/ополаскиванием водой); для утирания уст по отдельности для каждого причастника использовать индивидуальные бумажные салфетки;
- для «запивки» использовать только одноразовую посуду;
- раздачу антидора, просфор, оплатки и другого проводить в одноразовых гигиенических печатках (в случае контакта с кожей или слизистыми посетителя проводить смену перчаток), допускается использование индивидуальных одноразовых гигиенических салфеток вместо перчаток или специального инвентаря для раздачи (щипцов);
- в процессе таинства воздержаться от целования Чаши, а священнослужителям - от преподания руки для целования;
- по окончании Божественной литургии крест рекомендуется возлагать на головы прихожан.
- Санитарно-противоэпидемические мероприятия относительно таинства Крещения, Миропомазания, Елеосвящения

- придерживаться практики смены воды для каждого случая полного погружения;
- таинство Крещения совершать только индивидуально с промежуточной дезинфекцией (например, методом протирания/орошения и др.) купели дезинфицирующим средством;
- для таинства Миропомазания и Елеосвещения использовать ватную палочку (вместо церковной кисточки для помазания) и бумажную салфетку (вместо губки).=
- Санитарно-противоэпидемические мероприятия при функционировании воскресной школы/осуществлении деятельности воскресной школы

- проводить ежедневный контроль состояния здоровья работающих с измерением температуры тела бесконтактным термометром и опросом о состоянии здоровья; не допускать к выполнению трудовых обязанностей при выявлении с признаков респираторной инфекции (кашель, насморк, повышенная температура тела и т.д.). При появлении признаков респираторной инфекции рекомендовать обратиться за медицинской помощью;
- использовать средства защиты органов дыхания (маски) работниками и обучающимися в соответствии с рекомендованными правилами использования масок;
- обеспечить условия для соблюдения правил личной гигиены;
- обеспечить условия и соблюдение социальной дистанции между обучающимися и преподавателями не менее 1-1,5 метра во время проведения занятий;
- регулярное (каждые 2 часа) проветривание учебных и иных помещений во время отсутствия обучающихся и преподавателей;
- в течение рабочего дня (не реже 2-х раз в день) проведение влажной уборки помещений с использованием средств дезинфекции с акцентом на обработку ручек дверей, поручней, перил, столов, стульев, прочих предметов мебели, телефонных аппаратов и иных контактных поверхностей;
- недопущение скопления людей, организация безопасного перемещения работников, обучающихся и сопровождающих их лиц с соблюдением социальной дистанции в 1-1,5 метра;
- информирование работников, обучающихся и сопровождающих их лиц о мерах профилактики COVID-19 и острых респираторных инфекций с использованием различных информационных ресурсов (плакаты, памятки, листовки и др.);
- при возможности организовать переход на обучение с элементами дистанционного обучения.
Материал подготовил врач-интерн Ошмянского районного ЦГЭ Коваленко Никита Владимирович
15.04.2021
Трихинеллез: как можно заразиться и его профилактика
 Трихинеллез – паразитарное заболевание, возбудителем которого являются мелкие, невидимые невооруженным глазом, личинки круглого гельминта трихинеллы, паразитирующие в мышечной ткани многих видов плотоядных животных и человека.
Трихинеллез – паразитарное заболевание, возбудителем которого являются мелкие, невидимые невооруженным глазом, личинки круглого гельминта трихинеллы, паразитирующие в мышечной ткани многих видов плотоядных животных и человека.
Сезонные месяцы подъема заболеваемости трихинеллезом (с октября по апрель) связаны с сезоном охоты на копытных и массового убоя свиней в частном секторе.
За 2020 год случаи заболевания трихинеллезом в Ошмянском районе среди людей и домашних животных не регистрировались.
Трихинеллезом болеют чаще всего дикие животные – кабаны, волки, лисы, песцы, енотовидные собаки, барсуки, медведи, бывают случаи заболевания домашних свиней, кошек, нутрий, а также мелких грызунов.
Человек заражается трихинеллезом при употреблении непрожаренного или непроваренного мяса, обсемененного личинками трихинелл. Рискуют в первую очередь гурманы – любители сырого фарша, строганины из замороженной полендвицы, сыровяленых домашней колбасы и окороков.
Необходимо знать, что трихинеллы обычно встречаются в мясе или сале с прожилками. Пораженное трихинеллами мясо по цвету, запаху, вкусу и внешнему виду ничем не отличается от обычного. Ни засолка, ни копчение, ни обработка в микроволновой печи, ни даже замораживание не убивают всех трихинелл. При засолке мяса личинки в глубоких слоях сохраняют жизнеспособность в течение года!
Заболевание регистрируется в виде вспышек и ограничивается кругом лиц, употребляющих инфицированный продукт.
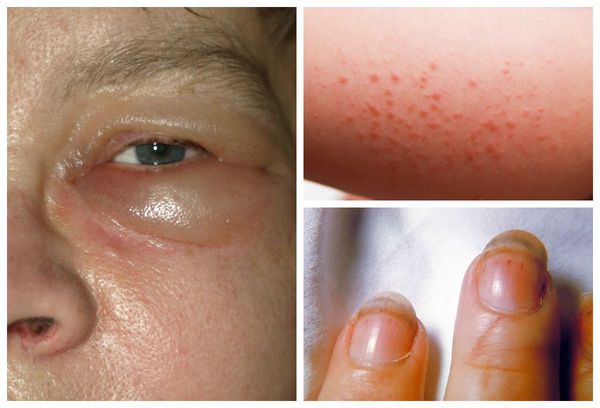 Клиническая картина:
Клиническая картина:
Инкубационный период при трихинеллезе составляет от 5-7 дней до 42-45 дней. Это заболевание в народе называют «одутловаткой», потому что оно сопровождается лихорадкой, отеком век и лица, воспалением мелких кровеносных сосудов. Вскоре возникают мышечные боли (чаще всего они возникают в глазных, жевательных, икроножных, поясничных мышцах), появляется кожная сыпь, конъюктивиты, кровоизлияния вa конъюктиву («глаза кролика»).
Чтобы не заболеть трихинеллезом, необходимо соблюдать определенные меры предосторожности:
-
Не выращивать домашних свиней на беспривязном содержании и не скармливать им отходы охотничьего промысла;
-
Не выбрасывать на улицу, дворы, огороды и другие места, доступные для свиней, собак, кошек, крыс и мышей, отходы после убоя животных. В трупах трихинеллезных животных личинки сохраняют жизнеспособность от 4 до 10 месяцев;
-
Не покупать мясо и мясопродукты у неизвестных лиц вне установленных точек торговли;
-
Не пытаться проварить или прожарить заведомо зараженное мясо и, уж тем более, не пытаться сбыть его где-нибудь на стороне;
-
периодически истреблять грызунов, используя механические (ловушки) и химические (отравленные приманки) средства;
-
очищать окрестности от бродячих собак и кошек, которые, растаскивая отходы и павших животных, способствуют распространению трихинеллеза.
Основным и обязательным мероприятием по предупреждению трихинеллеза у людей является послеубойная трихинеллоскопическая экспертиза туш свиней (начиная с 3-х недельного возраста), кабанов, нутрий и других потенциально опасных животных.
Исследование мяса на трихинеллез проводиться в ветеринарных лабораториях. Для исследования лучше всего подвергать диафрагму, межреберные и жевательные мышцы (60-100г. мяса).
В Ошмянском районе исследовать мясо на трихинеллез можно в ветеринарной лаборатории:
-
г.Ошмяны по ул.Советской (на территории рынка), телефон для справок: 7 84 19
Помните!
Только соблюдение указанных выше правил поможет Вам и Вашей семье избежать заражения трихинеллезом!
Будьте здоровы!
22.03.2021
Коронавирусная инфекция COVID-19 – это острая респираторная вирусная инфекция, осложнения которой могут включать вирусную пневмонию, влекущую за собой жизнеугрожающее воспалительное поражение легких или дыхательную недостаточность, с риском смертельного исхода заболевания.
Пути передачи:
- воздушно-капельный (при чихании или кашле от одного человека к другому).
- контактно-бытовой путь передачи.
Основные симптомы заболевания - это повышение температуры тела (чаще 38-39° С), кашель (сухой или с небольшим количеством мокроты), ощущение сдавленности в грудной клетке, одышка, мышечная и головная боль. Заболевание может начинаться также с появления жидкого стула, тошноты, рвоты, снижения аппетита.
С целью профилактики заражения и распространения респираторной вирусной инфекции необходимо:
- регулярно мыть руки с мылом или обрабатывать их антисептическим средством;

- находиться от окружающих людей на расстоянии 1,5-2 метра, особенно избегать тесного контакта с заболевшими людьми, у которых кашель или высокая температура тела;
- не прикасаться немытыми руками к носу, рту и глазам;
- при кашле или чихании прикрывать нос и рот одноразовой салфеткой или согнутым локтем с последующим обязательным мытьём рук;

- воздержаться от посещения мест большого скопления людей в период массовых заболеваний.
- использовать маску для защиты органов дыхания при нахождении в общественных местах (метро, наземный транспорт, лифты в многоэтажных домах, магазины, другие места), особенно где присутствует скопление людей, и нет возможности обеспечить эффективное их дистанцирование.
Информацию подготовила помощник врача-эпидемиолога Ошмянского районного ЦГЭ Барташевич Наталья Александровна
18.03.2021
Что такое инфекции, передающиеся половым путем?
Инфекциями, передающимися половым путем (ИППП), называются заболевания, которые распространяются от одного человека к другому во время половых контактов.

Нередко эти болезни поражают мочеполовую систему, например, половые органы, мочеиспускательный канал и др., поэтому многие считают ИППП заболеваниями мочеполового тракта. Действительно, заболевания мочеполовых органов часто передаются во время половых контактов. Однако необходимо всегда помнить, что ИППП распространяются не только на указанную сферу. Такие инфекции как сифилис, гепатит, ВИЧ/СПИД вызывают поражение всего организма.
ИППП принадлежит к таким болезням, о которых мы предпочитаем молчать или говорить шепотом. Для каждого человека очень важно знать особенности каждой из этих болезней, правильно понимать и представлять себе их нежелательные последствия.
Как передаются ИППП?
ИППП передаются во время полового контакта. Некоторые ИППП (например, ВИЧ/СПИД, гепатит В и С) могут передаваться также при контакте с зараженной кровью.
В чем особенность инфекций, передающихся половым путем?
Особенность ИППП состоит в том, что если их не лечить или лечить неправильно, они переходят в хроническую, скрытую форму и вызывают необратимую утрату здоровья, как например, бесплодие, т.е. невозможность иметь детей. Очень важно, чтобы врач мог диагностировать и начать лечить ИППП как можно скорее. Мать во время беременности может передать инфекцию еще не родившемуся ребенку. Младенец может заразиться и во время родов. Об этом всегда необходимо помнить, особенно будущим матерям.

Кто может заразиться ИППП?
Заразиться ИППП может каждый активный в половом отношении человек. Если вы имеете половой контакт с больным партнером, вы тоже можете заразиться. Чем чаще вы меняете партнеров и не пользуетесь предохранительными средствами, тем больше вы рискуете заразиться сами и заразить других. Но вы должны помнить, что даже в тех случаях, когда ваши отношения или ваша связь с вашим партнером долговременны, возможно, что один из вас не замечает признаков болезни. Это может случиться потому, что некоторые инфекции не вызывают никаких симптомов иногда месяцы или даже годы. Может быть вы заразились в вашем предыдущем союзе и все еще носите инфекцию сами об этом не подозревая.
Почему подростков называют группой риска заражения ИППП?
Действительно это так, подростки в настоящее время являются самой большой группой риска. Они довольно часто рано начинают половую жизнь, нередко из-за нежелания отличаться от своих сверстников, часто меняют половых партнеров, вступают в сексуальные контакты с малознакомыми лицами, подвергая себя значительному риску инфицирования. Такие подростки рано начинают употреблять алкоголь, наркотики и другие одурманивающие и веселящие вещества, что способствует легкой смене половых партнеров. Нередко они заражаются потому что не знают многих вопросов профилактики ИППП, а иногда не хотят знать. Порой подростки не имеют достаточно денег, чтобы купить средство предохранения от ИППП. Наконец, существует ряд физиологических особенностей юного поколения, способствующих большей вероятности заражения. Так, например, у девочек шейка матки более чувствительна к хламидиям и гонококкам, чем у взрослых женщин.
О чем следует помнить?
Следует помнить, что после полового контакта может не появиться никаких симптомов. Большинство женщин и мужчин, заразившихся хламидиями, и 9 из 10 женщин, зараженных гонореей, вообще не чувствуют никаких изменений, из-за того, что их нет вообще или они могут быть в таком месте, где их нельзя увидеть или почувствовать.
Итак, на что следует обращать внимание:
Женщинам:
- необычные выделения, болевые ощущения, чувство жжения или зуда в области мочеполовых органов;
- кровянистые выделения в период между месячными;
- боль глубоко во влагалище во время полового контакта.
Мужчинам:
- выделения из мочеиспускательного канала.
И женщинам, и мужчинам:
- язвочки, пузырьки, ссадины, «прыщики» на половых органах, вокруг анального отверстия, на губах, во рту;
- болезненность или жжение при мочеиспускании или опорожнении кишечника;
- частые позывы на мочеиспускание, зуд в области половых органов или вокруг них;
- покраснение и чувство першения в горле;
- увеличение лимфатических узлов, особенно в паховой области;
- появление сыпи на коже туловища и конечностей.
Что же делать при опасениях заражения?
Если вы заметили у себя хотя бы один из указанных выше симптомов, немедленно обратитесь к дерматовенерологу или гинекологу. Также следует поступать и в случае опасности заражения, даже когда симптомов болезни нет. Ни при каких обстоятельствах не лечитесь сами, не пользуйтесь советами друзей. Избегайте посещать «подпольные», неофициальные кабинеты, качество диагностики и лечения в которых не может быть гарантировано.
Без консультации квалифицированного врача и специальных исследований вы никогда не узнаете, какой болезнью вы заболели. Большинство ИППП имеют схожие признаки. Признаки одной инфекции не гарантируют, что вы не заражены несколькими инфекциями, которые должны лечиться комплексом совершенно разных лекарств. Вы должны также предложить своему партнеру обследоваться. Это поможет вам убедиться, что вы не заразили его, а, с другой стороны, поможет вам предупредить свое вторичное заражение.
Излечимы ли ИППП?
Большинство ИППП излечимы. Бактериальные инфекции, такие как гонорея, хламидиоз, сифилис лечатся антибиотиками. В силу разнообразных причин так происходит, что лечение может быть без эффекта у 3% мужчин и 8% женщин, хотя повторно назначенная терапия обычно дает желаемый результат. При ИППП, вызванных вирусами, такими как герпес, применяемые средства чаще всего только смягчают течение болезни и делают реже ее повторное обострение. К сожалению, существуют ИППП, которые на сегодняшний день неизлечимы, например, ВИЧ/СПИД.
Как избежать заражения ИППП?
Вы можете защитить себя сами от ИППП, если будете выполнять следующие правила:
- не вступать в случайные половые связи;

- иметь сексуальные отношения только с одним половым партнером;
- поговорить со своим партнером о его прошлых половых связях и об использовании им наркотиков, которые вводятся внутривенно. Не вступайте в половую связь с кем-либо, кто внушает вам подозрение!
- до вступления в половой контакт надо осмотреть пристально своего партнера на предмет каких- либо признаков ИППП (язвочки, сыпь, покраснения, выделения и др.), если вы заметили что-нибудь, внушающее вам подозрение, откажитесь от этого сексуального контакта.
- использовать презерватив при любых видах половых контактов. Это защитит вас от большинства ИППП.
- сразу после полового контакта необходимо помочиться и вымыть половые органы. Это не всегда удобно, но может вас в определенной степени предохранить от заражения.
- почаще проверяться на ИППП! Если у вас более одного полового партнера, то это следует делать тогда, когда у вас появляются подозрения о возможности заражения. Это следует делать, даже если у вас нет никаких жалоб и проявлений болезни.
- знать симптомы ИППП. Если у вас появилось что-либо вас беспокоящее, срочно проверьтесь у специалиста.
- понимать, что если вам поставили диагноз ИППП, то ваш партнер должен получить лечение вместе с вами.
- осознать, что если у вас ИППП, то не нужно вступать в половые связи до окончания лечения.
Информацию подготовила помощник врача-эпидемиолога Ошмянского районного ЦГЭ Барташевич Наталья Александровна
17.03.2021
Острые респираторные инфекции (ОРИ) — распространённая группа вирусных заболеваний верхних дыхательных путей. К числу ОРИ относят грипп, парагрипп, аденовирусные болезни, респираторно-синцитиальную и риновирусную инфекции.

Источником инфекции является человек, больной клинически выраженной или стертой формой. Передача инфекции происходит воздушно-капельным путем и через загрязненные руки или предметы, на которых находятся респираторные вирусы.
Основные рекомендации для населения в период роста заболеваемости острыми респираторными инфекциями:

- избегайте нахождения в местах скопления людей, используйте маски (при посещении поликлинике, при уходе за больным человеком);
- гулять на улице можно и нужно, главное не переохлаждаться;
- регулярно проветривайте помещения, проводите влажную уборку.
Кроме того, необходимо соблюдать респираторный этикет:
- при кашле и чихании используйте носовой платок, а лучше — одноразовые бумажные платки, которые необходимо выбрасывать сразу после использования;

- при отсутствии носового платка, чихать и кашлять не в ладони, а, например, в сгиб локтя, поскольку традиционное прикрывание рта ладонью приводит к распространению инфекции через руки и предметы обихода;
- важно часто и тщательно мыть руки с мылом или обрабатывать антисептиками, и стараться не прикасаться руками к губам, носу и глазам. Помните, что на руки попадают микробы и вирусы буквально со всего — из вашего носа, рук знакомых при рукопожатиях, поручней в автобусе, дверных ручек, денег и т. д.
Если избежать заболевания не удалось, останьтесь дома и обратитесь к врачу, не занимайтесь самолечением. Любое вирусное заболевание, перенесённое «на ногах», может привести в дальнейшем к нежелательным последствиям и осложнениям. К тому же заболевший человек заражает окружающих.
Родители должны помнить, что ребёнок с признаками ОРВИ не должен посещать детский сад или школу. Это подвергает опасности не только ребёнка, но и всю группу, класс. Нужно вызвать врача на дом и строго соблюдайте его рекомендации.
Берегите себя, с уважением относитесь к окружающим Вас людям и будьте здоровы!
Информацию подготовила помощник врача-эпидемиолога Ошмянского районного ЦГЭ Барташевич Наталья Александровна
17.03.2021

Острые респираторные инфекции (ОРИ) – группа заболеваний, которые вызываются множеством возбудителей, передаются воздушно-капельным путем и характеризуются острым поражением дыхательной системы человека. К числу ОРИ относят грипп, парагрипп, аденовирусные, респираторно-синцитиальные, риновирусные инфекции др.
Источником инфекции является человек, больной клинически выраженной или стертой формой. Передача инфекции происходит воздушно-капельным путем и через загрязненные руки или предметы, на которых находятся респираторные вирусы.
Основные симптомы ОРИ: насморк, кашель, чихание, головная боль, боль в горле, усталость, повышение температуры тела.
Иммунитет после перенесенных заболеваний строго типоспецифический, например, к вирусу гриппа, парагриппа, риновирусу. Поэтому один и тот же человек может заболевать ОРИ до 5—7 раз в течение года.
Специалисты еще раз напоминают основные правила, выполнение которых позволит существенно снизить риск инфицирования респираторными вирусами, в том числе вирусами гриппа и коронавирусами нового типа (2019-nCoV):
- Правило 1.
Соблюдайте гигиену рук! Чистые руки – это гарантия того, что Вы не будете распространять вирусы, инфицируя себя, когда прикасаетесь ко рту и носу, и окружающих – через поверхности.
Как можно чаще, особенно, после пользования общественным транспортом, после любого посещения улицы и общественных мест, перед и после еды, мойте руки водой с мылом или используйте средство для дезинфекции рук.
Носите с собой дезинфицирующее средство для рук или дезинфицирующие салфетки, чтобы иметь возможность в любой обстановке очистить руки.
Эти простые меры удалят вирусы с Ваших рук!
- Правило 2.
Проводите регулярную влажную уборку помещения, где Вы находитесь, чистку и дезинфекцию поверхностей с использованием бытовых моющих средств. Обратите, прежде всего, внимание на дверные ручки, поручни, столы, стулья, компьютерные клавиатуры и мышки, телефонные аппараты, пульты управления, панели оргтехники общего пользования и другие предметы, к которым прикасаетесь в быту и на работе. Поддерживать чистоту поверхностей – одно из самых простых, но самых важных правил!
Как можно чаще и регулярно проветривайте помещение и увлажняйте воздух любыми доступными способами в помещении, где Вы находитесь.
- Правило 3.
Избегайте многолюдных мест или сократите время пребывания в местах большого скопления людей (общественный транспорт, торговые центры, концертные залы и др.).
Избегайте близкого контакта с людьми, которые кажутся нездоровыми, у которых имеются признаки респираторной инфекции (например, кашляют, чихают).
Избегайте рукопожатий и поцелуев при приветствии (до прекращения сезона заболеваемости ОРИ).
Помните, что респираторные вирусы передаются от больного человека к здоровому человеку воздушно-капельным путем (при разговоре, чихании, кашле). Поэтому старайтесь соблюдать расстояние не менее 1-1,5 м от лиц, которые имеют симптомы респираторной инфекции.
Соблюдайте «респираторный этикет»:
- прикрывайте рот и нос салфеткой (платком), когда чихаете или кашляете;
- используйте одноразовые бумажные салфетки (платки), которые выбрасывайте сразу после использования;
- при отсутствии салфетки (платка) кашляйте или чихайте в сгиб локтя;
- не касайтесь немытыми руками носа, рта и глаз.
Используйте медицинскую маску, если:
- Вы ухаживаете за больным респираторной инфекцией,
- Вы, возможно, будете контактировать с людьми с признаками респираторной инфекции.
- Правило 4.
Ведите здоровый образ жизни! Это повысит естественную сопротивляемость Вашего организма к инфекции.
Чаще совершайте прогулки на свежем воздухе, высыпайтесь и придерживайтесь правил рационального питания (пища должна быть витаминизированной, в особенности богата витаминами А, В1, С, в пищу должны быть максимально включены овощи, фрукты, особенно содержащие витамин С).
- Правило 5.
В случае появления симптомов респираторной инфекции, в том числе гриппа и коронавирусной инфекции (повышение температуры тела, озноб, слабость, головная боль, заложенность носа, конъюнктивит, кашель, затрудненное дыхание, боли в мышцах и чувство «ломоты» в теле):
- оставайтесь дома и вызывайте врача на дом;
- если Вы до появления симптомов находились в Китайской Народной Республике в предыдущие 14 дней, то вызывайте скорую медицинскую помощь и сообщите специалисту о пребывании в КНР;
- дети с признаками острой респираторной инфекции должны оставаться дома и не посещать дошкольные учреждения и школы;
- строго выполняйте все назначения и рекомендации, которые Вам даст врач (постельный режим, прием лекарственных средств);
- максимально ограничьте свои контакты с домашними, особенно детьми, пожилыми людьми и лицами, страдающими хроническими заболеваниями, чтобы не заразить их;
- используйте медицинскую маску, если Вы вынуждены контактировать с людьми.
Помните, что своевременное обращение к врачу и начатое лечение позволит минимизировать риск развития и степень тяжести основного осложнения гриппа и коронавирусной инфекции – пневмонии.
Эпидемиологическая ситуация по заболеваемости острыми респираторными инфекциями и гриппом находится на постоянном контроле Министерства здравоохранения Республики Беларусь.
Берегите свое здоровье, прислушивайтесь к мнению врачей, выполняйте их рекомендации и тогда никакая инфекция вам не страшна. Будьте здоровы!
Материал подготовил врач-интерн Ошмянского районного ЦГЭ Коваленко Никита Владимирович
05.03.2021

ПОСТАНОВЛЕНИЕ МИНИСТЕРСТВА ЗДРАВООХРАНЕНИЯ РЕСПУБЛИКИ БЕЛАРУСЬ
30 октября 2020 г. № 92
Об изменении постановления Министерства здравоохранения Республики Беларусь от 29 декабря 2012 г. № 217
На основании части третьей статьи 13 Закона Республики Беларусь от 7 января 2012 г. № 340-З «О санитарно-эпидемиологическом благополучии населения», абзаца второго подпункта 8.32 пункта 8 Положения о Министерстве здравоохранения Республики Беларусь, утвержденного постановлением Совета Министров Республики Беларусь от 28 октября 2011 г. № 1446, Министерство здравоохранения Республики Беларусь ПОСТАНОВЛЯЕТ:
- Главу 7 Санитарных норм и правил «Требования к организации и проведению санитарно-противоэпидемических мероприятий, направленных на предотвращение заноса, возникновения и распространения гриппа и инфекции COVID-19», утвержденных постановлением Министерства здравоохранения Республики Беларусь от 29 декабря 2012 г. № 217, изложить в следующей редакции:
«ГЛАВА 7
ТРЕБОВАНИЯ К ПРОВЕДЕНИЮ САНИТАРНО-ПРОТИВОЭПИДЕМИЧЕСКИХ МЕРОПРИЯТИЙ В ПЕРИОД РЕГИСТРАЦИИ СЛУЧАЕВ ИНФЕКЦИИ COVID-19
- Санитарно-противоэпидемические мероприятия, направленные на предотвращение возникновения и распространения инфекции COVID-19, определяются в комплексных планах. Комплексные планы утверждаются в установленном порядке местными исполнительными и распорядительными органами, в зависимости от интенсивности развития эпидемического процесса, и принимаются к исполнению.
- В период регистрации инфекции COVID-19 проводятся следующие санитарно-противоэпидемические мероприятия:
41.1. в государственных органах, иных организациях, индивидуальными предпринимателями:
обеспечение недопущения в коллектив лиц с симптомами респираторной инфекции, не исключающей инфекцию COVID-19, и своевременного отстранения от работы (учебы) лиц с симптомами респираторных заболеваний, не исключающих инфекцию COVID-19;
обеспечение ежедневной влажной уборки помещений, включая санитарно-бытовые, мест общего пользования, салонов всех видов общественных транспортных средств, контактных поверхностей, предметов, используемых широким кругом лиц (игрушки, столовая посуда и приборы, подносы и другое) с применением дезинфицирующих средств, эффективных в отношении вирусов и разрешенных к применению для этих целей – в соответствии с инструкциями по применению средств;
обеспечение условий для соблюдения социальной дистанции между работниками (членами коллективов) и посетителями (клиентами или другими лицами);
размещение в общедоступных местах (на информационных стендах, табло и (или) иным способом) наглядной информации по профилактике инфекции COVID-19;
организация работы (образовательного процесса) по специально разработанным расписаниям (графикам) (разделение времени начала и окончания рабочего дня, установление регламентированных перерывов в течение рабочего дня и другое);
обеспечение условий для соблюдения гигиены рук работниками и посетителями (клиентами и другими лицами) с использованием дезинфицирующих средств для обработки рук или антисептических средств для кожи рук, в том числе с помощью установленных дозаторов – в соответствии с инструкциями по применению;
обеспечение исправности вентиляционных систем, фрамуг, форточек и иных устройств для проветривания помещений;
исключение проведения рекламных и иных акций, в том числе с демонстрацией рекламируемых товаров, дегустаций, проведение которых ограничено помещением и коротким промежутком времени;
обеспечение руководителями объектов, организаций контроля за использованием средств защиты органов дыхания работниками, физическими лицами при посещении объектов, организаций при отсутствии возможности организации условий для соблюдения социальной дистанции (1–1,5 метра);
41.2. в организациях здравоохранения:
создание в организациях здравоохранения условий для минимизации риска распространения инфекции COVID-19 при приеме и пребывании пациентов с симптомами респираторных инфекций, не исключающими инфекцию COVID-19;
разработка, утверждение и принятие к исполнению плана организации работы больничной организации в режиме, обеспечивающем соблюдение условий инфекционного стационара, а также схемы зонирования в амбулаторно-поликлинической организации, обеспечивающей соблюдение логистики перемещения пациентов и работников;
обеспечение и использование работниками средств индивидуальной защиты органов дыхания, глаз, рук и защитной одежды;
соблюдение режима использования работниками защитной одежды, средств индивидуальной защиты органов дыхания, глаз, рук в соответствии с характером и особенностями выполняемой работы, и законодательством;
в микробиологических (вирусологических) лабораториях, занимающихся диагностикой инфекции COVID-19, проведение лабораторных процедур осуществляется в условиях второго или третьего уровня биобезопасности в зависимости от эпидемиологической ситуации;
41.3. в аптеках обеспечение и использование средств защиты органов дыхания работниками, непосредственно занятыми обслуживанием населения;
41.4. в учреждениях образования:
использование работниками, студентами, курсантами, слушателями средств защиты органов дыхания;
обеспечение групповой (кабинетной) формы образовательного (воспитательного) процесса, за исключением занятий, требующих специального оборудования;
ограничение проведения спортивных, культурно-массовых, иных зрелищных мероприятий (выставки, музеи, театры, кинотеатры и другое), других общих мероприятий (далее – массовые мероприятия) в помещениях учреждений образования (актовый, музыкальный, спортивный залы, плавательный бассейн), минимизация количества участников и приглашенных с обеспечением социальной дистанции;
в учреждениях дошкольного образования, учреждениях с круглосуточным пребыванием детей запрещение приема детей, в том числе вновь поступающих, в группы, в которых зарегистрировано заболевание инфекцией COVID-19, в течение 10 дней после регистрации последнего случая, а также запрещение объединения нескольких групп, за исключением аварийных ситуаций;
обеспечение информирования местных исполнительных и распорядительных органов с целью принятия ими решения о приостановлении образовательного процесса при отсутствии по причине заболевания ОРИ, в том числе инфекцией COVID-19, 30 % от общего количества учащихся учреждения образования;
41.5. в транспортных организациях:
недопущение выхода на линию транспортного средства с неисправными системами обогрева и (или) кондиционирования;
обеспечение и использование работниками автомобильного, воздушного, железнодорожного транспорта, включая метрополитен, средств защиты органов дыхания;
41.6. на объектах торговли и общественного питания в организациях сферы бытового обслуживания населения (коммунальные объекты, почта, банки и др.):
обеспечение и использование средств защиты органов дыхания работниками, непосредственно занятыми обслуживанием населения;
нанесение специальной разметки (не менее 1–1,5 метра между разметкой) для дистанцирования посетителей в местах расположения контрольно-кассовых узлов;
недопущение скопления посетителей, обеспечив организацию безопасного перемещения посетителей с соблюдением социальной дистанции не менее 1–1,5 метров;
информирование посетителей, в том числе с использованием аудиосообщений, о необходимости при посещении объектов массового скопления людей (в том числе объектов общественного питания) соблюдения безопасной дистанции не менее 1–1,5 метра (в том числе в очереди в кассу) и использования средств защиты органов дыхания;
41.7. на промышленных предприятиях, иных объектах и организациях обеспечение и использование работниками средств защиты органов дыхания.
- Лица, находящиеся в самоизоляции в период регистрации случаев инфекции COVID-19, должны соблюдать следующие санитарно-противоэпидемические требования:
42.1. не покидать места проживания (пребывания), в том числе не посещать места работы (учебы), объекты торговли и общественного питания, спортивные, выставочные и концертные залы, кинотеатры, вокзалы и другие места массового пребывания людей, за исключением следующих случаев крайней необходимости:
посещение ближайших продовольственного магазина или аптеки для приобретения необходимых товаров;
вынос бытовых отходов в ближайшее место сбора отходов;
посещение организации здравоохранения для получения экстренной и (или) неотложной медицинской помощи;
42.2. при выходе из жилого помещения в случаях крайней необходимости, указанных в абзацах втором–четвертом подпункта 42.1 настоящего пункта, использовать маску, не допускать контактов с другими лицами;
42.3. исключать пользование услугами, предполагающими контакты с другими лицами, кроме случаев, когда такие услуги требуются для обеспечения безопасности жизнедеятельности.».
- Настоящее постановление вступает в силу после его официального опубликования.
12.11.2020
Рекомендации по профилактике-COVID-19
29.09.2020
Летом мы любим проводить свой отдых у водоема: купаться, рыбачить или просто ходить по воде. Однако пребывание в прекрасных местах отдыха иногда омрачается странным недугом, возникающим после купания. Проявляется это в виде папул, сыпи, пигментации (обычно на голенях и бедрах, ладони и подошвы не поражаются), сопровождающихся покалыванием, жжением.
В народе подобное состояние называется «зуд пловцов», «болезнь купальщиков». Медицинское название несколько другое – шистосоматидный дерматит, или церкариоз. Смертельной опасности от церкариоза нет, но отдых может быть безнадежно испорчен.
Церкариоз - паразитарное заболевание, вызываемое личинками гельминтов водоплавающих птиц. Яйца гельминта с экскрементами птиц попадают в воду, а затем, превращаясь в личинку, проникают в моллюсков, обитающих в водоемах. Выйдя из тела моллюсков-прудовиков церкарии свободно перемещаясь в воде, «ищут» своего хозяина-уток, но не найдя его, встречаясь с открытыми кожными покровами людей, они проникают в них. Как правило, личинки держатся в поверхностных слоях воды, в солнечные дни они заметно активнее, чем при пасмурной погоде. У берега риск заразиться церкариозом увеличивается на 90 процентов. Зонами низкого риска заражения являются лишенные растительности песчаные отмели, регулярно очищаемые бетонированные берега прудов и т.д.
Если личинок мало, их «нападение» может остаться незамеченным, но когда численность их высокая, а время купания затягивается на 20,30 и более минут, поражение кожных покровов становится множественным. Попадая на кожу человека, церкарии в течение нескольких часов погибают и разрушаются, вызывая на коже воспалительные токсико-аллергические реакции. Происходит поражение всех слоев кожи, стенок сосудов, вызывающее зудящий дерматит. Могут иметь место и другие клинические проявления: нарушение сна, головокружение, сухой кашель, повышенная температура. Через 7—10 суток от начала заражения зуд проходит, высыпания постепенно исчезают. Пигментация и легкий зуд остаются еще 2—3 недели.
Основой профилактики церкариоза является соблюдение следующих правил:
- при купании, играх в воде, рыбной ловле следует избегать заросших водной растительностью мелководных участков, где обитают моллюски и есть гнездовья птиц. Более безопасны открытые прибрежные зоны. Риск заражения особенно высок в тех водоемах, где постоянно в большом количестве обитают утки;
- находитесь в воде не более 5-10 минут;
- при необходимости длительного пребывания в воде (при работе в прудовых хозяйствах, гидробиологических исследованиях и т. д.) следует применять защитную одежду;
- после контакта с водой в подозрительной зоне водоема необходимо сразу принять душ, а если такой возможности нет, надо тщательно вытереть кожу жестким полотенцем и быстро сменить промокшую одежду;
- в целях личной профилактики рекомендуется использовать питательные кремы и репелленты на вазелиновой основе (Оксафтал, Редэт, ДЭТА и пр.). Нанесенные на кожу реппеленты примерно в течение 1,5 — 2 часов предохраняют от нападения личинок шистосоматид;
- наиболее безопасно купаться на специально оборудованных пляжах.
И помните: не следует заниматься самолечением! При появлении первых признаков заболевания обращайтесь к врачу.
01.07.2020
Малярия – паразитарная тропическая болезнь, характеризующаяся приступами лихорадки, анемией и увеличением селезенки.
Главный путь передачи трансмиссивный (от больного человека к здоровому при укусе самок комаров). Существует и еще два пути заражения - при переливании крови и внутриутробный, когда больная малярией женщина заражает своего будущего ребенка. Переносчиками малярии человека являются самки комаров рода Anopheles.
Малярия наиболее распространена в странах с тропическим и субтропическим климатом, где температура окружающей среды постоянно высокая. Возбудителями малярии являются простейшие рода Plasmodium (плазмодии).
Инкубационный (скрытый) период колеблется от семи дней до трех лет, что зависит от вида малярии. Болезнь начинается с симптомов общей интоксикации (слабость, сильная головная боль, озноб). Затем наступают повторяющиеся приступы лихорадки, температура тела поднимается до 40 градусов и выше, держится несколько часов и сопровождается ознобом и сильным потоотделением в конце приступа.
При возвращении из эндемичной страны и появлении приступов повышения температуры, повторяющихся с определенным интервалом (ежедневно, через день или через два дня), следует подумать о возможном заболевании малярией и незамедлительно обратиться за медицинской помощью.
У всех лиц, подозрительных на малярию, обязательно берут кровь на анализ, т.к. возбудитель может быть обнаружен только при микроскопическом исследовании.
К группам повышенного риска относятся студенты, туристы, коммерсанты, а также беженцы, сезонные рабочие, демобилизованные из эндемичных по малярии местностей.
Профилактика малярии
Всем выезжающим в страны Африки, Южной Америки и Юго-Восточной Азии в обязательном порядке необходимо проводить химиопрофилактику малярии!
Помимо приема противомалярийных препаратов необходимо помнить о личной неспецифической профилактике малярии:
- применение репеллентов (средств от укуса комаров),
- при отсутствии кондиционера в местах размещения следует засетчивать окна и двери, применять электрические фумигаторы.
В эндемичных по малярии местностях нужно соблюдать следующие рекомендации во время пребывания в очаге:
- одеваться в плотную, максимально закрытую светлых тонов одежду при выходе из дома после заката солнца;
- на открытые участки тела наносить репелленты;
- спать в засетченной комнате;
- перед сном обрабатывать помещение инсектицидным аэрозолем;
- при наличии большого количества комаров спать под пологом, обработанным инсектицидом.
Соблюдайте эти рекомендации для сохранения вашего здоровья!
30.04.2020
- Если человек заболел:
Если Вы заболели с появлением симптомов (повышение температуры, кашель, затрудненное дыхание, заложенность носа т.д.) ОСТАВАЙТЕСЬ ДОМА и позвоните в регистратуру, стол справок или колл-центр учреждения здравоохранения по месту жительства (месту пребывания).
В разговоре с работником учреждения сообщите:
а) Расскажите, что Вас беспокоит,
б) Оставьте контакты (ФИО, адрес, телефон),
в) С Вами свяжется медицинский работник - следуйте его указаниям.
В амбулаторно-поликлинических учреждениях организованы отдельные входы и кабинеты для приема пациентов с температурой и симптомами острой респираторной инфекции.
- О прохождении исследований:
Прохождение диспансеризации, реабилитации, лабораторные и инструментальные исследования в плановом порядке, в том числе флюорографию органов грудной клетки, ЭКГ, холтеровское мониторирование, введение инъекционных лекарственных средств через процедурный кабинет временно отложите.
- Рецепты на лекарства для пациентов с хроническими заболеваниями:
Если Вы нуждаетесь в выписке рецептов на лекарственные средства для постоянного приема, ранее назначенные врачом, позвоните в регистратуру, стол справок или колл-центр учреждения здравоохранения по месту жительства, оставьте контакты (ФИО, адрес, телефон), с Вами свяжется медицинский работник, который организует выписку и доставку рецептов на дом.
Если Вы старше 60 лет и нуждаетесь в осмотре медицинского работника в связи с ухудшением самочувствия, позвоните в регистратуру, стол справок или колл-центр учреждения здравоохранения по месту жительства, сообщите об этом, оставьте контакты (ФИО, адрес, телефон), в течение рабочего дня с Вами свяжется медицинский работник и согласует время для визита на дом.
Избегая планового посещения учреждений здравоохранения, Вы позволите этим учреждениям работать более эффективно и поможете защитить Вас и других от возможного заражения и распространения COVID-19 инфекции.
- Оформление выписок из медицинских документов:
С целью реализации пункта 9 приложения 4 к приказу Министерства здравоохранения Республики Беларусь от 16.03.2020 № 296 «О мерах по организации оказания медицинской помощи пациентам с признаками респираторной инфекции и принятию дополнительных противоэпидемических мер в организациях здравоохранения» рекомендуем организовать оформление выписок из медицинских документов по он-лайн заявкам на интернет-сайтах учреждений с последующей выдачей их пациентам при предъявлении документа, удостоверяющего личность, в отдельно отведенном месте.
27.03.2020
ПАМЯТКА работодателю по профилактике инфекции, вызванной коронавирусом SARS/CoV-2019 (инфекция COVID-19)
Для минимизации риска возникновения и распространения инфекции COVID-19 в трудовом коллективе необходимо:
1. Не допускать на работу лиц с признаками респираторной инфекции (насморк, чихание, кашель, повышенная температура тела и т.д.). При наличии симптомов респираторной инфекции человек должен остаться дома, вызвать врача на дом, сократить контакты с окружающими, следовать рекомендациям врача.
2. При наличии возможности организовать дистанционный способ работы, без посещения офиса. Это позволит сократить риск инфицирования респираторными вирусами, например, при пользовании общественным транспортом по пути на работу, и сократит риск распространения респираторных вирусов от человека, если он инфицирован и находится в общественном месте.
3. Отложить проведение мероприятий, предполагающих массовое участие граждан (выставки, семинары, конференции и т.д.) до стабилизации эпидемиологической ситуации в мире.
4. Рекомендуется отменить зарубежные командировки сотрудников до стабилизации эпидемиологической ситуации в мире. В случае невозможности отмены рабочих поездок в зарубежные страны, рекомендуется избегать направления в командировку сотрудников, которые могут подвергаться более высокому риску инфицирования и развития осложнений (лиц пожилого возраста, сотрудников, имеющих хронические заболевания сердца и органов дыхания, сахарный диабет и т.д.). Целесообразно обеспечить своих сотрудников перед командировкой антисептическим (на спиртовой основе) средством для рук в индивидуальной упаковке объемом до 100 мл, масками медицинскими (респираторами).
5. Обеспечить возможность соблюдения гигиены рук сотрудниками – мытье рук с использованием мыла и/или антисептика для рук (предпочтительно на спиртовой основе). При наличии возможности разместите диспенсеры (сенсорные дозаторы) с антисептическим средством во всех видных местах, на рабочих местах. Необходимо организовать контроль их регулярной заправки. Также действенным способом своевременной очистки рук в любой обстановке является использование антисептического средства для рук в индивидуальной упаковке или дезинфицирующих салфеток. Чистые руки – это гарантия того, что человек не будет распространять вирусы, инфицируя себя, когда прикасается ко рту и носу, и окружающих – через поверхности. Мыть руки необходимо как можно чаще, особенно, после пользования общественным транспортом, после любого посещения улицы и общественных мест, перед и после еды. Мыть руки необходимо тщательно и не менее 20 секунд, не забывая про области между пальцами, вокруг ногтей, кутикулы и большого пальца.
6. Обеспечить возможность использования сотрудниками медицинских масок для лица.
Использовать медицинскую маску необходимо в случае возможного контакта с людьми с признаками респираторной инфекции.
ВАЖНО! При использовании медицинских масок необходимо соблюдать правила:
1. Обработать руки спиртосодержащим средством или вымыть с мылом.
2. Удерживая маску за завязки или резинки вплотную поднести к лицу белой стороной внутрь и фиксировать завязками (резинками) в положении, когда полностью прикрыта нижняя часть лица – и рот, и нос.
3. В конце придать нужную форму гибкой полоске (носовому зажиму), обеспечивая плотное прилегание маски к лицу.
4. Снять изделие, удерживая за завязки (резинку) сзади, не прикасаясь к передней части маски.
5. Выбросить снятую маску в закрывающийся контейнер для отходов.
6. Вымыть руки с мылом или обработать спиртосодержащим средством.
7. При необходимости надеть новую маску, соблюдая этапы 1-3.
ВАЖНО!
Использовать маску не более двух часов.
Немедленно заменить маску в случае ее намокания (увлажнения), даже если прошло менее двух часов с момента использования.
Не касаться руками закрепленной маски.
Тщательно вымыть руки с мылом или обработать спиртосодержащим средством после прикосновения к используемой или использованной маске.
Одноразовые маски нельзя использовать повторно.
7. Организовать регулярную влажную уборку помещений с использованием бытовых моющих средств и/или дезинфицирующих средств, с акцентом на обработке всех поверхностей.
При уборке помещений необходимо тщательно обрабатывать дверные ручки, поручни, столы, стулья, прочие предметы мебели, санитарно-техническое оборудование, компьютерные клавиатуры и мышки и другие гаджеты, телефонные аппараты, пульты управления, панели оргтехники общего пользования и другие предметы, к которым прикасаются люди.
Необходимо обратить внимание на обработку мобильных устройств связи. Очищать телефон путем протирания тканью из микрофибры, смоченной водой с мылом, особенно той части, которая соприкасается с лицом. Также имеются рекомендации по обработке поверхности телефона спиртосодержащими дезинфицирующими средствами, соблюдая меры предосторожности в отношении повреждения телефона. Чехол гаджета необходимо снимать и обрабатывать отдельно, и лучше отказаться от использования чехла. Телефон необходимо обрабатывать после каждого посещения общественных мест, транспорта и после окончания рабочего дня.
Поддерживать чистоту поверхностей – одна из самых простых, но самых действенных мер!
8. Организовать регулярное и как можно более частое проветривание помещений и увлажнение воздуха любыми доступными способами. При наличии возможности целесообразно использование очистителей воздуха с НЕРА-фильтром и функцией инактивации (уничтожения) микроорганизмов на фильтрах.
9. При организации питания сотрудников целесообразно отдать предпочтение использованию индивидуальной одноразовой посуды, которую можно выбросить после употребления пищи.
При использовании многоразовой посуды наилучший результат ее очистки – мытье в посудомоечных машинах с использованием дезинфицирующих средств.
10. Разместить на видных местах постеры (листовки, плакаты) с разъяснениями по правилам профилактики респираторных инфекций, правилам «респираторного этикета» и мытья рук.
Рекомендуем проводить профилактические меры, даже если случаи инфекции COVID-19 в Вашем городе не зарегистрированы, так как эти меры действенны для профилактики инфицирования и распространения любых респираторных вирусов, активных в настоящий период года.
Организация вышеуказанных мероприятий потребует определенных материальных и временных затрат, однако своевременное введение профилактических мер поможет сократить количество потерянных рабочих дней по болезни, будет препятствовать распространению респираторных вирусов, включая COVID-19, в случае их попадания в трудовой коллектив.
18.03.2020
Специалисты еще раз напоминают основные правила, выполнение которых позволит существенно снизить риск инфицирования респираторными вирусами, в том числе вирусами гриппа и коронавирусами нового типа (COVID-19):
Правило 1
Соблюдайте гигиену рук! Чистые руки – это гарантия того, что Вы не будете распространять вирусы, инфицируя себя, когда прикасаетесь ко рту и носу, и окружающих – через поверхности. Как можно чаще, особенно, после пользования общественным транспортом, после любого посещения улицы и общественных мест, перед и после еды, мойте руки водой с мылом или используйте средство для дезинфекции рук. Носите с собой дезинфицирующее средство для рук или дезинфицирующие салфетки, чтобы иметь возможность в любой обстановке очистить руки. Эти простые меры удалят вирусы с Ваших рук!
Правило 2
Проводите регулярную влажную уборку помещения, где Вы находитесь, чистку и дезинфекцию поверхностей с использованием бытовых моющих средств. Обратите, прежде всего, внимание на дверные ручки, поручни, столы, стулья, компьютерные клавиатуры и мышки, телефонные аппараты, пульты управления, панели оргтехники общего пользования и другие предметы, к которым прикасаетесь в быту и на работе. Поддерживать чистоту поверхностей – одно из самых простых, но самых важных правил! Как можно чаще и регулярно проветривайте помещение и увлажняйте воздух любыми доступными способами в помещении, где Вы находитесь.
Правило 3
Избегайте многолюдных мест или сократите время пребывания в местах большого скопления людей (общественный транспорт, торговые центры, концертные залы и др.). Избегайте близкого контакта с людьми, которые кажутся нездоровыми, у которых имеются признаки респираторной инфекции (например, кашляют, чихают). Избегайте рукопожатий и поцелуев при приветствии (до прекращения сезона заболеваемости ОРИ).
Помните, что респираторные вирусы передаются от больного человека к здоровому человеку воздушно-капельным путем (при разговоре, чихании, кашле). Поэтому старайтесь соблюдать расстояние не менее 1-1,5 м от лиц, которые имеют симптомы респираторной инфекции.
Соблюдайте «респираторный этикет»:
- прикрывайте рот и нос салфеткой (платком), когда чихаете или кашляете;
- используйте одноразовые бумажные салфетки (платки), которые выбрасывайте сразу после использования;
- при отсутствии салфетки (платка) кашляйте или чихайте в сгиб локтя;
- не касайтесь немытыми руками носа, рта и глаз.
Используйте медицинскую маску, если:
- Вы ухаживаете за больным респираторной инфекцией,
- Вы, возможно, будете контактировать с людьми с признаками респираторной инфекции
ВАЖНО!
При использовании медицинских масок необходимо соблюдать правила:
1. Обработать руки спиртосодержащим средством или вымыть с мылом.
2. Удерживая маску за завязки или резинки вплотную поднести к лицу белой стороной внутрь и фиксировать завязками (резинками) в положении, когда полностью прикрыта нижняя часть лица – и рот, и нос.
3. В конце придать нужную форму гибкой полоске (носовому зажиму), обеспечивая плотное прилегание маски к лицу.
4. Снять изделие, удерживая за завязки (резинку) сзади, не прикасаясь к передней части маски.
5. Выбросить снятую маску в закрывающийся контейнер для отходов.
6. Вымыть руки с мылом или обработать спиртосодержащим средством.
7. При необходимости надеть новую маску, соблюдая этапы 1-3.
ВАЖНО!
Использовать маску не более двух часов.
Немедленно заменить маску в случае ее намокания (увлажнения), даже если прошло менее двух часов с момента использования.
Не касаться руками закрепленной маски.
Тщательно вымыть руки с мылом или обработать спиртосодержащим средством после прикосновения к используемой или использованной маске.
Одноразовые маски нельзя использовать повторно
Правило 4
Ведите здоровый образ жизни! Это повысит естественную сопротивляемость Вашего организма к инфекции. Чаще совершайте прогулки на свежем воздухе, высыпайтесь и придерживайтесь правил рационального питания (пища должна быть витаминизированной, в особенности богата витаминами А, В1, С, в пищу должны быть максимально включены овощи, фрукты, особенно содержащие витамин С).
Правило 5
В случае появления симптомов респираторной инфекции, в том числе гриппа и коронавирусной инфекции (повышение температуры тела, озноб, слабость, головная боль, заложенность носа, конъюнктивит, кашель, затрудненное дыхание, боли в мышцах и чувство «ломоты» в теле):
- оставайтесь дома и вызывайте врача на дом;
- если Вы до появления симптомов находились в странах, в которых регистрировались случаи COVID-19 в предыдущие 14 дней, то вызывайте скорую медицинскую помощь и сообщите об этом специалисту;
- дети с признаками острой респираторной инфекции должны оставаться дома и не посещать дошкольные учреждения и школы;
- строго выполняйте все назначения и рекомендации, которые Вам даст врач (постельный режим, прием лекарственных средств);
- максимально ограничьте свои контакты с домашними, особенно детьми, пожилыми людьми и лицами, страдающими хроническими заболеваниями, чтобы не заразить их;
- используйте медицинскую маску, если Вы вынуждены контактировать с людьми.
Помните, что своевременное обращение к врачу и начатое лечение позволит минимизировать риск развития и степень тяжести основного осложнения гриппа и коронавирусной инфекции – пневмонии.
18.03.2020
ПРАВИЛА ПОВЕДЕНИЯ ГРАЖДАН, НАХОДЯЩИХСЯ НА САМОИЗОЛЯЦИИ НА ДОМУ
Режим самоизоляции необходимо соблюдать для собственной безопасности и безопасности окружающих людей в течение 14 дней.
Режим самоизоляции рекомендован для:
граждан, которые прибыли на территорию Республики Беларусь в течение последних 14 дней, из эпидемически неблагополучной страны по инфекции, вызванной вирусом SARS/CoV-2019 (инфекции COVID-19);
граждан, находившихся в вероятном (недлительном, непродолжительном) контакте с пациентом с коронавирусной инфекцией
В случае самоизоляции на дому Вам необходимо:
оставаться дома в течение 14 дней. Не следует посещать место работы/учебы, а также места массового пребывания людей (магазины, кафе, торговые центры и другие);
максимально ограничить любые контакты, в том числе с членами семьи, проживающими с Вами в одной квартире:
разместиться в отдельной комнате, в случае отсутствия отдельной комнаты – обеспечить расстояние не менее 1,5 м от других членов семьи;
минимизировать контакты с пожилыми людьми (60 лет и старше), лицами с хроническими заболеваниями сердца, легких, сахарным диабетом и др. В случае крайней необходимости контакта с вышеуказанными лицами Вам необходимо использовать медицинскую маску;
мыть руки с мылом тщательно и не менее 20 секунд, не забывая про области между пальцами, вокруг ногтей, кутикулы и большого пальца. Можно использовать антисептик для обработки рук.
как можно чаще проветривать помещение, где Вы находитесь, проводить влажную уборку в помещении, уделяя особое внимание обработке дверных ручек, предметов мебели, телефонных аппаратов, пультов управления, компьютерных клавиатур, мышек и других гаджетов, санитарно-технического оборудования и других предметов.
использовать одноразовые носовые платки или салфетки с последующей утилизацией в закрытый мусорный контейнер или пластиковый пакет.
При наличии крайней необходимости выхода из квартиры (посещение продуктового магазина или аптеки, удаление мусора,) – используйте медицинскую маску.
Если Вы в квартире не один:
у Вас должны быть отдельные полотенца, отдельное постельное белье, отдельная посуда;
при необходимости передачи предметов (посуды, одежды и т.п.) членам семьи, исключите непосредственный контакт;
стирку белья осуществляйте отдельно от других членов семьи;
при перемещении по квартире – используйте медицинскую маску, касайтесь поверхностей (дверных ручек, механизмов санитарно-технического оборудования и других) с использованием одноразовой салфетки.
ВАЖНО
При использовании медицинских масок (одноразовых) необходимо соблюдать следующие правила:
- Обработать руки спиртосодержащим средством или вымыть с мылом.
- Удерживая маску за завязки или резинки вплотную поднести к лицу белой стороной внутрь и фиксировать завязками (резинками) в положении, когда полностью прикрыта нижняя часть лица – и рот, и нос.
- В конце придать нужную форму гибкой полоске (носовому зажиму), обеспечивая плотное прилегание маски к лицу.
- Снять изделие, удерживая за завязки (резинку) сзади, не прикасаясь к передней части маски.
- Выбросить снятую маску в закрывающийся контейнер для отходов.
- Вымыть руки с мылом или обработать спиртосодержащим средством.
- При необходимости надеть новую маску, соблюдая этапы 1-3.
ВАЖНО!
Использовать маску следует не более двух часов.
Немедленно заменить маску в случае ее намокания (увлажнения), даже если прошло менее двух часов с момента использования.
Не касаться руками закрепленной маски.
Тщательно вымыть руки с мылом или обработать спиртосодержащим средством после прикосновения к используемой или использованной маске.
Одноразовые маски нельзя использовать повторно.
Многоразовую маску необходимо стирать отдельно, после стирки прогладить горячим утюгом с двух сторон.
Если с Вами в течение первых суток с момента прибытия не связался медицинский работник территориальной организации здравоохранения, позвоните самостоятельно в поликлинику
по месту жительства (временного пребывания).
18.03.2020

Практические рекомендации, которые следует соблюдать, чтобы оградить себя от инфекции:
- Поддержание оптимальных параметров температуры воздуха и его влажности в помещениях с большим скоплением людей.
- Регулярное проветривание помещений.
- Прогулки на свежем воздухе.
- Полноценное питание. Пища должна обеспечивать необходимое поступление в организм белков, жиров, углеводов и витаминов.
- Адекватный питьевой режим позволяет восполнить запасы организма в жидкости и увлажнить слизистые.
- Физическая активность, которая включает в себя ежедневные занятия спортом.
- Полноценный отдых. В первую очередь – это здоровый сон. Для поддержания функционирования иммунитета, следует спать не менее 8 часов в сутки.
- Поддержание чистоты в помещении, ежедневная влажная уборка с минимальным использованием средств бытовой химии.
- Введение масочного режима в период эпидемий гриппа и простуды.
- Избегание мест массового скопления людей.
- Тщательное мытье рук после посещения общественных мест.
- Во время разговора следует держаться на расстоянии, как минимум, одного метра от собеседника.
13.03.2020
Туберкулез - инфекционное заболевание, вызываемое микобактерией туберкулеза. Возбудитель заболевания – микобактерия туберкулеза – была открыта Робертом Кохом в 1882 году, ее назвали «палочкой Коха». Туберкулезом может поражаться любой орган, любая система организма человека. Органы дыхания являются излюбленной локализацией туберкулезного процесса, однако в последние годы возросла частота внелегочных локализаций специфического поражения (кости, суставы, мочеполовые органы, глаза, лимфатические узлы и др.)
Путями проникновения инфекции чаще всего являются дыхательные пути. Реже заражение наступает при употреблении в пищу молочных продуктов от больных туберкулезом животных, в исключительных случаях возможно внутриутробное заражение плода у больных туберкулезом беременных женщин.
Заразиться туберкулезом сегодня можно всюду: дома, в гостях, на работе, при уходе за животными, больными туберкулезом, или при употреблении в пищу продуктов питания, полученных от больных животных, в общественном транспорте, магазине, просто в толпе. Болезнь поражает людей в любом возрасте, независимо от национальности и социальной принадлежности.
К факторам, способствующим заболеванию туберкулезом следует, прежде всего, отнести:
- наличие контакта с больными туберкулезом людьми или животными;
- наличие социальной дезадаптации;
- неудовлетворительные условия труда и быта;
- неполноценное питание;
- алкоголизм;
- табакокурение;
- наркоманию;
- ВИЧ-инфицированность;
Основные симптомы и признаки туберкулеза:
- быстрая утомляемость и появление общей слабости особенно в вечернее время;
- снижение или отсутствие аппетита;
- повышенная потливость, особенно в ночное время;
- потеря веса;
- незначительное повышение температуры тела;
- появление одышки при небольших физических нагрузках;
- кашель или покашливание с выделением мокроты, слизистой или слизисто-гнойной, как правило, в незначительном количестве, возможно с кровью.
При появлении этих признаков необходимо немедленно обратиться к врачу!
Основной профилактикой туберкулёза на сегодняшний день является вакцинация. Прививку делают в роддоме при отсутствии противопоказаний в первые 3—5 дней жизни ребенка.
Вакцинация обязательно должна подкрепляться другими оздоровительными мероприятиями. Мы должны регулярно проходить флюорографическое обследование, укреплять свой иммунитет, заниматься спортом и правильно питаться. Необходимо знать, что флюорография органов грудной клетки позволяет эффективно обследовать и выявить на самых ранних стадиях не только туберкулёз, но и другие заболевания лёгких, своевременно начать лечение и сохранить ваше здоровье на долгие годы.
Ведущим учреждением, координирующим борьбу с туберкулезом в республике, является ГУ «РНПЦ пульмонологии и фтизиатрии». В ежедневном режиме функционирует горячая линия по туберкулезу (бесплатный номер 88011001313).
Внимательно и бережно относитесь к своему здоровью!
12.03.2020
Ежегодно в Республике Беларусь проводятся мероприятия, приуроченные к Всемирному дню борьбы с туберкулезом и направленные на профилактику заболевания. Туберкулез - это болезнь, которая вызывается микобактерией. Как правило, туберкулез поражает легкие, но в редких случаях может затрагивать другие части тела, например, лимфатические узлы, костную систему и головной мозг.
Как происходит заражение туберкулезом? Основным источником распространения инфекции является больной туберкулезом человек, реже крупнорогатый скот, верблюды, свиньи, птицы, другие животные.
Пути передачи от уже болеющего человека:
- воздушно - капельный (с капельками мокроты при кашле, чихании, разговоре);
- воздушно-пылевой (в высохших частицах мокроты, они сохраняют жизнеспособность в течение нескольких месяцев, легко переносят низкие и высокие температуры, высушивание);
- контактно-бытовой путь (при пользовании общей с больным посудой, зубной щеткой, полотенцем, постельным бельем);
- алиментарный (через пищеварительный тракт с инфицированной пищей).
Факторы риска:
ВИЧ-инфицированность; постоянные стрессы, неполноценное питание; алкоголизм; табакокурение; наркоманию; плохие бытовые условия; резкую перемену климата; инфекционные и простудные болезни; наличие сопутствующих заболеваний (диабет, язвенная болезнь желудка и 12-типерстной кишки, хронические неспецифические болезни легких). Наибольшему риску подвергаются лица, находящиеся в продолжительном близком контакте с больным туберкулезом!
Как распознать туберкулез?
Специалисты отметили, что туберкулёз продолжает оставаться грозным заболеванием в современном мире. Его жертвой может стать абсолютно любой человек, независимо от материального положения и общего состояния здоровья. В общем, никто не застрахован. Главным симптомом легочной формы активного туберкулеза является кашель, продолжающийся более 3 недель! К симптомам туберкулеза относятся: общее недомогание, слабость, потливость, кашель, потеря аппетита, выделение мокроты, повышенная температура тела, кровохаркание, похудание. Если вы заметили у себя хотя бы несколько симптомов – нужно обратиться к врачу для обследования и, при показаниях, пройти квалифицированный своевременный курс лечения. Первые симптомы туберкулеза в виде снижения аппетита или постоянной слабости могут быть незаметны для больного или маскироваться под другие болезни – астму, ОРВИ, бронхов. Нередко это становится причиной ошибочного диагноза. Очень важно выявление туберкулеза на ранней стадии.
Как выявить туберкулез?
Рентгенофлюорография – с 15 лет, в последующем не реже 1 раза в 2 года для всего населения и ежегодно для групп риска.
Бактериологическое обследование - самое надежное подтверждение диагноза туберкулеза, потому что непосредственно в мокроте больного обнаруживается возбудитель заболевания. Группы риска (профилактический осмотр 1 раз в год): нетранспортабельные больные (обследование проводится методом микроскопии мокроты).
Лечение туберкулеза
Туберкулез при своевременном выявлении и правильном лечении - излечим. Для этого необходимо:
- При появлении признаков заболевания (кашель, повышение температуры, общая слабость, быстрая утомляемость) следует обращаться за помощью к вашему лечащему врачу!
- при наличии заболевания проводить непрерывное лечение, выполнять все советы и требования врача, не уклоняться от приема лекарств! Перерывы в лечении приводят к развитию устойчивой к лекарствам формы туберкулеза, вылечить которую намного сложнее.
Как не заболеть туберкулезом?
- Для активной специфической профилактики туберкулеза у детей и подростков предназначена вакцина БЦЖ. Вакцинация БЦЖ осуществляется родившимся, здоровым, доношенным детям на 3 – 5 день жизни.
- Регулярно проходить флюорографию органов грудной клетки.
- Вести здоровый образ жизни: правильно питаться (достаточное употребление в пищу овощей и фруктов, молока и молочных продуктов, мяса - с обязательной термической обработкой); регулярная физическая активность; правильное чередование своего труда и отдыха с максимальным пребыванием на свежем воздухе, отказаться от курения, алкоголя, наркотиков.
- Соблюдать правила личной гигиены (мыть руки, посуду с использованием моющих средств и проточной воды; пользоваться индивидуальными гигиеническими средствами и посудой).
- Проводить влажную уборку и проветривание жилых помещений.
Следите за своим здоровьем, своевременно обращайтесь к врачу и помните, что все надо делать сегодня, иначе завтра может быть поздно.
12.03.2020
Информация о стоимости исследования клещей.
Государственное учреждение «Гродненский областной центр гигиены, эпидемиологии и общественного здоровья» информирует, что в 2020 году изменилась стоимость исследования иксодовых клещей методом полимеразно-цепной реакции (ПЦР) на наличие возбудителей 4 клещевых инфекций (болезни Лайма, клещевого энцефалита, анаплазмоза, эрлихиоза). Стоимость исследования для граждан Республики Беларусь составляет 31,55 рублей, для иностранных граждан 41,79 рублей.
В соответствии с пунктом 2 приказа Гродненского областного ЦГЭОЗ от 15.03.2016 № 42 «Об оказании платных услуг населению» исследования клещей проводятся на платной основе всем категориям граждан (с использованием тест-систем, закупленных за собственные средства учреждения) после заключения договора (приложение 4) с физическим лицом и предварительной оплаты. Стоимость исследований может изменяться в связи с изменением тарифов и цен на расходные материалы.
Дополнительно информирует, что стоимость исследования иксодовых клещей методом люминесцентной микроскопии (РНИФ) на наличие возбудителей болезни Лайма в микробиологической лаборатории Лидского зонального ЦГЭ в 2020 году составила 8,77 рублей.
Приложение 1
Порядок
проведения лабораторных исследований клещей, снятых с людей, на наличие возбудителей клещевых инфекций на бесплатной основе
Исследования клещей на бесплатной основе проводятся в 2-х лабораториях ЦГЭ – в микробиологических лабораториях Гродненского областного ЦГЭОЗ и Лидского зонального ЦГЭ (при наличии тест-систем).
В микробиологической лаборатории Гродненского областного ЦГЭОЗ исследования проводятся методом люминесцентной микроскопии (РНИФ - реакция непрямой иммунофлюоресценции) на наличие возбудителей болезни Лайма:
- при наличии медицинских противопоказаний к приему лекарственных средств по направлению организации здравоохранения (в соответствии с Алгоритмом действия медицинских работников при обращении пациента по поводу укуса клеща, утвержденным приказом МЗ РБ от 19.04.2016 № 338);
- инвалидам, ветеранам ВОВ, участникам последствий аварии на Чернобыльской АЭС, воинам, принимавшим участие в военных действиях на территории других государств, при предъявлении удостоверения (приказ Гродненского областного ЦГЭОЗ от 10.05.2018 № 91).
Прием клещей от жителей г.Гродно и Гродненского района осуществляется в регистратуре микробиологической лаборатории по адресу: г.Гродно, ул.Магистральная, 6/3 (ежедневно, с 830 – 1600, кроме воскресенья и праздничных дней, в субботу с 830 до 1300, тел.723502, 721635). Срок выполнения исследований – до 5 дней. Результат исследования направляется в территориальный ЦГЭ. При обнаружении возбудителей клещевых инфекций энтомолог в день получения результата информирует по телефону территориальный ЦГЭ для организации медицинского наблюдения.
В микробиологической лаборатории Лидского зонального ЦГЭ исследования клещей проводятся методом люминесцентной микроскопии (РНИФ) на наличие возбудителей Лайм-боррелиоза. Прием клещей от жителей г.Лида и Лидского района осуществляется в кабинете приема проб микробиологической лаборатории по адресу: г.Лида, ул.Черняховского, 1 (ежедневно, с 800 – 1600, обед 1300-1400, кроме воскресенья и праздничных дней, в субботу с 800 до 1230, тел.622812). Срок выполнения исследований – 5 дней. Результат исследования направляется в территориальный ЦГЭ для оперативного информирования организаций здравоохранения.
При обращении пострадавших от кусов клещей в территориальные ЦГЭ для лабораторного исследования клещей на бесплатной основе специалист ЦГЭ обязан:
- разъяснить обратившемуся условия выполнения бесплатных исследований;
- оформить направление, установленной формы (в 2-х экземплярах), на лабораторное исследование методом РНИФ;
Доставка клещей для исследования в указанные лаборатории осуществляется транспортом ЦГЭ либо экспресс-почтой в соответствии со схемой приложения 3.
Приложение 2
Порядок
проведения лабораторных исследований клещей, снятых с людей, на наличие возбудителей клещевых инфекций на платной основе
В соответствии с Алгоритмом действия медицинских работников при обращении пациента по поводу укуса клеща, утвержденным приказом МЗ РБ 19.04.2016 № 338, лабораторные исследования клещей от лиц, не имеющих медицинских противопоказаний к приему лекарственных средств, проводятся на платной основе. Пациент имеет право самостоятельно обратиться в микробиологическую лабораторию, проводящую исследования клещей.
Исследования клещей на платной основе на наличие возбудителей клещевых инфекций проводятся в 2-х лабораториях ЦГЭ – в лаборатории вирусологических исследований и диагностики ВИЧ/СПИД Гродненского областного ЦГЭОЗ, в микробиологической лаборатории Лидского зонального ЦГЭ.
В лаборатории вирусологических исследований и диагностики ВИЧ/СПИД Гродненского областного ЦГЭОЗ исследования клещей проводятся методом полимеразной цепной реакции (ПЦР) на наличие возбудителей 4 клещевых инфекций (болезни Лайма, клещевого энцефалита, анаплазмоза, эрлихиоза)
Исследования проводятся после заключения договора с физическим лицом и предварительной оплаты. Стоимость исследования для граждан РБ составляет 31,55 рублей, для иностранных граждан 41,79 рублей. Срок выполнения исследований в соответствии с договором – до 5 дней. Прием клещей от жителей г.Гродно и Гродненского района осуществляется в регистратуре микробиологической лаборатории по адресу: г.Гродно, ул.Магистральная, 6/3 (ежедневно, с 830 – 1600, кроме воскресенья и праздничных дней, в субботу с 830 до 1300, тел.723502, 721635).
При обнаружении возбудителей клещевых инфекций сотрудник лаборатории в день получения результата информирует обратившегося по телефону, указанному в направлении, энтомолог – территориальный ЦГЭ для организации медицинского наблюдения. Результат исследования направляется почтой по адресу заявителя, указанному в направлении.
В микробиологической лаборатории Лидского зонального ЦГЭ исследования клещей проводятся методом люминесцентной микроскопии (РНИФ) на наличие возбудителей Лайм-боррелиоза. Стоимость исследования 8,77 рублей. Срок выполнения исследований – 5 дней. Прием клещей от жителей г.Лида и Лидского района осуществляется в кабинете приема проб микробиологической лаборатории по адресу: г.Лида, ул.Черняховского, 1 (ежедневно, с 800 – 1600, обед 1300-1400, кроме воскресенья и праздничных дней, в субботу с 800 до 1230, тел.622812).
При обнаружении возбудителей клещевых инфекций сотрудник лаборатории в день получения результата информирует обратившегося по телефону, указанному в направлении. Результат исследования направляется почтой в территориальный ЦГЭ для организации медицинского наблюдения.=
При обращении пострадавших от кусов клещей в территориальные ЦГЭ для лабораторного исследования клещей на платной основе специалист ЦГЭ обязан:
- разъяснить обратившемуся условия выполнения платных исследований;
- оформить направление, установленной формы (в 3-х экземплярах), заявление пострадавшего и договор об оказании платной услуги на необходимые виды лабораторных исследований;
- получить от заявителя квитанцию об оплате.
Доставка клещей для исследования в указанные лаборатории осуществляется транспортом ЦГЭ либо экспресс-почтой в соответствии со схемой приложения 3.
В выходные и праздничные дни можно обратиться в Гродненскую областную инфекционную клиническую больницу по адресу: г.Гродно, ул.БЛК, 57 (тел. 435209). Исследования клещей проводятся методом ПЦР на наличие возбудителей клещевого энцефалита, болезни Лайма, анаплазмоза и эрлихиоза. Прием клещей осуществляется круглосуточно в приемном отделении больницы.
09.03.2020
СЕЗОН КЛЕЩЕЙ
По результатам многолетних энтомологических наблюдений клещи активны с марта по ноябрь, пик активности клещей обычно приходится на апрель — май.
Однако первые обращения жителей области по поводу укусов клещей зарегистрированы в этом году в конце февраля. Обычная прогулка по лесу или парку может обернуться настоящей трагедией. Причём болезненные укусы и аллергия – это ещё не самое страшное. Иксодовые клещи являются переносчиками девяти инфекционных заболеваний. В нашем регионе наиболее часто встречаются болезнь Лайма и клещевой энцефалит.
Для того, чтобы прогулка по лесу или парку не стала причиной обращения за медицинской помощью, необходимо знать и помнить некоторые простые правила.
ЧТО НАДО ЗНАТЬ О КЛЕЩАХ?
Размеры голодного клеща составляют 2-3 мм в длину (похож на льняное семечко). Тело клеща — коричневого или красного цвета, половину брюшка закрывает темный щит, имеет четыре пары ног.
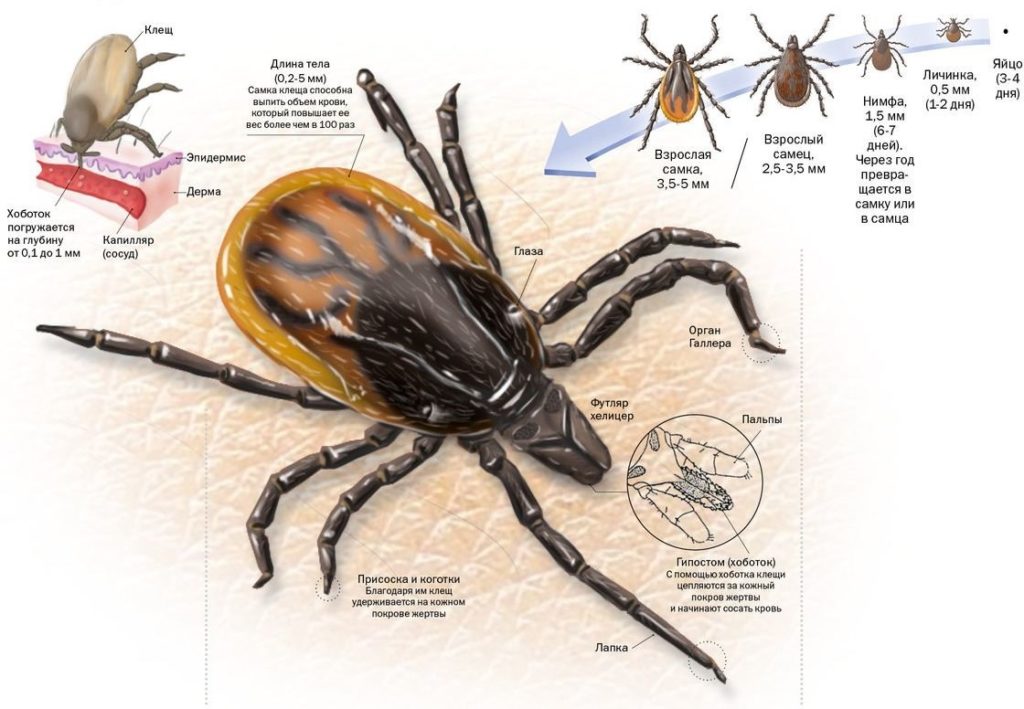
Клещ — лесной житель, ему нужны кустарники, поляны и просеки, высокая трава. Излюбленные места обитания – лесная подстилка, умеренно затененные и влажные места (обочины дорог, овраги), заросшие травой территории вдоль лесных опушек и дорожек. Вместе с тем в последнее время клещи частенько встречаются и в городе.

На территории района клещей чаще всего находят в лесных массивах на окраине населенных пунктов и в лесах, которые переходят в пригороды.
КЛЕЩИ: ПРОФИЛАКТИКА
КАК ПРОИСХОДИТ ЗАРАЖЕНИЕ КЛЕЩЕВЫМИ ИНФЕКЦИЯМИ?
- Возбудители клещевых инфекций проникают в организм человека:
- при присасывании зараженного клеща;
- через микротравмы на коже при снятии клеща незащищенными руками или случайном раздавливании, при попадании на конъюнктиву глаза;
- вирус клещевого энцефалита может передаваться при употреблении в пищу некипяченого козьего молока или продуктов его переработки.
КАК ЗАЩИТИТЬ СЕБЯ ОТ НАПАДЕНИЯ КЛЕЩЕЙ?
- Одежда для посещения леса должна быть из плотной, не ворсистой ткани. Клеща легче заметить на светлой одежде.
- При передвижении в лесу старайтесь держаться середины тропинок. Для отдыха лучше выбирать солнечные проветриваемые поляны без кустарников, вдали от оврагов и пастбищ.
- Исключите возможность заползания клещей под одежду (рубашку или куртку нужно заправить в брюки, брюки в носки, обуть сапоги, плотно застегнуть манжеты и ворот рубашки). Обязательно надевайте головной убор.
- Пользуйтесь средствами, отпугивающими клещей, которые наносятся на одежду или кожу в соответствии с инструкцией. Репелленты можно приобрести в аптечной и торговой сети.
- Каждый час осматривайте себя и своих спутников с целью обнаружения и снятия с одежды или тела ползающих насекомых и клещей. Излюбленные места присасывания клещей – область головы (за ушами) и шеи, подмышечные впадины и паховые складки, область пупка, кожа под лопатками и по ходу позвоночника, где одежда менее плотно прилегает к телу.
- Клещ может переползти на человека и с домашних животных. Собак следует выгуливать на поводке на специальных площадках для выгула животных. Для защиты животного от нападения клещей необходимо применять ошейники, обработанные репеллентами, акарицидные капли, которые втираются в холку животного и пр. Перед сезоном активности клещей лучше обратиться к ветеринару для консультации и подбора оптимального средства, предупреждающего нападения клещей.
- тщательно осматривайте предметы и цветы, принесенные из леса – с ними вы можете занести в дом клеща.
- На дачном участке своевременно убирайте мусор, вырубайте ненужные кустарники и выкашивайте траву. Проводите мероприятия по уничтожению грызунов.
- Не допускайте выпаса коз в лесной зоне на неокультуренных пастбищах и ежедневно осматривайте животных на наличие клещей. Козье молоко употребляйте в пищу только в кипяченом виде.
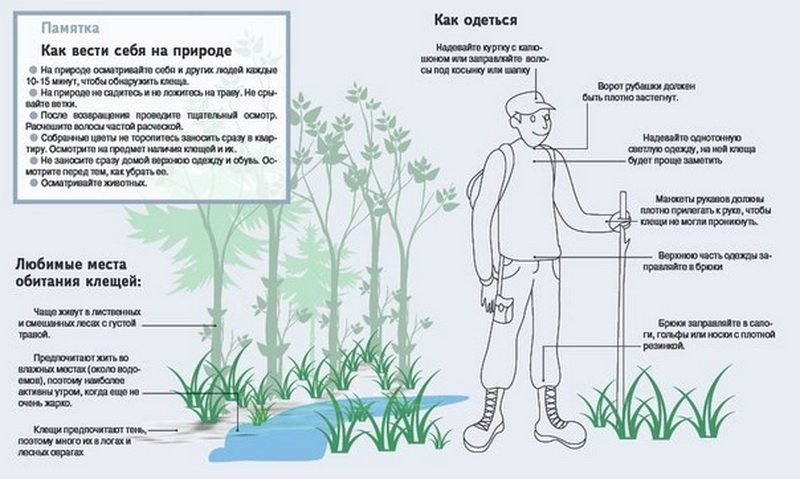
ГДЕ И КАК МОЖНО ПРИВИТЬСЯ ОТ КЛЕЩЕВОГО ЭНЦЕФАЛИТА?
Надежная защита от клещевого энцефалита — прививка. Вакцинация состоит из двух этапов. Начинать лучше с осени. Вторая прививка делается спустя полгода после первой.
Важно, чтобы вторая прививка была сделана за две недели до выезда в район, где есть вероятность встречи с клещом, иначе иммунитет не успеет выработаться.
Привится против клещевого энцефалита можно на базе УЗ «Ошмянская ЦРБ» в прививочном кабинете.
АЛГОРИТМ ДЕЙСТВИЙ ПРИ УКУСЕ КЛЕЩА
- При обнаружении присосавшегося клеща его необходимо в кратчайшие сроки удалить в любом территориальном медицинском учреждении или самостоятельно (с помощью хлопчатобумажной нити или пинцета).
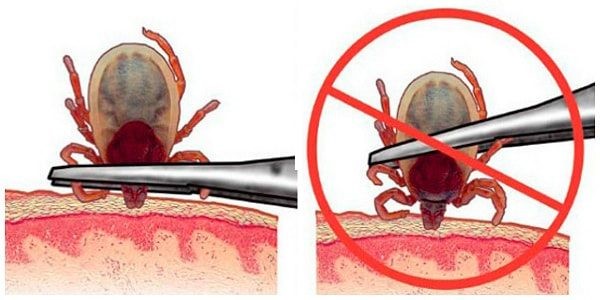
- После удаления клеща место присасывания обработать йодом или другим спиртовым раствором.
- Руки после удаления клеща надо вымыть с мылом. Особенно тщательно, если удаление клеща происходило без перчаток.
- После удаления клеща необходимо обязательно обратиться в территориальную поликлинику к врачу-инфекционисту (или участковому терапевту) для назначения профилактического лечения и дальнейшего наблюдения. Наибольшая эффективность химиопрофилактики клещевых инфекций достигается при ее проведении в первые 72 часа от момента присасывания клеща.
Нельзя обрабатывать присосавшегося клеща различными маслянистыми веществами (маслом, кремом и т.п.) и агрессивными жидкостями (спиртом, бензином и т.п.) во избежание попадания содержимого кишечника клеща в рану.
09.03.2020
По информации Государственного комитета по вопросам гигиены и здравоохранения КНР по состоянию на 23.01.2020 в мире зарегистрировано 650 подтвержденных случаев заболевания, вызванного новым коронавирусом (2019-nCoV), из них 633 – в 25 регионах КНР (преимущественно в г.Ухань, а также в Пекине, Шанхае и провинции Гуандун), в Таиланде, Гонконге, Макао, Вьетнаме, Тайване, Южной Корее, Японии, Сингапуре, США, Саудовской Аравии, включая 17 с летальным исходом. Все умершие – лица в возрасте старше 65 лет, страдавшие хроническими заболеваниями.
На данный момент известно о 15 зараженных медработниках и очевидна передача вируса от человека к человеку.
В целях недопущения завоза и распространения случаев заболеваний, вызванных новым коронавирусом, туристам, выезжающим в КНР, необходимо соблюдать меры предосторожности:
- при планировании зарубежных поездок уточнять эпидемиологическую ситуацию;
- не посещать рынки, где продаются животные, морепродукты;
- употреблять только термически обработанную пищу, бутилированную воду;
- не посещать зоопарки, культурно-массовые мероприятия с привлечением животных;
- использовать средства защиты органов дыхания (маски);
- мыть руки после посещения мест массового скопления людей и перед приемом пищи;
- при первых признаках заболевания, обращаться за медицинской помощью в лечебные организации, не допускать самолечения;
- при обращении за медицинской помощью на территории Республики Беларусь информировать медицинский персонал о времени и месте пребывания в КНР и других странах, где регистрируются случаи коронавирусной инфекции.
Рекомендуем учитывать данную информацию при планировании поездок.
27.01.2020
Коронавирусная инфекция – это патология, которая выражается в признаках поражения органов дыхательной системы и кишечника. Заболевание, провоцируемое этим микроорганизмом, может протекать в тяжелой форме и стать причиной летального исхода. Заражению вирусом особо подвержены дети и подростки, а также лица с пониженной иммунной защитой.
Общая информация об инфекции и ее возбудителе
Коронавирусная инфекция у человека – результат проникновения микроорганизма, который способен поражать дыхательную систему, а также желудочно-кишечный тракт. Название вируса обусловлено тем, что на поверхности этого микроорганизма имеется кольцо и шипообразные наросты, что в целом напоминает корону. Он относится к группе крупных РНК-геномных вирусов, является неустойчивым к действию внешних факторов и мгновенно разрушается при температуре 56 градусов. Все возрастные группы лиц являются восприимчивыми к этому микроорганизму: даже непродолжительный контакт с возбудителем инфекции приводит к заражению.
Известно 3 основных типа коронавирусов:
- первая группа – вирусы, которые поражают человека, котов, собак, кроликов;
- вторая группа – микроорганизмы, проникающие в организм человека, грызунов и крупного рогатого скота;
-
третья группа – вирусы человека и домашней птицы, провоцирующие кишечные инфекции.
Преобладающей формой инфекции, которую провоцирует коронавирус, является респираторная. Кишечная разновидность встречается гораздо реже, в основном у детей. ОРВИ, которое возникает под действием вируса, обычно длится в течение нескольких дней и заканчивается полным выздоровлением. Однако в ряде случаев оно может приобретать форму атипичной пневмонии или тяжелого острого респираторного синдрома (ТОРС). Эта патология характеризуется высоким показателем летального исхода (38%), поскольку сопровождается острой дыхательной недостаточностью.
Коронавирус передается воздушно-капельным путем. При слишком тесном контакте заражение происходит в 50% случаев. Несмотря на высокий уровень восприимчивости организма человека к этой инфекции, специалисты указывают на ее избирательность: отмечено, что некоторые лица даже при многочисленных контактах с носителем вируса остаются стойкими к нему, в то время как другие моментально «подхватывают» его. Предположительно это связано с текущим состоянием иммунной системы: если организм обессилен, риск заражения возрастает в несколько раз.
Также заражение может произойти при пользовании общими бытовыми предметами. Вирус содержится в фекалиях носителя, поэтому любой контакт с ними может способствовать проникновению инфекции в организм человека.
Инкубационный период заболевания, провоцируемого коронавирусной инфекцией, зависит от формы и длится от 3 до 14 дней.
Симптомы коронавирусной инфекции у людей
Если коронавирус протекает в виде респираторной инфекции, то его частицы размножаются в эпителиальных клетках верхних дыхательных путей. В том случае, если заболевание приобретает форму ТОРС, возбудитель инфекционного процесса локализуется в эпителиальных клеток альвеол, а также в легких. При атипичной пневмонии происходит усиленный транспорт жидкости в легкие, что провоцирует дыхательную недостаточность. Частицы вируса также поражают ткань этого органа. Это обуславливает присоединение грибковой либо бактериальной инфекции.
Если заболевание не осложнено, то оно длится около 5-7 дней и заканчивается полнейшим выздоровлением. Симптомами в данном случае выступают:
- слабость без выраженного ухудшения общего состояния;
- увеличение шейных лимфоузлов (характерно для болеющих детей);
- боль при совершении глотательных движений;
- першение в горле;
- сухой кашель;
- белый налет на языке;
- заложенность носа;
- ринорея;
- отек слизистой оболочки носа.
При легкой форме заболевания симптомы интоксикации не наблюдаются.
Если вирус проник в кишечник, проявляются симптомы гастроэнтерита: выраженное вздутие живота, сильная тошнота, снижение аппетита, обезвоживание организма, о чем свидетельствует постоянная сухость во рту и дряблость кожи. Возможно изменение цвета каловых масс: они приобретают оранжевый или зеленый оттенок.
В более тяжелых случаях, когда коронавирус вызывает развитие атипичной пневмонии, патологический процесс начинается остро.
У заболевшего наблюдаются следующие проявления:
-
боль в области головы и в мышцах;
-
резкое повышение показателей температуры (до 38 градусов), затем их возвращение к норме;
-
озноб;
-
дыхательная недостаточность, одышка (эти симптомы появляются на 3-7 день после начала развития болезни);
-
сильный кашель;
-
заложенность носа;
-
расстройства пищеварения (водянистая диарея, рвота);
-
повышение артериального давления;
-
учащение сердечных сокращений.
Патологические процессы в легких, возникающие под действием коронавируса, вызывают кислородное голодание, нарушение дыхательного ритма.
Сложность лечения атипичной пневмонии, спровоцированной коронавирусом, заключается в быстром прогрессировании патологического процесса. Патология вызывает острую дыхательную недостаточность, тромбоэмболию легочной артерии, токсический миокардит. Именно эти осложнения чаще всего становятся причиной смерти.
Выявить коронавирусную инфекцию у человека можно с помощью следующих диагностических способов:
-
опрос пациента на предмет того, не выезжал ли он до начала проявления патологии в регионы, где наблюдается вспышка вирусного заболевания;
-
общий и биохимический анализ крови;
-
анализ мочи;
-
исследование отделяемой мокроты;
-
ПЦР. Этот метод считают одним из наиболее эффективных, поскольку с его помощью можно обнаружить фрагменты вируса в секретах и биологических жидкостях на ранних стадиях развития патологического процесса;
-
рентгенография;
-
иммунологические исследования для определения антител к вирусу;
-
дифференциальная диагностика. В данном случае исключают вероятность наличия у пациентов гриппа, других респираторных, а также энтеровирусных инфекций.
При наличии показаний требуются консультации таких специалистов, как кардиолог, пульмонолог, невропатолог.
Если подозрение на наличие у больного коронавирусной инфекции в форме ТОРС подтверждено, его немедленно изолируют и подвергают госпитализации в инфекционном стационаре.
При сопровождении носителя вируса в стационар, а также при оказании дополнительной медпомощи члены медицинской бригады обязательно используют индивидуальные средства защиты.
Если коронавирусная инфекция проявляется в неосложненном заболевании, то пациенту назначают препараты, которые подавляют патологические проявления: нестероидные противовоспалительные средства, сосудосуживающие назальные капли, витаминные комплексы. Также показан прием противовирусных препаратов, которые применяются при гриппе или ОРВИ и производятся на основе рибавирина и интерферона.
Специфической вакцины, с помощью которой можно было бы ликвидировать вирус, до сих пор не было изобретено.
Специфической терапии, направленной против коронавируса, не было разработано. Из-за малого количества информации, касающейся свойств вируса и особенностей развития заболевания, в ходе лечения инфекции используют принципы терапии тяжелых и осложненных форм ОРВИ и пневмонии.
Рекомендуется применять следующие препараты:
-
антибиотики широкого спектра действия – они требуется только в случае присоединения к инфекции бактериальной флоры («Цефтриаксон»);
-
иммуномодулирующие и противовирусные препараты («Рибавирин», «Виферон»);
-
нестероидные противовоспалительные средства («Аспирин», «Ибупрофен»);
-
антисептические растворы и спреи, таблетки для рассасывания, которые устраняют болевые ощущения в горле («Биопарокс», «Фарингосепт»);
-
сосудосуживающие назальные капли для уменьшения отечности слизистой носа и устранения заложенности («Виброцил», «Тизин»).
Если наблюдается выраженная отечность, что обычно происходит при тяжелых формах инфекции, назначают прием диуретиков.
Больной с коронавирусной инфекцией обязательно должен соблюдать постельный режим.
Также больным необходима процедура оксигенотерапии, которая осуществляется путем ингаляций кислородно-воздушной смеси. Это позволяет улучшить дыхательную функцию.
В процессе лечения рекомендуется отказаться от жирных блюд и перейти на легкую пищу. Важно исключить все трудноперевариваемые продукты, к которым относятся копчености, жирные и жареные блюда, колбасы. Стоит пить как можно больше жидкости: чистой воды, чая, компотов, отваров из лекарственных растений и трав.
Если больной проходит лечение в амбулаторных условиях, то необходимым условием является каждодневная влажная уборка помещения, в котором он находится, а также проветривание.
Прогноз и вероятные осложнения:
При легких формах развития инфекции в организме вероятность летального исхода незначительна, для 90% пациентов прогноз благоприятен. В случае перехода патологии в ТОРС, риск смерти больного повышается в несколько раз. Согласно статистическим данным, этот показатель составляет 9,5%. В запущенных случаях, при отсутствии адекватного лечения исходом болезни всегда является смерть пациента. Большую часть умерших составляют лица в возрасте старше 40 лет, у которых имелись сопутствующие заболевания.
К вероятным осложнениям коронавирусной инфекции следует отнести:
-
воспаление легких, рубцовые изменения этого органа;
-
нарушения свертываемости крови;
-
почечная недостаточность;
-
перикардит, воспаление оболочки сердечной мышцы.
Осложнений можно избежать, если своевременно обратиться к врачу и начать процесс адекватного лечения.
Профилактические методы
Специфических мер, с помощью которых можно было бы уберечься от инфекции, нет. Существуют только рекомендации общего характера.
Необходимо:
-
По возможности избегать общественного транспорта, мест скопления большого количества людей в период эпидемии.
-
Пользоваться марлевыми повязками и респираторами.
-
Соблюдать правила гигиены. Руки всегда должны быть чистыми: их необходимо мыть с мылом или использовать антисептические средства. Если такой возможности нет, следует применять влажные салфетки с противомикробным действием.
-
Регулярно проветривать жилое или рабочее помещение, делать влажную уборку.
-
Подвергать обязательной термической обработке продукты питания.
-
Отказаться от поездок в регионы, на территории которых зафиксирована эпидемия коронавируса.
Большое значение в процессе профилактики имеют мероприятия по укреплению иммунитета. Для этого необходимо употреблять достаточное количество витаминов, правильно питаться, вести активный образ жизни, закаливаться.
Коронавирусная инфекция – болезнь, о которой медицине стало известно не слишком давно. Из-за недостатка информации до сих пор не разработан единый специфический подход к лечению патологии. Заболевание может протекать в легкой или тяжелой форме, последняя из которых способна стать причиной смерти больного.
22.01.2020
Заболевание пневмонией в Китайской Народной Республике
В г. Ухань Китайской народной Республики зарегистрирована вспышка пневмонии предположительно коронавирусной этиологии. Первый случай заболевания датируется 12 декабря 2019 года. Всего с начала вспышки заболело более 60 человек, зарегистрирован 1 летальный исход. Заболевание в большинстве случаев протекает в легкой и средней степени тяжести. Передачи вируса от человека к человеку пока не зарегистрировано.
По информации Муниципального департамента здравоохранения все заболевшие изолированы, в отношении контактных организовано медицинское наблюдение. Предположительно часть случаев заболевания связана с пребыванием заболевших на рынке морепродуктов в г. Ухань, на котором осуществляется также торговля некоторыми видами животных и рептилий. Не исключается передача инфекции воздушно-капельным путем. По данным СМИ в Таиланде такой же диагноз поставили 61-летней женщине. Оказалось, пенсионерка является уроженкой Уханя.
Всемирная организация здравоохранения (ВОЗ) заявила, что она осведомлена о сообщениях, следит за ситуацией. В ВОЗ также призвали не вводить никаких ограничений на торговлю или перемещение людей между странами после обнаружения нового заболевания, но государства должны быть готовы быстро диагностировать новое заболевание и предоставить пациентам необходимое лечение.
Туристам, выезжающим в Китайскую Народную Республику, рекомендуется избегать:
• контактов с животными, птицами;
• посещения рынков морепродуктов, живой птицы и животных, ферм;
• употребления сырых или недостаточно термически обработанных продуктов животного происхождения, в том числе молока, яиц, мяса, птицы, морепродуктов;
• тесных контактов с людьми с симптомами острых респираторных инфекций;
Кроме того, для профилактики пневмонии и иных респираторных инфекций рекомендуется:
• мыть руки с жидким мылом и водой, использовать антисептические средства на спиртовой основе.
• проводить гигиену рук, особенно перед касанием рта, носа или глаз, а также после контакта с объектами окружающей среды (поручнями, дверными ручками), а также после кашля или чихания;
• при чихании или кашле прикрывать рот и нос бумажной салфеткой;
Птичий грипп в Польше
Вспышка высокопатогенного гриппа птиц, вызванного вирусом гриппа A(H5N8) зафиксирована в Польше недалеко от границы с Республикой Беларусь и Украиной. В гмине Усцимов в Люблинском воеводстве поражены четыре фермы, пало около 40 тысяч индюков и цесарок. В регионе ограничили передвижение грузового транспорта, перевозящего птицу и мясо, был произведен забой содержавшейся птицы. В Великопольском воеводстве вирус обнаружен на ферме в населенном пункте Тополя Оседле, где содержались 65 тысяч кур. По информации ветврача воеводства, теперь в регионе проверят 31 птицеферму. Вокруг очагов заболевания образованы 10-километровые зоны, где проводятся ветеринарные ограничительные мероприятия по ликвидации эпидемии заболевания среди птиц. Предполагается, что вирус могли занести дикие птицы, которые не улетели на юг из-за аномально теплой погоды.
В настоящее время отсутствуют сведения об опасности данного штамма вируса гриппа для человека, случаев заболевания гриппом, вызванным указанным возбудителем, среди населения не зарегистрировано.
Вместе с тем, лицам, совершающим поездки в затронутые птичьим гриппом страны, рекомендуется:
избегать контакта с домашней и дикой птицей в домашних хозяйствах, рынках и местах массового скопления птицы на открытых водоемах;
избегать контакта с мертвыми птицами или дикими птицами, проявляющими признаки болезни (дискоординация движений – вращательное движение головой, искривление шеи, отсутствие реакции на внешние раздражители и угнетенное состояние, цианоз, опухание и почернение гребня и сережек, а также затрудненное дыхание).
Не рекомендуется покупать для питания мясо птиц, полуфабрикаты из мяса птицы и яйца в местах несанкционированной торговли.
Чума
По информации от 27.11.2019 Комитета по здравоохранению автономного района Внутренняя Монголия Китайской Народной Республики (КНР), на территории Маньчжурского природного очага чумы на фоне эпизоотии среди основного носителя инфекции – песчанок, зарегистрировано 4 случая чумы среди местного населения. Местные органы здравоохранения проводят комплекс мероприятий, направленных на недопущение распространения инфекции. Контактные лица взяты под наблюдение.
В 2019 году случаи чумы также были зарегистрированы в Монголии, на Мадагаскаре, в США, Демократической Республике Конго.
В июле 2019 года эпизоотия чумы среди промысловых видов грызунов (суслики) зарегистрирована в Тувинском горном природном очаге на административной территории Монгун-Тайгинского кожууна Республики Тыва Российской Федерации.
Справочно: чума является опасной природно-очаговой болезнью, которая передается человеку при непосредственном контакте с инфицированными животными (преимущественно грызунами) и через укус переносчиков – блох. Природные очаги чумы встречаются в Азии, Америке, Африке, на территории Российской Федерации. От человека к человеку чума может передаваться также воздушно-капельным путем (легочная форма).
Рекомендуем учитывать данную информацию при планировании поездок.
При возникновении симптомов, не исключающих респираторную инфекцию, необходимо:
надевать медицинскую маску, избегать посещения мест массового скопления людей, обращаться за медицинской помощью в организацию здравоохранения;
в случае, если до появления недомогания имел место факт пребывания за рубежом, обязательно сообщить об этом лечащему врачу с указанием конкретной страны пребывания.
22.01.2020
Менингококковая инфекция — это острое инфекционное заболевание, вызываемое менингококком, протекающее с разнообразными клиническими проявлениями - от бессимптомного носительства и назофарингита до генерализованных форм (гнойного менингита, менингоэнцефалита и менингококцемии с поражением различных органов и систем).
Менингококк – один из самых слабых микробов, очень быстро погибает вне организма человека, особенно от действия ультрафиолетовых лучей солнечного света. Регулярное проветривание помещений и достаточное солнечное освещение позволяют быстро избавиться от этих микробов в воздухе. Таким образом, нужно позаботиться о хорошем освещении комнаты своего ребенка. Детская должна всегда быть проветрена и начисто вымыта.
Симптомы менингококковой инфекции:
Резкое повышение температуры, появляется гипертензивный синдром: рвота фонтаном, не связанные с приемом пищи, не приносящая облегчения, распирающая головная боль, гиперэстезия (эквивалент головной боли мозговой крик), вынужденное положение-поза легавой собаки.
Профилактика менингококковой инфекции:
Как ни странно, лучшей профилактикой менингита является укрепление иммунной системы – прогулки на свежем воздухе, рациональное питание. Отказ от посещения мест скопления людей (театры, магазины и т.п.) в период эпидемии инфекции. В осенне-зимний период — прием поливитаминных препаратов или витамина С. Исключение переохлаждений. Закаливание при полном здоровье. Не менее важно соблюдение личной гигиены. Закаливание организма в период полного здоровья.
Профилактика менингита у детей – это в первую очередь предупреждение воздушно-капельного инфицирования ребенка. Для детей в возрасте от 1 года до 3 лет главную опасность представляют взрослые, и в первую очередь – родственники. Самый опасный возраст заболевания менингитом – до 5 лет, и во многом здоровье ребенка зависит от его родителей. Если у кого-то из старших членов семьи появились кашель, насморк, заложенность носа, надевайте четырехслойную марлевую повязку, закрывая нос и рот.
Заразиться менингококковой инфекцией можно не только от больного человека, но и от здоровых хронических носителей менингококка.
Медикаментозная профилактика:
Профилактика антибиотиками необходима всем, кто находился в контакте с заболевшим человеком в течение 7 дней до появления симптомов.
Диагностика менингококковой инфекции:
Предварительный диагноз, а затем его уточнение возможно только после клинического осмотра, с обязательным забором с помощью спинномозговой пункции ликвора — спинномозговой жидкости, а также мазков с поверхности слизистой носоглотки, сыпи.
Поставить точный диагноз можно только после лабораторного исследования: если врач заподозрит менингококковую инфекцию, то он назначает анализ крови, спинномозговой жидкости, отделяемого слизистых и сыпи.
Даже при своевременной и правильной постановке диагноза, правильно назначенном лечении, «высок риск летального исхода». У 10-20% выживших людей бактериальный менингит может приводить к повреждению мозга, потере слуха или трудностям в обучении. В тяжёлых случаях возможна гангрена пальцев кистей, стоп, ушных раковин».
Поэтому при развитии хотя бы одного из симптомов, напоминающих по описанию симптомы менингококковой инфекции, сепсиса и любых других форм, рекомендуется вызвать «скорую помощь».
Согласно данным, «менингококковая инфекция потенциально смертельна, и всегда должна рассматриваться как медицинская чрезвычайная ситуация. Пациента необходимо госпитализировать в больницу». Течение менингококковой инфекции непредсказуемо. Ее всегда расценивают, как угрожающую жизни.
22.01.2020
Гельминты или глисты — это обширная группа различного вида и размера червей, которые, паразитируя, живут в организме человека, нанося при этом существенный вред здоровью хозяина, особенно если это неокрепший детский организм. Дети наиболее восприимчивы к глистным заболеваниям, среди них поддерживается самый высокий уровень зараженности. В первую очередь, это дети раннего, дошкольного и школьного возраста, организованные в коллективы или нет. Риск обусловлен слабым развитием навыков личной гигиены, активными играми в песке, земле и др.
Паразитами человека могут стать около 230-250 видов. Личинки гельминтов могут проникать в организм человека через рот - с пылью, с питьевой водой, с немытыми фруктами и овощами, с ягодами, с мясом или рыбой, не подвергнутыми достаточной термической обработке.
Важно помнить, что гельминты человека обитают не только в кишечнике, но и во многих тканях (нервная, кожа, глаза, вены и венулы малого таза, толстого кишечника).
Основные формы паразитирования – взрослая особь и личинка. Все глистные инвазии условно делятся на три типа: контактные, геогельминтозы, биогельминтозы. Такое деление обусловлено особенностями цикла развития гельминтов и способом заражения человека.
Симптомы глистной инвазии у детей: снижение аппетита, вялость, нервозность, беспокойство, появление тёмных кругов под глазами, болезненность живота, изжога, тошнота, отрыжка, рвота, дерматиты, крапивница, интенсивный сухой кашель.

В чем заключается вред здоровью от гельминтов:
- питаясь за счет хозяина, они создают в его организме дефицит жизненно необходимых витаминов и микроэлементов;
- снижают иммунитет, удлиняют сроки лечения инфекционных и неинфекционных заболеваний, провоцируют различные аллергические проявления;
- вызывают у ребенка беспокойство, капризность, раздражительность, нарушение сна, отставание в умственном и физическом развитии, неблагоприятно сказываются на учебу школьников и т.д.
Все эти проявления зачастую не бросаются в глаза и потому может казаться, что зараженный гельминтами ребенок вполне здоров, однако это ошибочная точка зрения!
Что важно знать и выполнять родителям, чтобы уменьшить опасность заражения гельминтами себя и своих детей:
- Соблюдать правила личной гигиены. Следить чтобы малыш мыл руки после улицы, туалета, игр и самое главное перед любым приемом пищи. Отучайте детей от привычки грызть ногти, сосать пальцы, брать в рот ручки, карандаши, фломастеры.
- В профилактических целях следует избегать близкого контакта ребёнка с домашними питомцами.
- Проводить регулярную влажную уборку дома и тщательно мыть детские игрушки. Смену постельного белья проводить аккуратно, не встряхивая его.
- Тщательно мыть все фрукты, овощи, ягоды, зелень, обдавайть их кипятком. Мясо и рыба должны проходить правильную термическую обработку.
- Ни в коем случае не пить воду сомнительного качества. Во время купания в открытом водоеме следить за тем, чтобы ребенок не заглатывал воду.
- Защищать продукты питания от мух, комаров, тараканов.

В 1 квартале 2020 года начато обследование статистической выборки населения на паразитарные заболевания на базе микробиологической лаборатории Ошмянского районного центра гигиены и эпидемиологии. Подлежит обследованию 800 человек в возрастных группах: 0-2 года, 3-6 лет, 7-10лет, 11-14 лет, 15-17лет и старше 18 лет.
Обследование проводится во всех дошкольных организациях, школах, колледже в соответствии с планом-графиком. Обследование проводится методом копроовоскопии. Медработники учреждений образования проводят информационно- разъяснительную работу с родителями детей, подлежащих обследованию на паразитарные заболевания, о дате обследования, правилах сбора и доставки биоматериала. При обнаружении возбудителя работники Ошмянского ЦГЭ информируют медработников организации здравоохранения о выявлении возбудителей паразитарных заболеваний. Ошмянской ЦРБ организовывается лечение, контрольное обследование инвазированного лица, обследование контактных (или профилактическое лечение). Контрольное обследование проводится также на базе микробиологической лаборатории Ошмянского районного ЦГЭ.
21.01.2020
Demo Content
 ТОКСОКАРОЗ - гельминтное заболевание, вызываемое несвойственным человеку паразитом - токсокарой, очень схожей с аскаридой человеческой Известны два вида токсокар: Tocsocara canis - гельминт, поражающий представителей семейства псовых (собак, волков, лисиц, песцов), Тохосаrа mystax (cati) - гельминт семейства кошачьих.
ТОКСОКАРОЗ - гельминтное заболевание, вызываемое несвойственным человеку паразитом - токсокарой, очень схожей с аскаридой человеческой Известны два вида токсокар: Tocsocara canis - гельминт, поражающий представителей семейства псовых (собак, волков, лисиц, песцов), Тохосаrа mystax (cati) - гельминт семейства кошачьих.
Тем не менее, токсокарозом, вызываемым Tocsocara canis, заражаются и люди. Попадание личинок токсокар в организм человека - это «ошибка адресом», для паразита это гибель.
Источником инвазии для людей являются собаки, выделяющие яйца токсокар с фекалиями, а также загрязненная яйцами шерсть животного. Инвазированные токсокарозом люди не являются источником заражения, так как человек для токсокары - несвойственный хозяин, и возбудители в организме человека не достигают половозрелого состояния.
Пути заражения токсокарозом:
Для людей основными предпосылками передачи возбудителя токсокароза является загрязненность почвы яйцами токсокар и контакт с ней. Другими факторами передачи могут быть:
- шерсть животных,
- загрязненные продукты питания,
- зараженная вода,
- немытые руки.
Сезон заражения людей токсокарозом продолжается в течение всего года, однако максимальное число заражений приходится на летне-осенний период, когда число яиц в почве и контакт с нею максимальны, а температура и влажность почвы благоприятны для их развития.
Группы риска в отношении заражения токсокарозом:
- дети 3-5 лет, интенсивно контактирующие с почвой, песком;
- ветеринары и работники питомников для собак;
- продавцы овощных магазинов;
- владельцы приусадебных участков, огородов;
- лица, занимающиеся охотой с собаками.
Заражение человека происходит при попадании инвазионных яиц токсокар в кишечник. В проксимальном отделе тонкого кишечника из яиц выходят личинки, которые через слизистую оболочку проникают в кровоток, затем заносятся в печень и правую половину сердца. Попав в легочную артерию, личинки продолжают миграцию и переходят из капилляров в легочную вену, достигают левой половины сердца и затем разносятся кровью по разным органам и тканям. Мигрируя, они достигают места, где диаметр сосуда не пропускает их, и здесь личинки покидают кровяное русло, оседая в печени, легких, сердце, почках, поджелудочной железе, головном мозге, глазах и других органах, и тканях. Они сохраняют жизнеспособность в течение длительного времени (месяцы, годы).
Симптомы токсокароза:
Токсокароз характеризуется тяжелым, длительным и рецидивирующим течением (от нескольких месяцев до нескольких лет), что связано с периодическим возобновлением миграции личинок токсокар. Клинические проявления токсокароза зависят от интенсивности заражения, распространения личинок в тех или иных органах, степени иммунного ответа хозяина.
В зависимости от преобладающих симптомов выделяют кожную, висцеральную, неврологическую и глазную формы:
Кожная форма токсокароза проявляется разного рода аллергическими реакциями на коже виде покраснения и зуда, крапивницы, отека, вплоть до экземы, особенно по ходу миграции личинок.
Висцеральный токсокароз развивается вследствие заражения большим числом личинок. Висцеральным токсокарозом болеют чаще дети, чем взрослые. Основными симптомами является рецидивирующая лихорадка, легочный синдром (сухой кашель, частые приступы ночного кашля, тяжелая одышка с астматическим дыханием и цианозом), увеличение размеров печени, абдоминальный синдром (боли и вздутие живота, тошнота, иногда рвота, диарея), лимфаденопатия, в крови – эозинофилия, гипергаммаглобулинемия.
Проведенное в Нью-Йорке обследование детей показало, что инвазированные токсокарами дети имели существенные отклонения от здоровых детей по результатам многих нейропсихологических тестов, по моторной и познавательной функции. Это позволило выделить неврологическую форму токсокароза. При миграции личинок токсокар в головной мозг выявляются признаки поражения центральной нервной системы в виде различных неврологических нарушений, проявляющихся в изменении поведения: гиперактивность, затруднение при чтении, нарушение внимания.
Глазной токсокароз связывают с заражением человека минимальным количеством личинок. Течение болезни – от нескольких месяцев до нескольких лет. Клинически заболевание проявляется в виде косоглазия, снижение зрения, абсцесса в стекловидном теле, неврита зрительного нерва, кератина. Практически всегда токсокарозом поражается только один глаз.
Одной из наиболее серьезных проблем, связанных с токсокарозом, является его взаимосвязь с бронхиальной астмой. Имеются клинические наблюдения, свидетельствующие об улучшении течения бронхиальной астмы или выздоровления после ликвидации токсокарозной инвазии.
Последствия паразитирования токсокароза в организме: мигрируя в организме человека, личинки токсокары травмируют ткани, оставляя геморрагии, некрозы, воспалительные изменения. Паразит гибнет, успев нанести человеку вред.
Диагностика заболевания:
Диагноз токсокароза основывается на совокупности данных клинической картины и данных эпидемиологического анамнеза (опроса о контакте с почвой, собаками, кошками, др.) и результатах лабораторных исследований. Проводят исследования крови заболевшего на наличие антител токсокар.
Лечение заболевания:
Лечение проводят, как правило, амбулаторное или в дневном стационаре специальными противопаразитарными препаратами под наблюдением врача в течение недели. Прогноз чаще всего благоприятный. Лечение глазной формы токсокароза также проводится медикаментозными препаратами, но более длительно – до 3-х недель, иногда приходится прибегать к хирургическим методам.
ПРОФИЛАКТИКА токсокароза включает соблюдение личной гигиены, обучение детей санитарным навыкам:
- мытье рук после контакта с почвой или с животными;
- тщательное мытье зелени, овощей и других пищевых продуктов, которые могут содержать частички почвы;
- защита детских игровых площадок, парков от посещения животных.
- Важным профилактическим мероприятием является своевременное обследование и дегельминтизация собак. Наиболее эффективно лечение щенков в возрасте 4-5 недель, а также беременных сук. Для лечения собак используют противонематодозные препараты. Необходимо ограничение численности безнадзорных собак, оборудование специальных площадок для выгула собак.
26.11.2019
Начиная с 2015 года по инициативе Всемирной организации здравоохранения (ВОЗ) в ноябре проводится Всемирная неделя правильного использования антибиотиков (World Antibiotic Awareness Week).
В текущем году Всемирная неделя правильного использования антибиотиков в Европейском регионе ВОЗ в очередной раз посвящена реализации подхода «единое здравоохранение», в основе которого лежит неразрывная связь между охраной здоровья людей и охраной здоровья животных. Неправильное использование противомикробных препаратов для лечения как людей, так и животных ускоряет распространение устойчивости к этому виду лекарственных средств, что в перспективе может привести к серьезным последствиям для здоровья населения.
Цель данной недели – повысить осведомленность людей о проблеме устойчивости к антибактериальным лекарственным средствам и побудить широкую общественность, специалистов различных сфер (здравоохранения, сельского хозяйства и продовольствия, природных ресурсов и охраны окружающей среды) и лиц, принимающих политические решения, применять передовые подходы, позволяющие не допустить ее дальнейшего развития и распространения.
Основные факты об устойчивости
к антибактериальным лекарственным средствам
- Устойчивость к антибиотикам – одна из наиболее серьезных угроз для здоровья человечества, продовольственной безопасности и развития.
- Устойчивость к антибиотикам может затронуть любого человека, в любом возрасте и в любой стране.
- Устойчивость к антибиотикам – естественное явление, однако неправильное использование антибиотиков людьми и их неправильное введение животным ускоряет этот процесс.
- Все больше инфекционных заболеваний (например, пневмонию, туберкулез, сальмонеллез) становится труднее лечить из-за снижения эффективности антибиотиков.
- Следствием устойчивости к антибиотикам являются более продолжительные сроки госпитализации, рост медицинских расходов и смертности.
В настоящее время по причине антимикробной устойчивости погибают порядка 700 тысяч человек в год. По мнению экспертов, если ситуация с применением антибиотиков не изменится, то к 2050 году антимикробная резистентность станет причиной 10 миллионов смертей ежегодно и превысит смертность от онкологических заболеваний.
Что каждый может сделать для предотвращения распространения устойчивости к антибиотикам?
- принимать антибактериальные лекарственные средства только по назначению медицинского работника
- всегда соблюдать рекомендации медработника при использовании антибактериальных лекарственных средств
- никогда не давать свои антибактериальные лекарственные средства другим лицам, не использовать оставшиеся антибиотики
- предупреждать заражение инфекционными заболеваниями путем своевременной вакцинации, соблюдения правил личной гигиены, исключения тесного контакта с заболевшими.
Больше информации здесь: http://www.euro.who.int/ru/media-centre/events/events/2019/11/world-antibiotic-awareness-week-2019
22.11.2019

В современном мире человеку приходится сталкиваться с большим количеством инфекционных заболеваний различной этиологии. К сожалению, многие болезни, считавшиеся раньше редкими, сейчас уже не в диковинку. Одним из таких недугов является листериоз. Хоть заражение им происходит не так часто, проблем он вызывает много. Каждый человек без исключения может столкнуться с этой инфекцией, поэтому очень важно знать, как это заболевание передаётся, проявляется и лечится, и каким образом можно защитить себя.
Листериоз относится к классу острых инфекционных заболеваний разряда наиболее опасных бактериальных сапронозов (зоонозов). Ранее его относили к группе инфекций, поражающих животных. Но в середине прошлого века выяснили, что им может заболеть и человек. Болезнь характеризуется большим количеством источников возбудителя, факторов и путей передачи, многообразием симптомов, поражением лимфатических узлов, центральной нервной системы и высокой степенью летальности.
В июле-сентябре 2019 года была зарегистрирована вспышка листериоза в Испании.
О вспышке листериоза в Испании:
По сообщению Министерства здравоохранения Испании за период с 7 июля по 13 сентября 2019 года зарегистрировано 222 подтвержденных случая листериоза в пяти автономных сообществах Испании: Андалусия (214), Арагон (4), Эстремадура (2), Кастилия-и- Леон (1) и Мадрид (1). 57% заболевших составляют женщины, возраст 24% пациентов составляет 65 лет и старше. Среди больных листериозом пожилых пациентов зарегистрировано три случая смерти.
Эпидемиологическое расследование, проводимое местными органами здравоохранения, показало, что причиной вспышки явились мясные продукты с торговым названием «La Mecha», производимые в г. Севилья фирмой «Magrudis». Было установлено, что данная продукция распространялась только на территории Испании, по большей части в пределах автономного сообщества Андалусия, продукция была изъята из торговой сети. По оценкам специалистов, возбудитель листериоза мог попасть в мясную продукцию иных местных производителей. Несмотря на изъятие вызвавшей вспышку продукции, не исключено возникновение новых случаев заболевания с учетом длительности инкубационного периода листериоза (до 70 суток), срока годности данной продукции (три месяца) и популярности данной марки мясных изделий, которая предлагается многими ресторанами. Кроме того, ввиду большого числа туристов, посещающих Испанию и, в частности Андалусию, данную продукцию во время ее нахождения в продаже могли употреблять лица, приехавшие из-за рубежа.
23 августа 2019 г. Франция через Систему раннего оповещения и реагирования Европейской комиссии распространила уведомление о заболевании иностранного гражданина, который ранее посещал Андалусию и употреблял вызвавший вспышку продукт.
Листериоз в последние годы является актуальной инфекцией для стран Европейского региона с тенденцией к росту. В Республике Беларусь заболеваемость листериозом в течение последних лет регистрируется в виде единичных случаев.
Просим граждан обратить внимание на информацию о неблагополучии по листериозу в Испании и учитывать еѐ при планировании поездок.
ВОЗ не рекомендует вводить какие-либо ограничения на поездки и торговлю в связи с данной вспышкой.
Справочно: Листериоз – инфекционное заболевание человека и животных, вызываемое микроорганизмами рода Listeria, характеризуется разнообразием клинических проявлений, высокой 2 летальностью у новорожденных и лиц с иммунодефицитом. Иногда отмечается бессимптомное течение болезни. Основным резервуаром возбудителя в природе являются многие виды синантропных и диких грызунов. Листериоз поражает домашних и сельскохозяйственных животных (свиней, мелкий и крупный рогатый скот, лошадей, кроликов, реже кошек и собак), а также домашнюю и декоративную птицу, листерии обнаруживаются также в рыбе и морепродуктах (креветки). Листерии длительно сохраняются на объектах среды обитания человека (в почве, воде), а также в патологическом материале от павших животных, кормах, в различных пищевых продуктах, в том числе упакованных в барьерные пленки, ограничивающие доступ кислорода (под вакуумом, в модифицированной газовой атмосфере). Одним из свойств возбудителя листериоза является устойчивость к низким температурам. Листерии могут выживать и размножаться в продуктах питания (мясной и молочной продукции, готовых салатах, свежих овощах и фруктах, рыбе и др.), в т.ч. с длительным сроком годности, при хранении их в холодильнике.
Заражение человека происходит в результате:
- употребления в пищу инфицированных продуктов животного происхождения (колбасы, сардельки, сосиски, паштеты и др.), молочных продуктов (мягких сыров), овощей и фруктов, рыбы (особенно соленой, копченой) и морепродуктов, употребляемых в пищу в сыром или термически недостаточно обработанном виде;
- вдыхания пыли, контаминированной возбудителем;
- контакта с больными животными (животными, являющимися носителями листерий) либо инфицированными продуктами животного происхождения;
- внутриутробной передачи возбудителя от матери к ребенку через плаценту или при контакте новорожденного с родовыми путями родильницы в процессе родов.
Инкубационный период при листериозе составляет от 3 до 70 дней.
Симптомы листериоза: клиническая картина при листериозе разнообразна от бессимптомных форм до клинически выраженных, при которых отмечаются: лихорадка, снижение аппетита, головная боль, общая слабость, отечность и покраснение век, боль в горле, увеличение лимфоузлов, сыпь, боль в животе, тошнота, рвота, диарея. Листериоз может протекать с поражением нервной системы с развитием менингита, энцефалита, менингоэнцефалита.
Листериоз у беременной женщины может протекать бессимптомно либо в стертой форме, оставаясь нераспознанным. В результате происходит внутриутробное заражение плода. На ранних сроках оно, как правило, приводит к прерыванию беременности либо грубым аномалиям развития. Листериоз у новорожденных протекает крайне тяжело, отмечается лихорадка, достигающая критических цифр, выраженная интоксикация, рвота, диарея.
Меры профилактики: Попадание возбудителя листериоза в продукты питания и готовые блюда возможно при нарушении условий их хранения, а также технологии приготовления готовых блюд. Принципы профилактики листериоза аналогичны принципам предупреждения других болезней пищевого происхождения.
К ним относятся безопасное обращение с пищевыми продуктами и соблюдение сформулированных ВОЗ пяти ключевых принципов повышения безопасности пищевых продуктов:
- Соблюдайте чистоту.
- Отделяйте сырые продукты от продуктов, подвергшихся тепловой обработке.
- Подвергайте продукты тщательной тепловой обработке.
- Храните продукты при безопасной температуре.
- Используйте безопасную воду и безопасные сырые продукты.
Эффективным способом уничтожения листерий является тепловая обработка продуктов перед употреблением.
Лицам из групп риска (беременным женщинам, пожилым людям, лицам с ослабленной иммунной системой) следует ограничить употребление продуктов домашнего приготовления, в которые могут попадать и размножаться листерии:
- молочной продукции, произведенной из непастеризованного молока, включая мягкие виды сыров;
- мясных деликатесов и готовой к употреблению мясной продукции (колбас, ветчин и др.), технология производства которых не предполагает термическую обработку;
- рыбы и морепродуктов холодного копчения.
Справочно: В целях обеспечения качества и безопасности пищевой продукции на предприятиях пищевой промышленности предусмотрен лабораторный контроль вышеуказанных продуктов, в т.ч. на листерии. Во избежание попадания возбудителя листериоза в воду, используемую для питья, и пищевые продукты необходимо создавать условия, гарантирующие недоступность для грызунов жилых и 4 подсобных помещений в личных домовладениях, а также производственных и складских помещений на предприятиях пищевой промышленности, объектах общественного питания и торговли.
06.11.2019

Согласно статистике, каждому третьему человеку знакомо, что такое педикулез. Этим медицинским термином обозначается вшивость. Возбудителем является человеческая вошь, которая в качестве кормовой базы использует исключительно гомо сапиенс. В зависимости от локализации и вида паразита различают три формы педикулеза, каждая из которых отличается своими симптомами и способами лечения.
Головной педикулез
Самая распространенная разновидность – головной педикулез. Ему подвержены все возрастные группы, но чаще всего инфестация паразитами наблюдается у детей и подростков. Виновник заболевания – головная вошь. Место ее обитания – волосяной покров на голове. В случаях сильной зараженности локализуется на бровях, усах или бороде. Лапки насекомого приспособлены только для передвижения по волосам с круглым сечением, поэтому встретить его на других участках тела невозможно. Преимущественно скопления паразитов наблюдаются в височной, затылочной области, задней части шеи.
Головная вошь характеризуется серым окрасом и небольшими размерами, которые не превышают 4 мм. Меню паразита состоит исключительно из человеческой крови. После трапезы цвет вши становится оранжевым, пурпурным, багровым. Двигательные способности ограничиваются ползанием. Ни летать, ни прыгать не способны.
Взрослые вши живут 27-30 дней. Ежедневно каждая самка откладывает 3-7 яиц, которые она прочно крепит к волосам с помощью специального вещества. При благоприятных условиях из гнид через 7-8 дней появляются личинки первого возраста, которые начинают активно питаться. После трех линек молодое поколение становится половозрелыми особями и процесс размножения повторяется вновь. Питается каждые 2-3 часа, голод переносит плохо, при температуре -30 градусов С гибнет через сутки, при +20градусов С самка перестает откладывать яйца и развитие личинок приостанавливается.
Признаки заражения головными вшами:
Головной педикулез в начальной стадии у большинства людей протекает бессимптомно. Укусы нескольких особей остаются незамеченными. Ротовой аппарат вши представлен коротким хоботком, в котором размещены 4 трубочки, соединенные попарно. Насекомое прокалывает кожу, и подобно насосу втягивает кровь.
Сам по себе укус вши не является болезненным. Но во время внедрения, паразит вводит слюну, белковый состав которой провоцирует проявление аллергических реакций. По мере накопления аллергенов появляется сильный зуд. При расчесывании нередко происходит инфицирование ранок, в которые заносятся вторичные инфекции, болезнетворные микробы. Ухудшается сон, появляется беспокойство, снижение концентрации внимания.
Нередко гнид путают с перхотью. Однако есть несколько различий, которые помогут идентифицировать яйца вшей. Хлопья перхоти могут быть разных размеров, они легко удаляются с волос, осыпаются и при надавливании на них не слышны никакие звуки. Гниды же визуально одинаковых габаритов, снять их с волос весьма проблематично, а если придавить капсулу ногтем, то слышен характерный щелчок.
Откуда берутся вши на голове?
Основная причина появления вшей – контакт с заразным человеком. Взрослое насекомое преодолевает около 25 см за одну минуту, поэтому для перемещения с одной головы на другую ему нужно не так много времени. Чаще всего появляется педикулез у детей: обмен головными уборами, расческами, заколками – наиболее распространенный путь передачи вшей у девочек; совместные игры в детском саду, на площадках с носителями педикулеза приводят к распространению паразитов среди дошкольников.
Однако, это не все способы, как возникает педикулез. Насекомые сохраняют жизнеспособность вне тела человек до 2 суток. Поэтому посещение саун, бассейнов, где не соблюдаются санитарные нормы, могут стать причиной заражения. Нельзя исключать возможность миграции вшей в местах большого скопления людей, в общественном переполненном транспорте.
Чем опасны вши?
Мало того, что сами по себе насекомые не украшают шевелюру и причиняют своим присутствием большой дискомфорт, провоцируют заболевание кожи и волос, они являются переносчиками разных недугов.
Платяная вошь крупнее головной, живет в складках белья, особенно в швах, где и откладывает яйца, приклеивая их к ворсинкам ткани. Яйца могут приклеиваться также к волосам на теле человека, кроме головы. Питается 2-3 раза в сутки, насыщается за 3-10 минут. Продолжительность жизни взрослой особи 34-46 дней. Все стадии развития, включая яйцо, чувствительны к температуре выше +37 градусов С. При -13 градусов С сохраняют жизнеспособность до 7 дней.В воде остаются живыми до 2 суток. В сутки откладывает около 10 яиц. С понижением температуры до +10градусов С могут голодать около недели.
Лобковая вошь или площица самая мелкая из вшей человека живет на волосках лобка, бровей, ресниц.Длина тела до 1,6мм. При значительной численности насекомые могут распространятся на всей нижней части туловища, особенно на животе, где в результате их кровососания надолго остаются характерные синюшные следы. Вошь малоподвижна, сосет кровь часто, с небольшими перерывами. В течение жизни самка откладывает не более 50 яиц. Продолжительность жизни самки около месяца. Вне человека может жить только 10-12 часов.
Платяные и головные вши являются переносчиками возбудителей сыпного и возвратного тифа, волынской лихорадки. Наибольшую эпидемиологическую опасность представляют платяные вши. Лобковая вошь практически не имеет эпидемиологического значения.
Организация и проведение противопедикулезных мероприятий:
Каждый случай выявленного педикулеза вносят в «Журнал учета инфекционных заболеваний» (ф.№060/у). Журнал ведется во всех ОЗ. О каждом выявленном случае педикулеза медработник информирует территориальный ЦГЭ по телефону с последующим направлением экстренного извещения (ф.№058/у). Срок наблюдения очага педикулеза – 1 месяц с проведением осмотров на педикулез 1 раз в 7 дней.
Медицинские работники обязаны осуществлять активное выявление лиц с педикулезом при оказании медицинской помощи и проведении профилактических осмотров. Особое внимание обращают на лиц, направляемых на стацлечение, в санатории, детские учреждения, проживающих в общежитиях, инвалидов.
Осмотру на педикулез подлежат: учащиеся школ – не реже 4 раз в год после каждых каникул, ежемесячно – выборочно (не менее 4-5 классов) и за 10-15 дней до окончания учебного года; дети, посещающие дошкольные учреждения, осматриваются ежедневно, учащиеся школ-интернатов – еженедельно. Дети, выезжающие в детские оздоровительные лагеря, до выезда осматриваются медработниками по месту жительства. Больные, поступившие на стацлечение, осматриваются медсестрой приемного отделения, в дальнейшем медсестрой отделения не реже 1 раза в 7 дней.
04.11.2019
Трихинеллез − это паразитарная болезнь, которая вызывается паразитированием в мышечной ткани плотоядных животных и человека невидимых невооруженным глазом личинок гельминта − трихинеллы.
Заражение людей происходит при употреблении в пищу зараженного мяса диких кабанов или домашних свиней; те же, в свою очередь, заражаются поедая мышей, крыс, трупы плотоядных животных или отходы охотничьего промысла.
Личинки трихинелл весьма устойчивы к высокой температуре и освободиться от них при обычной термической обработке мясопродуктов практически не возможно.
Заболевание развивается в среднем через 2-4 недели, в отдельных случаях - через несколько дней после употребления в пищу зараженных мясопродуктов. Появляются высокая температура (до 390С и выше), мышечные боли (чаще в икроножной области), отеки век и лица. В части случаев присоединяются кожные высыпания и кишечные расстройства. Степень тяжести варьирует от легких и стертых форм, до тяжелых осложненных, иногда со смертельным исходом.
Чтобы избежать заражения трихинеллезом следует соблюдать следующие правила:
- в обязательном порядке проводить послеубойную ветеринарную экспертизу туш диких кабанов и свиней из частного сектора. Не употреблять в пищу и не распространять среди родственников и знакомых мясо и мясопродукты до получения результатов трихинеллоскопического исследования. Предъявление в диагностических ветеринарных лабораториях каких-либо документов о правах собственности на тушу или охотничьих лицензий на отстрел животных не требуется. При положительной трихинеллоскопической экспертизе исследованных проб мяса вся туша подлежит возврату арендатору охотничьих угодий (охотпользователю) или утилизируется под контролем специалистов государственного ветеринарного надзора;
- не приобретать мясопродукты у неизвестных лиц вне установленных мест торговли;
- защищать помещения для содержания скота от проникновения грызунов, проводить дератизацию (уничтожение крыс, мышей) в жилых и приусадебных постройках;
- отходы охотничьего промысла или домашнего убоя добавлять в рацион домашних свиней только после предварительного ветеринарного исследования.
Соблюдение перечисленных правил обеспечит надежную защиту от трихинеллеза!
30.10.2019
Сальмонеллез – острое инфекционное заболевание, характеризующееся разнообразными клиническими проявлениями от бессимптомного носительства возбудителя (сальмонеллы) до тяжелейших форм (интоксикация, лихорадка) и преимущественным поражением желудочно-кишечного тракта. Случаи заболеваний сальмонеллезами регистрируются круглый год и особенно, рост заболеваемости среди населения наблюдается в летне-осенний период.
Возбудитель инфекции – сальмонелла – является нормальным обитателем кишечника домашних животных: коров, телят, свиней, овец, коз, собак, кошек, грызунов и так далее, частота носительства возбудителя среди которых составляет от 5 до 50 %, здоровыми носителями сальмонеллы могут являться куры и особенно водоплавающая птица (до 50%). Также источником являются люди больные сальмонеллезом или здоровые бактерионосители.
Возбудители устойчивы во внешней среде. Они хорошо переносят высокие температуры, большие концентрации соли и кислоты, копчение. На поверхности различных предметов и в пыли помещений могут выживать несколько месяцев полностью, сохраняя способность к заражению человека. В воде сохраняются до 120 дней, в мясе и колбасных изделиях от 2 до 4-х месяцев, в замороженном мясе до года, в молоке до 10 дней (в холодильнике до 20 дней), в сливочном масле до 4-х месяцев, в сырах до 1 года, в яичном порошке от 3-х до 9 месяцев, в почве до 18 месяцев. В толще колбасного батона сальмонелла выдерживает температуру кипения в течение 15-20 минут. Погибают при температуре 60-70 градусов в течение часа. А при термической обработке (кипячение) куска мяса массой 500 граммов – только через 2-3 часа. При комнатной температуре сальмонеллы быстро размножаются в пище не изменяя ее внешнего вида. При неправильном хранении мясных продуктов (вне холодильника, по соседству с другими скоропортящимися продуктами) сальмонеллы находят благоприятную среду для своего размножения, накапливая многочисленное потомство и микробные яды – токсины. Но даже после размножения и накопления сальмонелл в продукте заболевание можно предупредить, если подвергнуть его немедленной термической обработке. Практика показывает, что в домашних условиях почти каждый случай сальмонеллеза является результатом нарушения технологии и гигиены приготовления пищи.
Сальмонеллезами могут болеть взрослые и дети любого возраста, но наиболее часто заболевают дети первых двух лет жизни. У детей раннего возраста основным источником инфекции являются больные взрослые (с клиническими проявлениями или бессимптомные бактерионосители). Клинические проявления сальмонеллеза у детей раннего возраста бывают более тяжелыми и длительными, сопровождающиеся интоксикацией и более глубоким поражением желудочно-кишечного тракта, нередко перерастают в сепсис (заражение крови). Острое заболевание сальмонеллезом у маленьких детей зачастую переходит в длительное бактерионосительство.
Все взрослые члены семьи, ухаживающие за маленьким ребенком (а не только мать), должны соблюдать личную гигиену. Надо следить за качеством соблюдения личной гигиены старших братьев и сестер малыша. У детей, находящихся только на грудном вскармливании, заражение происходит через руки матерей и других лиц, ухаживающих за ними. Микробы могут с предметов на столе (после разделки сырого мяса) по контакту распространятся на любые другие предметы обихода кухни, а затем и квартиры. При этом они концентрируются на тех предметах, которых чаще касаются руки людей: выключатели света, ручки дверей, вентили водопроводных кранов, сливные ручки туалетов, детские предметы, в том числе кроватки, игрушки. На них следует обращать особое внимание при проведении текущей уборки. Так как сальмонеллы способны сохраняться в комнатной пыли, соски, упавшие на пол, необходимо заменять на новые чистые, а не просто ополаскивать или тем более облизывать.
С момента заражения до начала развития симптомов может пройти от 2-6 часов до 2-3 дней. Болезнь начинается остро. Температура тела повышается до 39°С и выше, появляются тошнота, повторная рвота, которая иногда становится неукротимой, возникают боли в подложечной области, головная боль. Затем к этим признакам болезни присоединяется понос. Стул частый, водянистый, бывает с примесью слизи, редко – крови. Возможны судороги. От больных людей сальмонеллы выделяются в течение 1-3 недель, от носителей-реконвалесцентов – в течение 1-2 месяцев. В отдельных случаях у людей, перенесших сальмонеллезы, формируется хроническое бактерионосительство и возбудители выделяются более одного года.
Какие же меры необходимо предпринять, чтобы избежать заболевания сальмонеллезом, они довольно простые и всем известны:
- Не покупайте яйцо и куру в местах несанкционированной торговли.
- При покупке яйца необходимо обращать внимание на дату сортировки яиц, которая указывается на самом яйце и на потребительской таре. Срок годности яиц с даты сортировки 25 дней.
- В магазине и на рынке обратите внимание на товарное соседство сырых и готовых продуктов. Продажа сырых и готовых продуктов должна производиться в разных отделах разными продавцами.
- Создайте условия для раздельного хранения сырой от готовой продукции (колбаса, масло и т. п.). Для этого нужно использовать кастрюли, целлофановые пакеты, которые помогут изолировать продукты друг от друга. Не допускайте соприкосновения сырых и готовых изделий. Мясо, птицу в домашнем холодильнике желательно хранить на отдельной полке.
- Яйцо нужно хранить обязательно в холодильнике в специальных ячейках. Ячейки для хранения яиц нужно мыть как можно чаще. Если на скорлупе сальмонеллы не было, а ячейка холодильника загрязнена, будьте уверены, сальмонелла в вашу яичницу обязательно попадет.
- Перед приготовлением яйцо необходимо тщательно вымыть с мылом под проточной водой. Варить яйцо нужно не меньше 15-20 минут с момента закипания. Жарить яйцо желательно под крышкой также 15 минут. Любители глазуньи рискуют всегда. А от употребления сырых яиц лучше вообще воздержаться.
- Птицу необходимо также тщательно проваривать не менее 40 минут после закипания; жареная птица считается готовой, если при полном прокалывании куска выделяется светлый, без примесей сок.
- Необходимо обеспечить длительную термическую обработку мясных блюд. Варить и тушить мясо следует мелко нарезанным и не менее двух часов. Нельзя пробовать мясной фарш.
- При разделке сырого мяса, птицы в домашних условиях должна использоваться отдельная доска и нож. Эти доски ни в коем случае не должны использоваться для резки готовых продуктов: хлеба, овощей, сыра и т.п.
- Скоропортящиеся пищевые продукты (молочные, мясные, майонез, яйца) необходимо хранить в холодильнике при температуре +2°С - +6°С.
- Овощи и фрукты тщательно мойте проточной водой и ошпаривайте кипятком, зелень промывается проточной водой и дополнительно охлажденной кипяченой водой.
- Следить за чистотой своих рук и рук детей: всегда мойте руки перед едой и после посещения санузла с мылом! Последовательность мытья рук (двухкратное намыливание):
- нанести мыло или мыльный раствор на ладони, тщательно оттирая ладони и тыльную часть руки, при этом обращать внимание на неровности кожи и пространства под ногтями;
- смыть водой мыльную пену с рук, намылить вторично, протереть руки и вновь смыть водой.
Если так произошло, что, Вам, не удалось избежать заболевания, то при появлении первых признаков заболевания (повышение температуры, расстройство кишечника, рвота, боль в животе) обязательно обратитесь к врачу в поликлинику по месту жительства или в инфекционную больницу. Не занимайтесь самолечением! Самолечение сальмонеллеза антибиотиками в домашних условиях недопустимо! Детям с признаками заболевания нельзя посещать организованные коллективы, чтобы не подвергнуть заражению других детей.
Соблюдение этих простых правил поможет сохранить, Вам, здоровье. Помните, что болезнь легче предупредить, чем лечить.
24.10.2019
В ряде стран мира продолжает сохраняться сложная эпидемиологическая ситуация по инфекционным заболеваниям, в том числе инфекциям, представляющим чрезвычайную ситуацию в области общественного здравоохранения, имеющую международное значение.
Ежегодное увеличение пассажирских авиаперевозок, в том числе увеличение миграционных потоков населения приводит к росту заболеваемости завозными тропическими инфекциями во всем мире.
По данным ВОЗ, в мире появляются новые виды инфекционных заболеваний. Ситуацию усугубляет миграция на север комаров рода Aedesalbopictus и Aedesaegypti, которые начали распространяться в Южной Европе и субтропической зоне Краснодарского края, других южных регионах Российской Федерации, а также клещей рода Нyalomma (переносчики и резервуары Конго-Крымской геморрагической лихорадки).
В целях профилактики инфекционных и паразитарных заболеваний напоминаем о необходимости соблюдения мер предосторожности во время посещения зарубежных стран (особенно стран с тропическим климатом):
- Применение эффективных репеллентов в целях уменьшения риска укусов комаров и других кровососущих насекомых, использование оконных противомоскитных сеток в помещениях, а также одежды, максимально закрывающей открытые участки тела, и др.
- Соблюдение определенных правил при организации своего пребывания за рубежом, в том числе питания, питьевого режима, купания в водоемах:
2.1. употребление для питьевых целей, охлаждения различных напитков с помощью льда, мытья овощей и фруктов, бытовых целей кипяченой или бутилированной воды;
2.2. исключение из употребления сырых и недостаточно термически обработанных морепродуктов и рыбы;
2.3. использование для купания водоемов, разрешенных для организованного отдыха;
2.4. соблюдение правил личной гигиены, в т.ч. гигиены рук.
- Исключение любого контакта с дикими грызунами, животными, птицами.
- Соблюдение гигиены жилища (проветривание, влажная уборка помещений).
- Проведение профилактической прививки против кори при планировании поездки в страны с высокой заболеваемостью корью, если отсутствуют сведения о прививке или перенесенном ранее заболевании.
- Обязательное обращение к врачу в случае ухудшения состояния здоровья по возвращении из зарубежной поездке.
Приложение: перечень стран, неблагополучных по инфекционным заболеваниям, которые могут представлять чрезвычайную ситуацию в области общественного здравоохранения, имеющую международное значение; список стран, в которых регистрировались случаи инфекционных заболеваний; список стран, сертифицированных как свободные от малярии (источник: Республиканский центр гигиены, эпидемиологии и общественного здоровья).
Регион ВОЗ /Страна / территория Страны, сертифицированные как свободные от малярии/год
Африка Алжир 2019
Лесото 2012
Маврикий 1973
Реюньон (Франция) 1979
Сейшелы 2012
Восточное Средиземноморье Бахрейн 2012
Иордания 2012
Кувейт 1963
Ливан 2012
Ливия 2012
Марокко 2010
Катар 2012
Тунис 2012
Объединенные Арабские Эмираты 2007
Европа Албания 2012
Андорра 2012
Армения 2011
Австрия 1963
Беларусь 2012
Бельгия 1963
Босния и Герцеговина 1973
Болгария 1965
Хорватия 1973
Кипр 1967
Чехия 1963
Дания 1963
Эстония 2012
Финляндия 1963
Франция (Метрополия) 2012
Германия 1964
Греция 2012
Венгрия 1964
Исландия 1963
Ирландия 1963
Израиль 2012
Италия 1970
Казахстан 2012
Кыргызстан 2016
Латвия 2012
Литва 2012
Люксембург 2012
Мальта 1963
Монако 1963
Черногория 1973
Нидерланды 1970
Норвегия 1963
Польша 1967
Португалия 1973
Республика Молдова 2012
Румыния 1967
Российская Федерация 2012
Сан-Марино 1963
Сербия 1973
Словакия 1963
Словения 1973
Испания 1964
Швеция 1963
Швейцария 1963
Бывшая югославская Республика Македония 1973
Туркменистан 2010
Украина 2012
Соединенное Королевство Великобритании и Северной Ирландии, 1963
Узбекистан 2018
Северная и Южная Америка Антигуа и Барбуда 2012
Аргентина 2019
Багамские о-ва 2012
Барбадос 1968
Канада 1965
Чили 1968
Куба 1973
Доминика 1966
Гренада 1962
Ямайка 1966
Парагвай 2018
Сент-Китс и Невис 2012
Сент-Люсия 1962
Сент-Винсент и Гренадины 2012
Тринидад и Тобаго 1965
Соединенные Штаты Америки 1970
Уругвай 2012
Юго-Восточная Азия Мальдивские о-ва 2015
Шри-Ланка 2016
Западная часть Тихого океана Австралия 1981
Бруней-Даруссалам 1987
Острова Кука 1963
Фиджи 1963
Япония 2012
Кирибати 2012
Маршалловы Острова 1963
Микронезия (Федеративные Штаты) 1963
Монголия 1963
Науру 1963
Новая Зеландия 1963
Ниуэ 1963
Пaлaу 1963
Самоа 1963
Сингапур 1982
Тонга 1963
Тувалу 2012
Примечание:
УЗБЕКИСТАН
Начиная с 2011 г. местных случаев передачи возбудителя малярии не зарегистрировано. Ограниченный риск передачи малярии, вызываемой исключительно P. vivax, может иметь место с июня по октябрь включительно в ряде сельских районов, расположенных в южной и восточной частях страны, граничащих с Афганистаном, Кыргызстаном и Таджикистаном.
АЗЕРБАЙДЖАН
Начиная с 2013 г. местных случаев передачи возбудителя малярии не зарегистрировано. Риск передачи возбудителя малярии (только P. vivax) существует в период с июня по октябрь включительно в низменной местности, в основном между реками Кура и Аракс. Случаи передачи малярии в г. Баку отсутствуют.
ТАДЖИКИСТАН
Местные случаи малярии, вызываемой P. falciparum, не регистрировалось с 2009 г., случаи, вызываемые P. vivax, – с 2015 г. Ранее риск малярии, вызываемой преимущественно P. vivax, существовал (в период с июня по октябрь), в основном, в южных районах (Хатлонская область), а также в некоторых центральных (Душанбе), западных (Горно-Бадахшанская автономная область) и северных (Ленинабадская область) районах.
ГРУЗИЯ
Начиная с 2010 г. местных случаев передачи возбудителя малярии не зарегистрировано. Ограниченный риск передачи возбудителя малярии (только P. vivax) может иметь место в отдельных районах с июня по октябрь включительно, в восточной части страны, граничащей с Азербайджаном.
ГРЕЦИЯ
Очень ограниченный риск передачи возбудителя малярии (только P. vivax) может иметь место в период с мая по октябрь в некоторых подверженных риску сельскохозяйственных районах.
БРУНЕЙ-ДАРУССАЛАМ
Малярия (2019 г.). Зарегистрированы случаи заболевания людей, вызываемые P. Knowlesi.
Подготовлено по материалам ВОЗ: Сертификация ликвидации малярии, 1955– 2019.
Используемые в настоящей публикации обозначения и приводимые материалы не отражают позицию относительно правового статуса какой-либо страны, территории, города или района и их органов власти или относительно делимитации границ.
Список стран, в которых регистрировались случаи инфекционных заболеваний (неблагополучные по инфекционным заболеваниям, имеются природные очаги инфекционных заболеваний)
Страна, перечень заболеваний:
Северная Америка США (отдельные регионы) (чума, лихорадка Западного Нила, лихорадка Зика, геморрагическая лихорадка Чикунгунья, корь, лихорадка денге, легионеллез, восточный лошадиный энцефалит, гепатит А)
Центральная и Южная Америка:
Аргентина (желтая лихорадка, чума, лихорадка денге, брюшной тиф, диарейные инфекции, гепатит А)
Белиз (малярия, лихорадка денге, брюшной тиф, диарейные инфекции, в т.ч. дизентерия, гепатит А)
Барбадос (лихорадка Зика, лихорадка денге0
Боливия (желтая лихорадка, чума, лихорадка денге, лихорадка Зика, малярия, диарейные инфекции, гепатит А)
Бразилия (желтая лихорадка, чума, лихорадка денге, геморрагическая лихорадка Чикунгунья, малярия, лихорадка Зика, корь, диарейные инфекции, гепатит А)
Венесуэла (желтая лихорадка, чума, лихорадка денге, малярия, лихорадка Зика, диарейные инфекции, гепатит А)
Фр. Гвиана (желтая лихорадка, малярия, лихорадка Зика, диарейные инфекции, гепатит А)
Гватемала (лихорадка денге, малярия, лихорадка Зика, корь, брюшной тиф, диарейные инфекции, в т.ч. дизентерия, гепатит А)
Гваделупа (лихорадка Зика, лихорадка денге)
Гайана (желтая лихорадка, холера, малярия, лихорадка Зика, диарейные инфекции, гепатит А)
Гондурас (лихорадка денге, малярия, лихорадка Зика, брюшной тиф, диарейные инфекции, гепатит А)
Колумбия (желтая лихорадка, лихорадка денге, малярия, лихорадка Зика, сыпной тиф (горные районы), корь, диарейные инфекции, гепатит А)
Коста-Рика (лихорадка денге, малярия, брюшной тиф, диарейные инфекции, в т.ч. дизентерия, гепатит А)
Мексика (лихорадка денге малярия, лихорадка Зика, корь, брюшной тиф, диарейные инфекции, в т.ч. дизентерия, гепатиты А, Е)
Никарагуа (малярия, лихорадка денге, корь, брюшной тиф, диарейные инфекции, в т.ч. дизентерия, гепатит А)
Панама (желтая лихорадка, лихорадка денге малярия, лихорадка Зика)
Парагвай (желтая лихорадка, лихорадка денге, лихорадка Зика, корь, диарейные инфекции, гепатит А)
Пуэрто-Рико (лихорадка денге, лихорадка Зика, геморрагическая лихорадка Чикунгунья0
Перу (желтая лихорадка, чума, холера, лихорадка денге, лихорадка Зика, малярия, корь, сыпной тиф (горные районы), диарейные инфекции, гепатит А)
Сальвадор (лихорадка денге, лихорадка Зика, малярия,брюшной тиф, диарейные инфекции, в т.ч. дизентерия, гепатит А)
Сен-Мартен (лихорадка Зика, лихорадка денге)
Сент-Люсия (лихорадка денге)
Сурина (желтая лихорадка, малярия, диарейные инфекции, лихорадка денге, гепатит А)
Уругвай (лихорадка денге, брюшной тиф, диарейные инфекции, гепатит А)
Чили (корь, брюшной тиф, диарейные инфекции, гепатит А)
Эквадор (желтая лихорадка, чума, холера малярия, лихорадка Зика, лихорадка денге диарейные инфекции, гепатит А)
Карибские острова Багамские острова (лихорадка денге)
о. Доминика (желтая лихорадка)
Доминиканская Республика (холера, лихорадка денге, малярия)
Гаити (холера, малярия, лихорадка Зика)
Куба (холера, корь, лихорадка денге)
Гренада (лихорадка денге)
о. Мартиника (лихорадка Зика, лихорадка денге)
Мальдивы (лихорадка Зика, лихорадка денге)
о-ва Тринидад и Тобаго (желтая лихорадка, лихорадка денге)
Сент-Винсент и Гренадины (лихорадка денге)
Ямайка (лихорадка денге)
Виргинские острова (Британские) (лихорадка денге)
Антигуа и Барбуда (лихорадка денге)
Аруба(лихорадка денге)
Теркс и Кайкос (лихорадка денге)
Бермудские острова (лихорадка денге)
Западная Европа :
Бельгия (корь)
Великобритания (корь)
Германия (корь)
Австрия (лихорадка Западного Нила (отдельные районы), корь)
Греция (лихорадка Западного Нила, малярия)
Испания (корь, туляремия, лихорадка денге, листериоз)
Италия (лихорадка Западного Нила, корь, лихорадка денге)
Франция (лихорадка Западного Нила, корь, лихорадка денге)
Швейцария (корь)
Швеция (туляремия)
Восточная Европа:
Албания (корь)
Босния Герцеговина (корь)
Болгария (корь, лихорадка Западного Нила)
Литва (корь)
Македония (корь)
Польша (корь, краснуха)
Венгрия (лихорадка Западного Нила, сибирская язва)
Румыния (лихорадка Западного Нила, корь)
Болгария (лихорадка Западного Нила)
Россия (лихорадка Западного Нила (в южных районах), сибирская язва (Дагестан), клещевой энцефалит (Дальний Восток, Сибирь), корь)
Сербия, Черногория (лихорадка Западного Нила, корь)
Словакия (корь)
Словения (лихорадка Западного Нила)
Украина (лихорадка Западного Нила (южные районы), корь)
Хорватия (лихорадка Западного Нила)
Чехия (корь)
Азия:
Афганистан (холера, малярия, полиомиелит, корь)
Армения (корь, сибирская язва)
Азербайджан (корь, сибирская язва, малярия)
Бахрейн (брюшной тиф, гепатит А)
Бангладеш (холера, малярия, корь, лихорадка денге, лихорадка Западного Нила)
Бутан (малярия, лихорадка денге)
Бруней (малярия, холера, диарейные инфекции, в т.ч. дизентерия, гепатиты А, Е)
Вьетнам (чума, лихорадка денге, малярия, корь, мелиоидоз, холера, диарейные инфекции, в т.ч. дизентерия, гепатиты А, Е)
Грузия (корь, лихорадка Крым-Конго, малярия)
Гонконг (птичий грипп, лихорадка денге, гепатиты А, Е, диарейные инфекции)
Индия (холера, лихорадка денге, малярия, лихорадка Крым-Конго, корь, краснуха, японский энцефалит, диарейные инфекции, гепатиты А, Е, мелиоидоз, сибирская язва)
Индонезия (холера, лихорадка денге, малярия, вакцинородственные штаммы вируса полиомиелита типа 1, корь, краснуха, диарейные инфекции, в т.ч. дизентерия, гепатиты А, Е)
Бали (лихорадка денге)
Иран (малярия, холера, корь)
Ирак (малярия, холера, лихорадка Крым-Конго, корь, брюшной тиф, гепатит А)
Израиль (лихорадка Западного Нила, корь, брюшной тиф, гепатит А)
Иордания (инфекция, вызванная коронавирусом Ближневосточного респираторного синдрома, брюшной тиф, гепатит А)
Йемен (холера, лихорадка денге, малярия, корь, брюшной тиф, гепатит А)
Камбоджа (лихорадка денге, малярия, холера, диарейные инфекции, в т.ч. дизентерия, гепатиты А, Е)
Китай (птичий грипп, малярия (юг), чума, лихорадка денге, вакцинородственные штаммы вируса полиомиелита типа 2, корь, краснуха, гепатиты А, Е, диарейные инфекции, японский энцефалит)
Кипр (брюшной тиф, гепатит А, лихорадка Западного Нила)
Казахстан (корь, чума, сибирская язва)
Катар (инфекция, вызванная коронавирусом Ближневосточного респираторного синдрома, брюшной тиф, гепатит А)
Кыргызстан (чума, корь)
Кувейт (инфекция, вызванная коронавирусом Ближневосточного респираторного синдрома, брюшной тиф, гепатит А)
Лаос (лихорадка денге, малярия, корь, холера, диарейные инфекции, в т.ч. дизентерия, гепатиты А, Е)
Ливан (корь, брюшной тиф, гепатит А)
Малайзия (малярия, лихорадка денге, корь, холера, диарейные инфекции, в т.ч. дизентерия, гепатиты А, Е)
Монголия (чума, корь, диарейные инфекции, гепатит А)
Мьянма (лихорадка денге, холера, малярия, вакцинородственные штаммы вируса полиомиелита типа 1, корь)
ОАЭ (инфекция, вызванная коронавирусом Ближневосточного респираторного синдрома, брюшной тиф, гепатит А)
Оман (инфекция, вызванная коронавирусом Ближневосточного респираторного синдрома, малярия, корь, брюшной тиф, гепатит А)
Пакистан (малярия, полиомиелит, лихорадка денге, холера, корь, брюшной тиф, инфекция, вызванная коронавирусом Ближневосточного респираторного синдрома, лихорадка Крым-Конго)
Непал (холера, малярия, корь, лихорадка денге)
Саудовская Аравия (инфекция, вызванная коронавирусом Ближневосточного респираторного синдрома, лихорадка денге, малярия, холера, корь, брюшной тиф, гепатит А)
Мекка (инфекция, вызванная коронавирусом Ближневосточного респираторного синдрома)
КНДР (Северная Корея) (малярия (в южных районах), корь, диарейные инфекции, гепатит А)
Южная Корея (малярия, корь, диарейные инфекции, гепатит А)
Сингапур (лихорадка денге, корь, холера, диарейные инфекции, в т.ч. дизентерия, гепатиты А, Е)
Сирия (холера, малярия, корь, брюшной тиф, гепатит А)
Филиппины (малярия, лихорадка денге, вакцинородственные штаммы вируса полиомиелита типа 2, корь холера, диарейные инфекции, в т.ч. дизентерия, гепатиты А, Е)
Шри-Ланка (холера, лихорадка денге)
Таджикистан (малярия, диарейные инфекции)
Таиланд (малярия, лихорадка денге, холера, диарейные инфекции, в т.ч. дизентерия, гепатиты А, Е лихорадка Зика, корь, геморрагическая лихорадка Чикунгунья)
Тимор-Лешти (малярия)
Турция (корь, брюшной тиф, гепатит А, бруцеллез)
Туркменистан (диарейные инфекции, гепатит А)
Узбекистан (корь, диарейные инфекции, малярия, гепатит А)
Япония (лихорадка денге, корь, краснуха, диарейные инфекции, гепатит А, мелиоидоз)
Африка:
Алжир (возвратная лихорадка, лихорадка Рифт-Валли, флеботомная лихорадка, лихорадка Западного Нила, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф, бруцеллез)
Ангола (желтая лихорадка, лихорадка Марбург, лихорадка денге, холера, чума, малярия, корь, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф, вакцинородственные штаммы вируса полиомиелита типа 2, сибирская язва)
Бенин (желтая лихорадка, лихорадка Ласса, холера, вакцинородственные штаммы вируса полиомиелита типа 2, менингококковая инфекция, малярия, корь, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Ботсвана (малярия, геморрагическая лихорадка Крым-Конго, чума, лихорадка Рифт-Валли, брюшной тиф, гепатит А)
Буркина-Фасо (желтая лихорадка, лихорадка Ласса, менингококковая инфекция, малярия, корь)
Бурунди (желтая лихорадка, холера, малярия, корь, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Габон (желтая лихорадка, малярия, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Гамбия (желтая лихорадка, менингококковая инфекция, малярия, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Гана (желтая лихорадка, лихорадка Ласса, вакцинородственные штаммы вируса полиомиелита типа 2, менингококковая инфекция, холера, малярия, корь, брюшной тиф, дизентерия и другие диарейные заболевания, гепатиты А, Е)
Гвинея (желтая лихорадка, лихорадка Эбола, лихорадка Ласса, менингококковая инфекция, малярия, корь, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Гвинея-Бисау (желтая лихорадка, малярия, дизентерия и др. диарейные заболевания, гепатиты А, Е, брюшной тиф
Джибути (малярия, лихорадка денге, дизентерия и др. диарейные заболевания, гепатиты А, Е, брюшной тиф)
Демократическая республика Конго (желтая лихорадка, лихорадка Эбола, чума, лихорадка Марбург, малярия, менингококковая инфекция, холера, корь, краснуха, вакцинородственные штаммы вируса полиомиелита типа 2, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Египет (малярия, возвратная лихорадка, лихорадка Рифт-Валли, флеботомная лихорадка, лихорадка Западного Нила, дизентерии и другие диарейные заболевания, гепатиты А, Е, брюшной тиф, корь Замбия холера, малярия, корь, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Зимбабве (холера, чума, малярия, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Камерун (желтая лихорадка, вакцинородственные штаммы вируса полиомиелита типа 2, менингококковая инфекция, холера, малярия, корь, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Республика Кабо-Верде (малярия, лихорадка Зика, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Коморские о-ва (малярия, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Конго (желтая лихорадка, лихорадка Эбола, лихорадка Марбург, малярия, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Кот-д Ивуар (желтая лихорадка, малярия, менингококковая инфекция, лихорадка денге, холера, корь, дизентерия и другие диарейные заболевания)
Кения (желтая лихорадка, чума, малярия, холера, корь, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф, сибирская язва)
Лесото (геморрагическая лихорадка Крым-Конго, чума, лихорадка Рифт-Валли, брюшной тиф, гепатит А)
Либерия (желтая лихорадка, лихорадка Эбола, лихорадка Ласса, холера, малярия, корь, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Ливия (возвратная лихорадка, лихорадка Рифт-Валли, флеботомная лихорадка, лихорадка Западного Нила, дизентерии и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
о. Мадагаскар (чума, малярия, корь, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Малави (холера, малярия, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Мали (желтая лихорадка, лихорадка Эбола, лихорадка Ласса, менингококковая инфекция, малярия, корь)
Мавритания (желтая лихорадка, менингококковая инфекция, малярия, корь, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
о. Маврикий (дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Марокко (малярия, возвратная лихорадка, лихорадка Рифт-Валли, флеботомная лихорадка, лихорадка Западного Нила, дизентерии и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Мозамбик (лихорадка денге, холера, чума, малярия, лихорадка Ласса, вакцинородственные штаммы вируса полиомиелита типа 2, корь, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Майотта (Малярия, лихорадка Рифт-Валли Намибия малярия, геморрагическая лихорадка Крым-Конго, чума, лихорадка Рифт-Валли, брюшной тиф, гепатит А)
Нигер (желтая лихорадка, вакцинородственные штаммы вируса полиомиелита типа 2, менингококковая инфекция, холера, малярия, корь, брюшной тиф, дизентерия и другие диарейные заболевания, гепатиты А, Е)
Нигерия (желтая лихорадка, лихорадка Эбола, лихорадка Ласса, холера, менингококковая инфекция, малярия, корь, краснуха, полиомиелит, вакцинородственные штаммы вируса полиомиелита типа 2, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф )
о. Реюньон (дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф, лихорадка денге)
Руанда (корь, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф, малярия)
Сенегал (желтая лихорадка, лихорадка Эбола, лихорадка Ласса, менингококковая инфекция, малярия, корь, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Сейшельские о-ва (дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Сьерра-Леоне (желтая лихорадка, лихорадка Эбола, лихорадка Ласса, холера, малярия, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Сомали (лихорадка денге, холера, вакцинородственные штаммы вируса полиомиелита типа 2, типа 3, малярия, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Судан (желтая лихорадка, лихорадка денге, холера, малярия, корь, гепатиты А, Е, дизентерия и другие диарейные заболевания, брюшной тиф)
Южный Судан (желтая лихорадка, малярия, менингококковая инфекция, холера, корь, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Сан-Томе и Принсипи (малярия, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Эсватини (до 2018 г. - Свазиленд) геморрагическая лихорадка Крым-Конго, чума, лихорадка Рифт-Валли, малярия, брюшной тиф, гепатит А)
Танзания (чума, холера, лихорадка денге, лихорадка Зика, малярия, корь, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Того (желтая лихорадка, лихорадка Ласса, менингококковая инфекция, холера, малярия, корь, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Тринидад и Тобаго (желтая лихорадка)
Тунис (возвратная лихорадка, лихорадка Рифт-Валли, флеботомная лихорадка, лихорадка Западного Нила, дизентерии и другие диарейные заболевания, гепатиты А, Е, брюшной тиф, корь)
Уганда (желтая лихорадка, чума, холера, лихорадка Эбола, лихорадка Марбург, лихорадка Зика, малярия, корь, краснуха, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Центральноафриканская Республика (желтая лихорадка, менингококковая инфекция, малярия, лихорадка Ласса, вакцинородственные штаммы вируса полиомиелита типа 2, корь, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф, лихорадка Рифт-Валли)
Республика Чад (желтая лихорадка, менингококковая инфекция, холера, малярия, корь, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Экваториальная Гвинея (желтая лихорадка, малярия, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Эритрея (малярия, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф)
Эфиопия (желтая лихорадка, вакцинородственные штаммы вируса полиомиелита типа 2, менингококковая инфекция, холера, малярия, дизентерия и другие диарейные заболевания, гепатиты А, Е, брюшной тиф, геморрагическая лихорадка Чикунгунья)
ЮАР (малярия, геморрагическая лихорадка Крым-Конго, чума, лихорадка Рифт-Валли, корь, брюшной тиф, гепатит А)
Австралия и Океания:
Австралия (лихорадка денге, корь)
Вануату (лихорадка денге, малярия, брюшной тиф, гепатит А)
о. Гуам (брюшной тиф, гепатит А)
о. Кука (лихорадка денге, брюшной тиф, гепатит А)
Кирибати (брюшной тиф, гепатит А)
Микронезийская Федерация (лихорадка Зика, брюшной тиф, гепатит А)
Науру, Новая Каледония (лихорадка Зика, лихорадка денге, брюшной тиф, диарейные инфекции, гепатит А)
Папуа-Новая Гвинея (лихорадка денге, малярия, брюшной тиф, гепатит А, вакцинородственные штаммы вируса полиомиелита типа 1)
Самоа (лихорадка Зика, брюшной тиф, гепатит А)
Соломоновы о-ва (лихорадка денге, малярия, лихорадка Зика, брюшной тиф, гепатит А)
о-ва Токелау, Тонгу, Тувалу (лихорадка денге, брюшной тиф, гепатит А)
о. Фиджи (менингококковая инфекция, лихорадка денге, лихорадка Зика, брюшной тиф, гепатит А)
Французская Полинезия (брюшной тиф, гепатит А, лихорадка денге)
Новая Зеландия (корь)
Маршалловы острова (лихорадка денге).
24.10.2019
Грипп – массовая и грозная инфекция, не щадящая ни взрослых, ни детей. Один «загрипповавший» человек может инфицировать при чихании 20-25 здоровых людей, оказавшихся в опасной для них близости - 2-2,5 метра. Особенно опасна эта инфекция для детей, пожилых людей и тех, кто страдает хроническими заболеваниями сосудов и сердца, бронхиальной астмой, сахарным диабетом.

Наиболее эффективной мерой борьбы с гриппом является вакцинация. С 1 октября 2019 года начата кампания вакцинации против гриппа в Ошмянском районе. Прививка против гриппа рекомендована каждому, кто заботится о своем здоровье!
Привиться против гриппа можно в прививочном кабинете райполиклиники Ошмянской центральной районной больницы, амбулаториях. Ежедневно с 8-00 до 19-00, в субботу с 8-00 до 15-00.
Для вакцинации предложена вакцина «Гриппол плюс» производства Российская Федерация.
По вопросу вакцинации обращаться к участковому врачу-педиатру или участковому врачу-терапевту.
07.10.2019
Энтеробиоз — это паразитарное заболевание, вызываемое мелкими, до 1см гельминтами (глистами) — острицами.
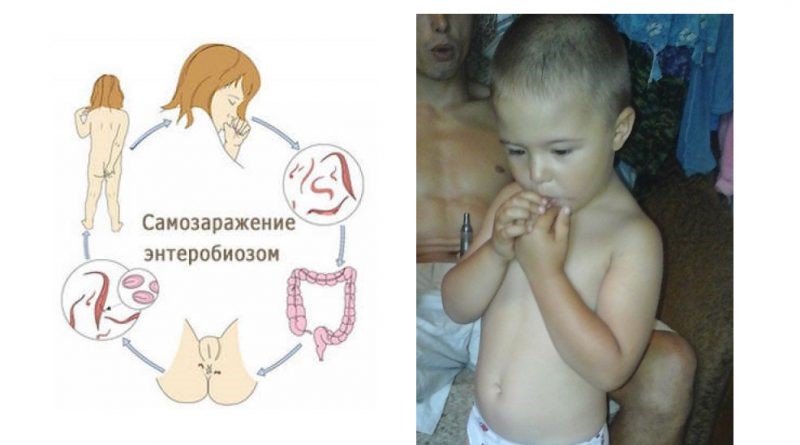
Острицы живут в тонком и толстом отделах кишечника, иногда в очень большом количестве — до нескольких сотен, и даже тысяч. Самки остриц выползают из заднего прохода (чаще во время сна человека) и откладывают вокруг него яйца, вызывая при этом сильный зуд. Каждая самка откладывает около 10 тысяч яиц. Расчёсывая зудящие места, больные загрязняют яйцами остриц пальцы своих рук, особенно много их скапливается под ногтями. Грязными или плохо вымытыми руками они заносят яйца остриц себе в рот и повторно заражаются. Кроме того, больной загрязняет нательное и постельное бельё, окружающие предметы, пищевые продукты и тем самым заражает окружающих его людей. Яйца могут сохраняться на игрушках, коврах, книгах, мебели в течение месяца. Чаще всего энтеробиозом заболевают дети, особенно младшего возраста. Высокая контагиозность энтеробиоза, лёгкость заражения при контакте с больным и устойчивость яиц остриц во внешней среде обусловливает широкое распространение этих гельминтов в детских коллективах: яслях, детских садах.
Дети становятся бледными, капризными, отстают в весе и росте, плохо спят. Характерным симптомом энтеробиоза является зуд в области заднего прохода и промежности. У школьников данное заболевание становится причиной рассеянности, ухудшения внимания и памяти, снижения успеваемости. Известны случаи эпилептиформных припадков у больных энтеробиозом, развитие аппендицита, вызванное заползанием гельминтов в просвет червеобразного отростка, воспалительные заболевания половых органов и многие другие тяжёлые расстройства, потеря трудоспособности.
Диагноз энтеробиоза устанавливают при обнаружении яиц остриц в складках кожи вокруг ануса методом соскоба. При выявлении энтеробиоза срочное лечение антигельминтными препаратами должны пройти не только больные, но и лица, находившиеся с ними в тесном контакте.
Необходимо помнить, что лечение больных энтеробиозом различными лекарственными препаратами становится совершенно бесполезным, если не выполняются элементарные правила личной гигиены. Люди, заразившиеся острицами и не соблюдающие правила личной гигиены, не избавляются от этих паразитов в течение многих лет, так как самозаражение постоянно повторяется.

Жизнь остриц в организме человека непродолжительная — всего 28-30 дней. И если больной не будет заносить повторно себе в рот яйца остриц, то через месяц он может от них освободиться даже без всякого лечения.
Чтобы избавиться от остриц необходимо в течение месяца соблюдать простые и всем доступные правила:
- ногти пальцев рук должны быть коротко острижены, необходимо следить, чтобы ребёнок не брал пальцы в рот;
- тщательно мыть руки с мылом перед едой и после каждого посещения туалета;

- спать в отдельной постели в плотно прилегающих на бёдрах и поясе трусах;
- ежедневно (утром и вечером) подмываться водой с мылом, менять или проглаживать горячим утюгом нательное и постельное бельё;
- регулярно проводить влажную уборку помещений и мебели в них. Обрабатывать горячей водой с моющими средствами дверные ручки, краны, умывальники в туалетах, горшки;
- Детские игрушки мыть в горячей воде с мылом или содой, мягкие игрушки, не поддающиеся мойке, а также ковры лучше на этот период убрать.
07.10.2019
ХАНТАВИРУС (США, NEW MEXICO)
По данным ПроМЕД от 26.05.2019 со ссылкой на информационный источник: KRQE
Министерство здравоохранения штата Нью-Мексико подтвердило 1-й случай хантавирусной инфекции в 2019 году. 50-летняя женщина из округа Маккинли была госпитализирована, сейчас выписана и находится дома.
Справочно.
Хантавирусный легочный синдром (ГЛЛС) является тяжелым респираторным заболеванием, вызванным вирусом Sin Nombre, и может быть смертельным. ГЛЛС вызывает гриппоподобные симптомы, такие как лихорадка и мышечные боли, которые могут сопровождаться ознобом, головной болью, тошнотой, рвотой, диареей, болью в животе и кашлем. ГЛЛС может передаваться путем вдыхания вируса, который может возникать, когда моча или помет, содержащий вирус от зараженных оленьих мышей, появляются в воздухе в виде аэрозоля или пыли. Вирус не может передаваться от человека к человеку. Оленьи мыши являются основными носителями хантавируса (Sin Nombre), а симптомы могут развиваться в течение 1-6 недель после воздействия мышиного помета и мочи. Чтобы предотвратить заражения вирусом, специалисты предлагают избегать контакта с мышами и другими грызунами, так как никакого лечения ГЛЛС не существует. Шансы на выздоровление улучшаются, если человек обращается за медицинской помощью как можно раньше.
По данным Министерства здравоохранения штата Нью-Мексико, за последние 10 лет в штате было зарегистрировано 37 случаев заболевания ГЛЛС, из которых в 21 случае пациенты выжили. В 2018 году в Нью-Мексико не было случаев ГЛЛС, а в 2017 году — пять.
ХАНТАВИРУС — ГЕРМАНИЯ (ЕВРОПА)
По данным ПроМЕД от 23.05.2019 со ссылкой на информационный источник: I Am Expat
Число случаев хантавирусной инфекции в Германии в этом году резко возросло. Особенно большое число заболеваний было зарегистрировано в немецком городе Штутгарт, который в настоящее время считается «эпицентром» циркуляции вируса.
Региональный совет объявил 15 мая 2019 года, что в этом году уже зарегистрировано 211 случаев хантавирусной инфекции. Нигде в мире не было такого количества заболевших за этот период, считают ведущие специалисты страны.
В Баден-Вюртемберге в этом году зарегистрировано более 200 случаев по сравнению с 13 случаями за тот же период прошлого года. Оптимальные условия размножения для рыжих полевок, одного из основных носителей вируса в Германии, явилось основной причиной повышения уровня инфицирования.
ГЕМОРРАГИЧЕСКАЯ ЛИХОРАДКА С ПОЧЕЧНЫМ СИНДРОМОМ — РОССИЯ (САРАТОВСКАЯ ОБЛАСТЬ)
По данным ПроМЕД от 26.05.2019 со ссылкой на информационный источник: samovosti.ru
В Саратовской области мышиной лихорадкой заболели более 70 человек.
По словам главного внештатного инфекциониста Министерства здравоохранения региона Кристины Рамазановой, с 1 по 23 мая в Саратовской области зарегистрировано 22 случая этого заболевания. Еще 50 случаев — в течение апреля. Всего же с признаками, аналогичными признакам геморрагической лихорадки, в регионе госпитализированы 250 человек. Пациенты находятся в среднетяжелом состоянии.
Геморрагической лихорадкой, по мнению специалистов, можно заразиться в бытовых условиях, на дачах, в лесу. Это происходит при вдыхании инфицированной пыли (при уборке; сборе хвороста, ягод, грибов; ночевке в стогах сена, шалашах, сторожках), а также при контакте с грызунами или попадании их экскрементов в ссадины и царапины. Заболевание начинается остро и похоже на ОРВИ — повышение температуры, озноб, боли в области поясницы, мышцах, слабость.
Прививки от данного заболевания не существует, поэтому необходимо соблюдать меры осторожности — обрабатывать дачи дезинфицирующими растворами, пользоваться масками, мыть руки и посуду, если к ней имели доступ грызуны.
КОНГО-КРЫМСКАЯ ГЕМОРРАГИЧЕСКАЯ ЛИХОРАДКА (ККГЛ) — НАМИБИЯ (ЮГО-ЗАПАД АФРИКИ)
По данным ПроМЕД от 24.05.2019 со ссылкой на информационный источник: Outbreak News Today
Министерство здравоохранения и социальных служб Намибии официально объявило о вспышке ККГЛ 6 мая 2019 года после сообщения о ряде случаев из разных регионов страны. По состоянию на 15 мая 2019 года из 5 регионов поступило 7 сообщений о подозрении на ККГЛ, в том числе один лабораторно подтвержденный случай из 7 проверенных образцов и один летальный (летальность 14%).
Всемирная организация здравоохранения информирует, что вспышки ККГЛ повторяются в Намибии в течение последних 2 лет, при этом сообщается о случаях из регионов Омахеке, Омусати и Харас. Последняя зарегистрированная вспышка произошла в марте 2018 года в регионе Харас, где был зарегистрирован один подтвержденный смертельный случай.
Нынешняя вспышка возникла в результате чрезвычайной ситуации в связи с засухой, которая может усилить риск передачи и географического распространения заболевания в результате перемещения скота из засушливых районов в менее засушливые.
Справочно.
ККГЛ — широко распространенное заболевание, вызываемое клещевым вирусом (Nairovirus) семейства Bunyaviridae. Вирус ККГЛ вызывает вспышки тяжелой вирусной геморрагической лихорадки с коэффициентом летальности 10-40%. Животные заражаются от укусов зараженных клещей, и вирус остается в их крови в течение примерно одной недели после заражения, позволяя циклу клещ-животное-клещ распространять циркуляцию вируса. Хотя ряд родов клещей способны заразиться вирусом ККГЛ, клещи рода hyalomma являются основным вектором.
Вирус ККГЛ передается людям либо при укусах клещей, либо при контакте с инфицированными кровью или тканями животных вовремя и сразу после убоя. Большинство случаев приходится на людей, занятых в животноводстве, таких, как сельскохозяйственные работники, работникискотобойни и ветеринары. Передача от человека к человеку возможна.
КОНГО-КРЫМСКАЯ ГЕМОРРАГИЧЕСКАЯ ЛИХОРАДКА (ККГЛ) РОССИЯ (РОСТОВСКАЯ ОБЛАСТЬ)
По данным ПроМЕД от 30.05.2019 со ссылкой на информационный источник: rostof.ru
В донском регионе зарегистрировано 11 случаев заболевания Крымской геморрагической лихорадкой, переносчиками вируса которой являются клещи. Об этом сообщается на сайте Роспотребнадзора по Ростовской области.
Зарегистрировано 11 лабораторно подтвержденных случаев заболевания Крымской геморрагической лихорадкой в Сальском (3); Пролетарском (2); Заветинском, Зимовниковском, Константиновском, Мартыновском, Цимлянском, Дубовском районах — по 1 случаю.
Всего в этом году с укусами клещей в больницы Ростовской области обратилось уже более 2,9 тыс. человек. Более 1 тыс. из них — это дети до 14 лет. Больше всего людей клещи покусали в Ростове (413), Таганроге (187), Волгодонске (161), Сальском (168), Песчанокопском (144), Неклиновском (110) районах.
Эксперты отмечают, что клещевой сезон в разгаре. На территории южных регионов России, эндемичных по Конго-Крымской геморрагической лихорадке, зарегистрировано около 20 случаев заболевания. Помимо Ростовской области, сообщения о регистрации ККГЛ приходили из Калмыкии, Волгоградской и Астраханской областей, Ставропольского края. В целом, на конец мая 2019 г. ситуация по ККГЛ лучше, чем за аналогичный период нескольких прошлых лет. О летальных исходах не сообщалось.
НЕДИАГНОСТИРУЕМАЯ ГЕМОРРАГИЧЕСКАЯ ЛИХОРАДКА — УГАНДА (АФРИКА)
По данным ПроМЕД от 26.05.2019 со ссылкой на информационный источник: Daily Monitor.
23 мая 2019 года 2 ребенка умерли от странной болезни, симптомы которой были похожи на симптомы инфекции, вызванной вирусом Эбола. Жертвами странной болезни стали 10-летняя девочка и 9-месячный мальчик. У них отмечались кровотечения изо рта и носа, симптомы похожие на инфекцию вирусом Эбола.
Еще в конце апреля 2019 года Министерство здравоохранения выделило Кагадинскому району на мероприятия по обеспечению готовности к Эболе 39 тыс. долларов. Эти мероприятия включают координацию действий по обеспечению готовности, усиление надзора, наращивание потенциала в области отслеживания контактов, лабораторную диагностику, профилактику инфекций и контроль, клиническое лечение пациентов, включая психосоциальную помощь. К числу других мероприятий относятся безопасные и достойные захоронения, более активное информирование о рисках и вовлечение общин, а также трансграничное наблюдение.
ЛИХОРАДКА ЭБОЛА (ДЕМОКРАТИЧЕСКАЯ РЕСПУБЛИКА КОНГО)
Приводятся данные по эпидситуации с начала вспышки лихорадки Эбола (с 2018 года и по состоянию на 23 мая 2019 года). Вспышка продолжается. В общей сложности в регионе с начала вспышки зарегистрировано 1888 случаев лихорадки, из них 1800 подтверждены лабораторно и 88 подозреваемых. Всего за этот период от Эбола погибло 1254 человек (1166 из подтвержденных и 88 из подозреваемых). Выписано 492 пациентов. Провакцинировано 123 526 человек. Под наблюдением находится 60 311 811 человек. От лихорадки пострадало 105 медицинских работников, включая 35 с летальным исходом.
ЛИХОРАДКА ДОЛИНЫ РИФТ (МАЙОТТА -ОСТРОВ СЕВЕРНЕЕ МАДАГАСКАРА)
По данным ПроМЕД от 28.05.2019 со ссылкой на информационный источник: Le Journal de Mayotte
Чтобы ограничить распространение случаев заболевания лихорадкой долины Рифт (ЛДР), префектура Майотта в сотрудничестве с Французским региональным агентством здравоохранения (ФРАЗ — представительство администрации Министерства здравоохранения Франции в Индийском океане) и Управлением продовольствия, сельского хозяйства и лесного хозяйства Майотты (DAAF) напоминает всем о важности профилактических мер для защиты от болезни.
Настоятельно рекомендуется следовать рекомендациям, чтобы обезопасить себя от заболевания.
Эпидемиологическая ситуация с начала вспышки (конец ноября 2018 г.) по состоянию на 24 мая 2019:
- образцы, взятые ветеринарами от больных животных или во время абортов, выявили 121 случай заболевания животных (в том числе 97 крупного рогатого скота и 24 мелких жвачных);
- лаборатория сообщила о 134 случаях ЛДР у людей при мониторинге ситуации сотрудниками ФРАЗ Майотты.
Хотя подавляющее большинство человеческих случаев ЛДР не вызывает опасений, отмечено 2 серьезные формы течения заболевания.
СИБИРСКАЯ ЯЗВА — ГВИНЕЯ (АФРИКА)
По данным ПроМЕД от 28.05.2019 со ссылкой на информационный источник: Бюллетень ВОЗ
9 мая 2019 года Управление здравоохранения префектуры Кубия, Гвинея было проинформировано о поступлении 4 подозреваемых случаев сибирской язвы (СЯ) в больницу префектуры, расположенную в регионе Лабе в северной части страны.
Трое из них— пациенты, поступившие в больницу с поражениями кожи, типичными для кожной инфекции сибирской язвы (черные корочки на лице, руках, голове или шее с отеками вокруг пораженных частей). 4-й случай -2-летний мальчик, сын одного из 3-х пациентов, был госпитализирован с лихорадкой и болями в теле.
По сообщениям, у 4 подозреваемых симптомы развились через 5-12 дней после употребления мяса больной козы, которая была забита 8 апреля 2019. Образцы крови и мазков с пораженной кожи были взяты у 4 пациентов и протестированы в Национальном институте общественного здравоохранения Конакри. Один из 4 предполагаемых случаев подтвержден методом обратной транскрипции-полимеразной цепной реакции (ОТ-ПЦР). Ретроспективное исследование установило, что первым случаем СЯ был 13-летний мальчик из той же семьи, у которого 2 мая 2019 года развились клинические признаки желудочно-кишечной формы сибирской язвы (боли в животе и вздутие живота, боли в теле, головная боль и лихорадка) после употребления мяса больной козы 28 апреля 2019 и который умер 5 мая 2019. Биологический образец не был собран.
По состоянию на 15 мая 2019 года было зарегистрировано в общей сложности 5 случаев сибирской язвы, включая один летальный (коэффициент летальности 20%).
Группа здравоохранения префектуры Кубия провела предварительное расследование вспышки заболевания. Активный поиск случаев позволил установить личность 52 членов общины, которые употребляли мясо в пищу или обращались с тушей убитой козы.
Комментарий
Геморрагические лихорадки Эбола, Ласса, Конго-Крымская геморрагическая лихорадка, лихорадка долины Рифт являются экзотическими для нашей страны, но ввоз их исключить нельзя.
При этом на территории Республики Беларусь имеются очаги упомянутой выше геморрагической лихорадки с почечным синдромом (ГЛПС) и лихорадки Западного Нила, которые требует постоянного мониторирования.
Особенно это важно в свете последних данных о существенном влиянии изменения климата на природно-очаговые инфекции. Глобальное потепление привело к тому, что тропические болезни, не регистрировавшиеся ранее в умеренном климате, распространились в последние десятилетия в более северные широты.
Проблема природно-очаговых заболеваний требует в настоящее время повышенного внимания в нашей стране со стороны министерства здравоохранения и других заинтересованных министерств и ведомств.
РНПЦ эпидемиологии и микробиологии располагает всеми необходимыми технологиями для диагностики особо опасных и природно-очаговых инфекций.
25.09.2019
ЧУМА
- Азия: Вьетнам, Китай, Монголия
- Африка: Заир, Мадагаскар, Танзания
- Америка: Бразилия, Боливия, Перу, Эквадор, США штат Орегон
ХОЛЕРА
- Америка: Гаити, Доминиканская Республика, Венесуэла
- Африка: Сомали, Ангола, Бенин, Замбия, Зимбабве, Кения, Мозамбик, Судан, Нигерия, Уганда, Камерун, Чад, Конго, Малави, Гана, Гвинея, Того, Танзания, Заир, Либерия, Йемен
- Океания: Папуа-Новая Гвинея
- Азия: Афганистан, Бангладеш, Вьетнам, Индия (Гоа), Пакистан, Индонезия, Камбоджа, Китай, Таиланд, Лаос, Филиппины, Непал, Иран, Ирак, Сингапур
ЖЕЛТАЯ ЛИХОРАДКА
- Ангола, Бенин, Буркина-Фасо, Бурунди, Габон, Гана, Гвинея, Гвинея-Бисау, Камерун, Конго, Кот-дИвуар, Либерия, Мали, Нигер, Руанда, Сан-Томе и Принсипи, Сьерра-Леоне, Того, Французкая Гвиана, ЦАР
- Аргентина, Боливия, Бразилия, Камерун, Чад, Колумбия, Эквадор, Экваториальная Гвинея, Эфиопия, Гамбия, Гвинея-Бисау, Гуана
- Кения, Мавритания, Нигерия, Панама, Парагвай, Перу, Руанда, Сенегал, Сьерра-Леоне, Судан, Суринам, Того, Уганда, Венесуэла
ПОЛИОМИЕЛИТ
- Азия: Афганистан, Индия, Непал, Пакистан, Таджикистан
- Африка: Ангола, Либерия, Мали, Мавритания, Нигерия, Нигер, Сенегал, Сьерра-Леоне, Чад
МАЛЯРИЯ
- Африка, Южная Америка, страны Ближнего Востока
- Азия: Таджикистан, Азербайджан, Армения, Грузия, Кыргызстан, Туркменистан
БЛИЖНЕВОСТОЧНЫЙ РЕСПИРАТОРНЫЙ СИНДРОМ, ВЫЗВАННЫЙ КОРОНАВИРУСОМ
- Страны Ближнего Востока: Саудовская Аравия, Объединенные Арабские Эмираты, Катар, Иордания, Оман, Кувейт
ЛИХОРАДКА ДЕНГЕ
- Азия: Китайская Народная Республика, Вьетнам, Индонезия, Таиланд
- Америка: Куба, Бразилия
ЛИХОРАДКА ЭБОЛА
- Африка: Гвинея, Либерия, Сьерра-Леоне, Нигерия, Судан, Заир
ЛИХОРАДКА ЛАССА
- Африка: Либерия, Гана, Нигерия
ЛИХОРАДКА МАРБУРГ
- Африка: Кения, Уганда
ЛИХОРАДКА ЗАПАДНОГО НИЛА
- Европа: Сербия, Италия, Греция, Венгрия, Румыния, Россия
- Ближний Восток: Израиль
- Африка: Египет, Уганда
- Азия: Инд
25.09.2019
По данным Министерства здравоохранения Боливии, в период с 01.01.2019 по 10.02.2019 в стране зарегистрировано 543 случая заболеваний лихорадки Денге, из которых 4 закончились летальным исходом. Заболевания регистрируются на территории 4 департаментов страны: Бени, Ла–Пас, Пандо и Тираха. Кроме этого, в провинциях Бака Диес и Каранави отмечены единичные случаи лихорадок Зика и Чикунгунья.
По данным министерства здравоохранения Перу, в январе 2019 года в стране зарегистрировано 848 случаев заболеваний лихорадки Денге, из которых 2 закончились летальным исходом. Наиболее тяжелая ситуация складывается в департаментах Аякучо, Лорете, Мадре-де-Дьос, Пьюра и Тумбес.
В 2018 году зарегистрировано эпидемиологическое неблагополучие по лихорадке Денге на Кубе. Заражение происходило при посещении Таиланда, Вьетнама, Индонезии, Индии, Бангладеш, Гонконга, Мальдивских островов и Бразилии.
По сообщению Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека Российской Федерации (Роспотребнадзор) от 28.04.2019 (согласно данным Центра по контролю заболеваний) в Нигерии в период с начала августа 2018 года по 14 апреля 2019 года в 21 штате страны зарегистрировано 2217 случаев лихорадки Ласса, в том числе 540 случаев подтверждены лабораторно, из них 122 — закончились летальным исходом. В семи штатах было зарегистрировано 12 случаев заражения медицинских работников.
С момента последней вспышки лихорадки Эбола в Демократической Республике Конго в августе 2018 года (по состоянию на 11 марта 2019 года) ВОЗ сообщила о 921 случае заражения лихорадкой Эбола, включая 582 случая смерти.
На сайте Роспотребнадзора опубликовано сообщение о том, что в Бразилии подтверждены более 1 тыс. случаев заболевания желтой лихорадкой. По данным Минздрава Бразилии, от лихорадки скончались 415 человек. Наиболее неблагоприятная ситуация сложилась в штатах Минас-Жерайс, Сан-Паулу, Рио-де-Жанейро.
ПЕРЕЧЕНЬ СТРАН
неблагополучных по заболеваниям, имеющим международное значение
ЧУМА
- Азия: Вьетнам, Китай, Монголия
- Африка: Заир, Мадагаскар, Танзания
- Америка: Бразилия, Боливия, Перу, Эквадор, США штат Орегон
ХОЛЕРА
- Америка: Гаити, Доминиканская Республика, Венесуэла
- Африка: Сомали, Ангола, Бенин, Замбия, Зимбабве, Кения, Мозамбик, Судан, Нигерия, Уганда, Камерун, Чад, Конго, Малави, Гана, Гвинея, Того, Танзания, Заир, Либерия, Йемен
- Океания: Папуа-Новая Гвинея
- Азия: Афганистан, Бангладеш, Вьетнам, Индия (Гоа), Пакистан, Индонезия, Камбоджа, Китай, Таиланд, Лаос, Филиппины, Непал, Иран, Ирак, Сингапур
ЖЕЛТАЯ ЛИХОРАДКА
- Ангола, Бенин, Буркина-Фасо, Бурунди, Габон, Гана, Гвинея, Гвинея-Бисау, Камерун, Конго, Кот-дИвуар, Либерия, Мали, Нигер, Руанда, Сан-Томе и Принсипи, Сьерра-Леоне, Того, Французкая Гвиана, ЦАР
- Аргентина, Боливия, Бразилия, Камерун, Чад, Колумбия, Эквадор, Экваториальная Гвинея, Эфиопия, Гамбия, Гвинея-Бисау, Гуана,
- Кения, Мавритания, Нигерия, Панама, Парагвай, Перу, Руанда, Сенегал, Сьерра-Леоне, Судан, Суринам, Того, Уганда, Венесуэла
ПОЛИОМИЕЛИТ
- Азия: Афганистан, Индия, Непал, Пакистан, Таджикистан
- Африка: Ангола, Либерия, Мали, Мавритания, Нигерия, Нигер, Сенегал, Сьерра-Леоне, Чад
МАЛЯРИЯ
- Африка, Южная Америка, страны Ближнего Востока
- Азия: Таджикистан, Азербайджан, Армения, Грузия, Кыргызстан, Туркменистан
БЛИЖНЕВОСТОЧНЫЙ РЕСПИРАТОРНЫЙ СИНДРОМ, ВЫЗВАННЫЙ КОРОНАВИРУСОМ
- Страны Ближнего Востока: Саудовская Аравия, Объединенные Арабские Эмираты, Катар, Иордания, Оман, Кувейт
ЛИХОРАДКА ДЕНГЕ
- Азия: Китайская Народная Республика, Вьетнам, Индонезия, Таиланд
- Америка: Куба, Бразилия
ЛИХОРАДКА ЭБОЛА
- Африка: Гвинея, Либерия, Сьерра-Леоне, Нигерия, Судан, Заир
ЛИХОРАДКА ЛАССА
- Африка: Либерия, Гана, Нигерия
ЛИХОРАДКА МАРБУРГ
- Африка: Кения, Уганда
ЛИХОРАДКА ЗАПАДНОГО НИЛА
- Европа: Сербия, Италия, Греция, Венгрия, Румыния, Россия
- Ближний Восток: Израиль
- Африка: Египет, Уганда
- Азия: Индия, Индонезия
25.09.2019
Бешенство - смертельное заболевание. Единственное эффективное средство профилактики - своевременное оказание антирабической помощи пострадавшим от контакта с животным. Однако эффективность напрямую зависит от своевременного (в течение суток) обращения за медпомощью. Отказ от проведения прививок или самовольное прерывание прививочного курса может привести к смертельному исходу.
Опасны для человека не только укусы и царапины, нанесённые больным животным, но и ослюнение повреждённых кожных покровов и слизистых оболочек.
Ежегодно проводится профилактическая иммунизация против этой инфекции людей, которые относятся к категории профессионального риска заражения вирусом бешенства. Среди них ветеринарные работники, те кто выполняет работы по отлову безнадзорных животных, лесники, егеря, охотники.
Ежегодно 28 сентября отмечается Всемирный день профилактики бешенства с целью привлечения внимания людей к этому опасному и неизбежно приводящему к смертельному исходу заболеванию.

По данным Всемирной организации здравоохранения, заболеваемость бешенством регистрируется на территории 167 стран мира за исключением Антарктиды и островных государств Океании.
Ежегодно в мире около 4 миллионов человек получают специфическую антирабическую помощь вследствие повреждений, нанесенных животными.
В Гродненской области за 8 месяцев 2019 года зарегистрировано 69 случаев лабораторно подтвержденного бешенства среди животных, что в 1,7 раза меньше по сравнению с аналогичным периодом 2018 года. Подавляющее большинство случаев бешенства (51) зарегистрировано среди диких животных, из них среди лисиц — 44. Среди домашних животных зарегистрировано 14 случаев заболевания, в т.ч. 8 случаев – у собак и кошек, имеющих хозяев, 6 случаев – у безнадзорных животных.
В Ошмянском районе за 8 месяцев 2019 года зарегистрирован 1 случай лабораторно подтвержденного бешенства, у безнадзорного животного (кошка). За текущий период 2019 года, по поводу покуса в УЗ «Ошмянская ЦРБ» за медицинской помощью обратилось 49 человек, из них 15 дети. Всё чаще встречаются случаи покуса домашними животными (собаки, кошки).
Бешенством болеют практически все виды наземных млекопитающих, в первую очередь — плотоядные животные семейства собачьих, кошачьих, куньих, енотовых и др. Они же являются источником бешенства для домашних животных. Могут также болеть грызуны, летучие мыши.
Заражение человека происходит при попадании слюны больного (в том числе внешне здорового) животного на поврежденные кожные покровы, а также слизистые оболочки глаз, носа, рта.
Очень опасны царапины, нанесенные когтями: животные часто лижут лапы, поэтому на когтях остается достаточное для заражения количество вируса.
У животных бешенство может протекать как в буйной, так и тихой форме. При буйной форме животное становится агрессивным, прячется по углам, часто меняет место обитания, убегает из дома, грызет несъедобные предметы. Его голос сипнет или совсем пропадает. При тихой форме бешенства больное животное нетипично смирное, нередко подкрадывается к человеку и кусает его. Также характерными симптомами является слюнотечение и отказ от воды. Дикие животные теряют осторожность, могут забегать в населенные пункты, подходить к людям.
Только зная и выполняя ряд простых правил, можно защитить себя и окружающих от заражения бешенством:
- соблюдать установленные правила содержания домашних животных (собак, кошек) и ежегодно в обязательном порядке представлять своих питомцев в ветеринарную станцию для проведения профилактических прививок против бешенства;
- в случаях изменений в поведении домашнего животного, получения им повреждений от другого животного, смерти без видимых на то причин обязательно обращаться к ветеринарному специалисту для установления наблюдения или выяснения причины смерти животного;
- не следует избавляться от животного, покусавшего или оцарапавшего человека, по возможности за ним должно быть установлено 10-дневное наблюдение;
- при появлении диких животных на личных подворьях в сельской местности, на территории населенных пунктов необходимо принять все меры предосторожности и обеспечения безопасности, поскольку здоровые дикие животные, как правило, избегают встречи с человеком.
Если контакта с животным все же избежать не удалось, необходимо в максимально короткие сроки обратиться за квалифицированной помощью в медицинское учреждение. Только врач может оценить риск возможного заражения вирусом бешенства и назначить при необходимости лечебно-профилактическую вакцинацию. Следует помнить: чем раньше начата иммунизация против бешенства, тем вероятнее благополучный исход в сложившейся ситуации. Не следует отказываться от назначенного лечения и самовольно прерывать его, это может привести к трагическим последствиям.
Берегите свое здоровье и здоровье своих близких!
25.09.2019
Менингококковая инфекция занимает важное место в инфекционной патологии, что определяется:
- легкостью распространения заболевания, в основном воздушно-капельным путем - при кашле, чихании, разговоре, при достаточно тесном и продолжительном общении;
- первичная симптоматика менингококковой инфекции нередко схожа с проявлениями других острых респираторных инфекций (ОРИ), что порой затрудняет диагностику заболевания;
- опасностью заболевания в том, что оно может развиватьсяв считанные часы и даже минуты, так называемые «молниеносные» формы заболевания, и спасти больного удается не всегда.
Возбудитель менингококковой инфекции постоянно циркулирует среди различных возрастных групп населения, но наибольшую эпидемическую опасность для окружающих представляют бактерионосители. Считается, что на 1 больного приходится 1200 бактерионосителей. Чаще носителями являются взрослые, даже не подозревая об этом, а болеют преимущественно дети.
Коварство этой инфекции в том, что начальные клинические проявления заболевания напоминают простуду или грипп.
Наиболее распространённой формой инфекции является назофарингит, когда воспаляется задняя стенка глотки, отмечается незначительное повышение температуры тела, головная боль, першение в горле, заложенность носа и насморк. На этом этапе пациентам чаще всего ставится диагноз: острое респираторное заболевание. Однако неправильная и несвоевременная диагностика может далее привести к воспалению мозговых оболочек.
Для генерализованных форм менингококковой инфекции характерно острое и бурное начало на фоне полного здоровья.
Заболевание начинается внезапно. Например, ребенок ложится спать совершенно здоровым, а ночью он неожиданно становится неспокойным, ощущает мышечную слабость; если с ребенком возможен словесный контакт, то он будет жаловаться на сильную головную боль, которая не снимается обычными обезболивающими средствами. В течение часа обычно поднимается температура до 39-40 °С, через 5-6 часов возникает рвота, не приносящая облегчения больному. Но самый грозный симптом, на который обязательно надо обратить внимание, - появление сыпи.
Сначала это бледно-розовые звездочки, на протяжении первых суток они появляются у 80% больных. Сыпь будет увеличиваться. И именно при наличии ее надо обязательно повторно вызывать доктора, поскольку первичный диагноз до сыпи может быть выставлен как острое респираторное заболевание.
Такая форма менингита опасна тем, что может развиться токсико-септический шок из-за кровоизлияния в жизненно важные органы и, прежде всего, в надпочечники. Этот шок становится причиной смерти у 5-10 процентов больных. Поэтому, чем раньше родители обратятся за медицинской помощью, и чем раньше будет поставлен соответствующий диагноз, тем больше шансов спасти больного.
Каковы меры профилактики менингококковой инфекции?
В случае появления первых симптомов, характерных для менингококковой инфекции необходимо немедленно вызвать «скорую помощь» и быстро доставить заболевшего в больницу.
До приезда «скорой» необходимо изолировать больного, выделить ему индивидуальные средства личной гигиены и посуды, обеспечить ему абсолютный покой и хороший уход.
Родители ребенка должны помнить, что в случае простудных проявлений они могут явиться источником заболевания для своего ребенка, поэтому при появлении первых признаков заболевания необходимо пользоваться марлевыми масками.
Чтобы не заболеть и не заразить окружающих, нужно избавляться от хронических заболеваний носоглотки - фарингита, тонзиллита, ларингита.
Полноценное и сбалансированное питание, обогащенное витаминами и микроэлементами, занятие спортом, закаливание организма, отсутствие вредных привычек (курение) способствуют устойчивости организма к инфекции.
Все праздничные мероприятия (крестины), связанные с рождением ребенка необходимо проводить вне квартиры, где он находится.
Рекомендуется больше гулять с ребенком на открытом воздухе, избегать поездок в общественном транспорте, длительно не находиться в помещениях, где имеется большое скопление людей (магазины, рынки, парикмахерские и т.д.).
Поскольку возбудитель неустойчив во внешней среде, актуальными являются режимы проветривания, влажной уборки с применением моющих, дезинфицирующих средств, использование бактерицидных ламп для обеззараживания воздуха.
К сожалению, многие родители не в полной мере осознают опасность заболевания, а поэтому отказываются от квалифицированной медицинской помощи.
Учитывая внезапное начало и тяжесть заболевания менингококковой инфекцией, необходимо при первых его признаках как можно раньше обратиться за помощью к врачу, от этого будут зависеть результаты успешного лечения и благоприятного исхода заболевания.
Если медицинским работником предложена госпитализация – соглашайтесь, так как от этого может зависеть жизнь Вашего ребенка.
23.09.2019
За период с 25.04.2019 по 11.09.2019 в учреждения здравоохранения района за медицинской помощью по поводу укуса клеща обратилось 76 человек (72 – в 2018 году), из них 21 дети. В Ошмянской районе по состоянию на 11.09.2019 зарегистрировано 6 случаев заболевания болезнью Лайма (1 случай присасывания клеща ≈1-1,5 года назад в Урочище Сухая, территория г.Ошмяны, 1 случай присасывания клеща ≈ 01.06.2019 Сморгонский р-н, д.Рымтели, 4 случая присасывания клещей – территория неизвестна). Случаи клещевого энцефалита не регистрировались. Заболевшие по поводу присасывания клещей в организации здравоохранения за медицинской помощью не обращались.
За истекший период 2019 года наибольшее количество случаев присасывания клещей отмечается на территориях Гольшанского сельского Совета (10 случаев), Жупранского (9 случаев), Борунского (8 случаев), Кольчунского (7 случаев); наименьшее число присасывания клещей зарегистрировано на территории Гродинского сельского Совета (1 случай).
Для снижения риска присасывания клеща перед уходом в лес или парк нужно соблюдать несколько правил. Лучше всего использовать одежду из плотных тканей светлых оттенков, максимально закрывающую открытые участки тела, защитный головной убор (капюшон, косынку). Перед выходом в лес открытые участки тела обязательно обработать репеллентами, которые можно приобрести в аптеках. Обычно клещи присасываются не сразу, поэтому необходимо не реже, чем через каждые 1,5-2 часа проводить само- и взаимоосмотры для предотвращения присасывания клещей и их последующего удаления. Чаще всего клещи присасываются там, где кожа наиболее нежная: за ушами, в области шеи, в подмышечной области, в области паха. Не редко их снимают с других частей тела.
Зона обитания клещей - это травянистая среда и кустарники. Сезон активности клещей по ноябрь месяц.
При обнаружении впившегося клеща, нужно немедленно его удалить. Лучше это сделать в условиях медицинского учреждения.
Помните, разумная забота о своем здоровье никогда не бывает лишней!
12.09.2019
Пять вирусов гепатита (A, B, C, D и E) сильно отличаются друг от друга, передаются разными путями, затрагивают разные группы населения и приводят к разным результатам для здоровья. Широкое распространение, наносимое бремя болезни от осложнений и инвалидности, а также потенциал вызывать вспышки болезни требуют единых действий и эффективных ответных мер в отношении всех пяти видов вирусов.
В Республике Беларусь проводится иммунизация против гепатита А в очагах инфекции, а также рекомендована лицам, путешествующим в страны с высокой или средней эндемичностью, пациентам с хроническими заболеваниями печени.
В Республике Беларусь гепатиты В, С и D относится к ряду значимых инфекционных заболеваний. Около 90% случаев гепатитов отмечается среди трудоспособного населения страны. Среди взрослого населения частота обнаружения маркеров вирусных гепатитов В и С выше в возрасте от 18 до 40 лет.
В Республике Беларусь с 1996 года стартовала массовая вакцинация новорожденных против ВГВ и привела к значительному снижению числа заболевших острыми формами инфекции и практически полному отсутствию случаев инфицирования детей.
Кроме того, для защиты населения против ВГВ с помощью прививок в республике определены следующие категории лиц: контакты в очагах инфекции, дети и взрослые, получающие медицинскую помощь с использованием крови и (или) ее компонентов, пациенты отделений гемодиализа и с онкогематологическими заболеваниями; медицинские работники, имеющим контакт с биологическими жидкостями; работники, занятые в производстве лекарственных средств из донорской и плацентарной крови; учащиеся и студенты медицинских колледжей и ВУЗов. Также рекомендована вакцинация потребителям инъекционных наркотиков и ВИЧ-инфицированным.
В нашей стране комплекс мер профилактики гепатитов В и С нацелен на реализацию следующих мероприятий:
- обеспечение охвата вакцинацией против гепатита В новорожденных и подлежащих контингентов;
- обеспечение доступного тестирования на маркеры гепатитов пациентов с подозрением на заболевание и контингентов из групп риска;
- обеспечение безопасности препаратов крови;
- оказание населению безопасной медицинской помощи, а также бытовых услуг, связанных с нарушением целостности кожных покровов;
- предоставление услуг по снижению вреда для потребителей инъекционных наркотиков;
- пропаганда безопасного секса.
Гепатиты В и С относятся к излечимым заболеваниям, раннее выявление и своевременно начатое лечение обеспечивает благоприятный исход, снижение риска заражения этими инфекциями близких людей.
Всем, кому небезразлично свое здоровье, а также в случае возникновения ситуаций высокого риска заражения гепатитами, рекомендуется проходить лабораторное обследование крови. Отбор образцов крови для индикации маркеров вирусных гепатитов осуществляется в амбулаторно-поликлинических организациях здравоохранения, стационарах, медицинских центрах. При обнаружении маркеров вирусного гепатита, пациент для консультации, дальнейшего обследования и лечения должен обратиться к врачу.
Как передаются гепатит ― B, C и D?
Основной путь передачи, самый главный, и только он может быть – это прямое попадание инфицированной крови, ее микроскопических частиц, от больного человека в кровь здорового человека. Источниками вируса являются больные гепатитом и вирусоносители. Передаваться вирус может естественным или искусственным путем. Также остается актуальным в профилактике заражения гепатитом А соблюдение общепринятых гигиенических правил, таких как употребление пищи и воды гарантированного качества, соблюдение технологии приготовления кулинарных блюд, меры личной гигиены, купание в специально отведенных для этих целей водоемах и другие.
Заразиться гепатитом В или С можно в результате применения небезопасных методов проведения инъекций, других процедур, при которых нарушается целостность кожи (маникюр, педикюр, пирсинг, татуаж, шрамирование и др.), в том числе проводимых в домашних условиях с использованием нестерильного инструментария. Имеется высокий риск инфицирования при незащищенных (без использования презерватива) половых контактах. Риск возрастает в несколько раз при частой смене половых партнеров, или при половых контактах с инфицированным партнером.
Заражение гепатитами В и С может произойти при бытовых контактах, если инфицирован кто-то из членов семьи. При этом вирусы не передаются при разговоре, чихании, со слюной, а также при рукопожатии, объятиях, пользовании общей посудой. Опасность представляют только те предметы, на которых может содержаться кровь: бритвенные принадлежности, маникюрные принадлежности, зубная щетка, расческа, мочалка, полотенце. Для каждого из членов семьи эти предметы гигиены должны быть индивидуальными.
Из естественных, наиболее распространена передача:
- Во время полового контакта, если один из партнеров болен или является вирусоносителем.
- От больной гепатитом матери к ребенку через плаценту во время беременности или во время родов.
Искусственная передача вируса происходит:
- при переливании зараженной крови, или ее компонентов;
- при использовании нестерилизованных или недостаточно хорошо стерилизованных инструментов, маникюрных принадлежностей, при пользовании одной зубной щеткой. Вполне допустима ситуация, когда ребенок случайно, по ошибке, взял щетку родителя, больного хроническим гепатитом.
Если в семье есть больной гепатитом, все его гигиенические принадлежности должны лежать в отдельном месте.
Как защитить себя?
Учитывая, что большинство инфицированных лиц могут длительное время даже не подозревать о своем заболевании, каждый человек всегда должен помнить о возможности заражения в вышеописанных ситуациях и использовать соответствующие меры предосторожности.
Как избежать заболевания?
Чтобы не заболеть гепатитом В, нужно соблюдать следующие правила:
- отказаться от использования внутривенных наркотиков;
- лицам, имеющим половые контакты с больными гепатитом В или носителями вируса, рекомендуется использовать презервативы;
- не пользоваться чужими бритвенными станками, зубными щетками и любыми предметами, где может оказаться кровь;
- посещать только проверенные и качественные маникюрные и тату-салоны;
- использовать в лечебных учреждениях как можно больше изделий медицинского назначения и инструментария однократного применения.
28.07.2019
Ежегодно в Ошмянском районе регистрируются заболевания клещевым боррелиозом у людей после присасывания клещей.
Основным источником и переносчиком вируса клещевого энцефалита и боррелиоза в природе являются иксодовые клещи. Основной путь передачи инфекции человеку – через укусы клещей. Возможна также передача инфекции при употреблении в пищу сырого молока коз и коров, а также при раздавливании клеща в момент его удаления с тела человека. Активность клещей регистрируется с мая по октябрь, большинство случаев обращений по поводу укуса клещами отмечается в мае- сентябре месяцах.
Клещи прикрепляются к одежде человека при посещении леса, на садовых загородных участках, а также и в черте города. Клещи присасываются не только в условиях открытой природы. Оставшись на одежде, на вещах, вынесенных из леса, они могут перейти на человека и через несколько дней после посещения леса или прогулки в городском парке. Они могут быть занесены в дом с букетом цветов, вениками, свежим сеном, дровами, собакой и другими животными.
Заражение человека происходит при присасывании клеща. С момента попадания клеща на одежду человека до начала кровососания проходит 1-2 часа. У человека клещ присасывается чаще всего в области шеи, груди, подмышечных впадин, паховых складок, т.е. в местах с тонкой кожей и обильным кровоснабжением. У детей относительно частым местом прикрепления клеща является волосистая часть головы. Прикрепление и присасывание клеща к телу в большинстве случаев остаются незамеченными, так как в состав его слюны входят анестезирующие, сосудорасширяющие и антикоагулирующие вещества. Ощущение человеком саднения и зуда на месте присасывания клеща возникает лишь спустя 6-12 часов и позже.
Клещевой энцефалит – острая нейровирусная инфекция, характеризующаяся внезапным началом, лихорадкой, выраженным поражением нервной системы.
Скрытый период при клещевом энцефалите длится от 3 до 21 дня. Болезнь начинается остро, с озноба и повышения температуры тела до 38-39 градусов. Появляются общее недомогание, резкая головная боль, тошнота и рвота, разбитость, утомляемость, нарушение сна. Беспокоят боли во всем теле и конечностях. Острый период продолжается 6 – 8 дней. Нередко в месте присасывания клещей появляется разных размеров эритема. Часто после нескольких дней лихорадки отмечается улучшение общего состояния и снижение температуры до нормальных цифр, а через 7 – 14 дней начинается вторая лихорадочная волна. Больные вялы, заторможены, выявляются менингеальные и очаговые симптомы поражения центральной нервной системы. Лечение заболевания длительное, при несвоевременном обращении и позднем начале лечения заболевание может закончиться
летальным исходом.
Эффективной мерой профилактики является прививка против клещевого энцефалита. Подлежат прививкам дети с 3-летнего возраста и взрослые. Особое внимание на необходимость иммунизации следует обратить лицам профессионально связанным с пребыванием в лесу- лесники, сезонные работники по заготовке древесины, сена, охотники и прочие. Прививку против клещевого энцефалита можно сделать в лечебном учреждении по месту жительства. Оптимальными сроками вакцинации являются март-апрель месяц или осенний период.
При посещении леса доступным способом профилактики является защита человека от укусов клещей. К простейшим индивидуальным мерам защиты относится одежда типа комбинезона. При выходе в лес необходимо позаботиться о максимальной защите от проникновения клещей под одежду: тщательно заправить рубашку или куртку в брюки и сверху застегнуть ремень, рукава рубашки и воротник должны плотно прилегать к телу, должен быть головной убор. Волосы должны быть заправлены. Кроме того, при выходе в лес нужно пользоваться химическими препаратами, которые предназначены для обработки одежды с целью защиты от нападения клещей. Приобрести их можно в аптеках и предприятиях торговли.
Клещ, прикрепившийся к хорошо заправленной одежде, не может найти место для проникновения на тело человека, но после продолжительного ползания он может укрыться в складке верхней одежды (под поясом, под воротником, в сборках рукава и т. д.). Поэтому при выходе из леса обязательно проводятся само — и взаимоосмотры. Обнаруженный клещ должен быть немедленно удален. Если клещ уже присосался, необходимо обратится в лечебное учреждение, где будет оказана квалифицированная помощь по его удалению. При попытке самостоятельно удалить присосавшегося клеща постарайтесь не оторвать погруженный в кожу хоботок и не раздавить клеща, а ранку обязательно продезинфицируйте раствором йода, так как возбудитель болезни находится в теле клеща и легко проникает в кровь через небольшие ссадинки на коже. Далее нужно обратиться в территориальную поликлинику для дальнейшего наблюдения участковым врачом. Необходимость лечения решает врач.
Инфицирование вирусом клещевого энцефалита может произойти и при удалении клещей с животных. Поверхность тела клеща и шерсть животных обычно загрязнены фекальными массами, которые клещ обильно выделяет во время кровососания. Поэтому нельзя грязными руками после удаления клеща касаться слизистых оболочек глаз, губ, носа. По окончании очистки животных от клещей необходимо немедленно вымыть руки с мылом и щеткой.
Для того чтобы избежать заражения через сырое козье или коровье молоко, его необходимо кипятить.
БУДЬТЕ ОСТОРОЖНЫ!!!
20.06.2019
Малярия – это острая инфекция, передающаяся через кровь, характеризующаяся периодическими лихорадочными приступами, чередующимися с периодами безлихорадочными, закономерность появления которых соответствует циклу развития возбудителя, с преимущественным поражением эритроцитов, анемией, увеличением печени и селезенки.
Малярия передается исключительно через укусы комаров рода Anopheles. Интенсивность передачи зависит от факторов, связанных с паразитом, переносчиком, инфицированным человеком и окружающей средой.
Переносить малярию способны только некоторые комары рода Anopheles. Их и называют малярийными комарами. Эти комары широко распространены по всему миру. Встречаются они и у нас в Беларуси. Обитает на территории Беларуси 4 вида малярийных комаров.
Случаи местной малярии возможны и на территории Беларуси, так как туристы, выезжавшие в неблагополучные регионы, или мигранты могут служить источником инфицирования комаров.
Сами по себе комары не содержат возбудителей малярии. Чтобы действительно стать малярийными они должны напиться крови человека больного малярией. Комар может заразиться только от больного человека, потомству «малярийный плазмодий» не передается. После того как комар напился крови больного, должно пройти время, чтобы малярийный плазмодий прошел определенные стадии развития (обычно 10-20 дней) и комар стал заразным. Так как комар живет недолго, то далеко не всегда он успевает стать заразным, погибая до того как возбудитель малярии завершит свое развитие. Это одна из причин того, что в умеренном климате местная малярия редка.
В Беларуси сезон эффективной заражаемости начинается в мае и продолжается до августа.
Ситуация по малярии в Республике Беларусь:
По климатогеографическим характеристикам Беларусь относится к зоне низкого риска передачи малярии, что не исключает возможность формирования своих устойчивых активных очагов. В текущем году в Гродненской области зарегистрировано 2 случая завозной тропической малярии в г. Лида. Заболевшие взрослые, местные жители. Временно работающие в Российской Федерации (матросами) и периодически осуществляющие рейсы в Атлантическом океане у берегов Анголы (Африка). Самой неблагополучной по заражению малярией является Африка.
Профилактика малярии складывается из 2 направлений: предупреждение заражения и профилактика заболевания.
Предупреждение заражения – это защита помещений от проникновения переносчиков (засетчивание окон) и защита от их укусов (установка прикроватных марлевых пологов, уничтожение залетевших комаров инсектицидными средствами с помощью электроиспарителей-фумигаторов; вне помещения – обработка открытых участков тела отпугивающими препаратами – репеллентами.
Профилактика заболевания – это прием по назначению врача лекарственных противомалярийных препаратов, начиная за неделю перед выездом в неблагополучный по тропической малярии регион, весь период пребывания там и еще 4-6 недель после возвращения домой.
Эти простые меры могут защитить не только от малярии, но и от других болезней, передающихся через укусы насекомых.
04.06.2019
Исследование клещей на бесплатной основе проводится в двух лабораториях ЦГЭ - в микробиологических лабораториях Гродненского областного ЦГЭОЗ и Лидского зонального ЦГЭ (при наличии тест-систем).
В микробиологической лаборатории Государственного учреждения «Гродненский областной центр гигиены, эпидемиологии и общественного здоровья» исследования проводятся методом люминесцентной микроскопии (РНИФ - реакция непрямой иммунофлюоресценции) на наличие возбудителей Лайм-боррелиоза:
- при наличии медицинских противопоказаний к приему лекарственных средств по направлению организации здравоохранения (в соответствии с Алгоритмом действий медицинских работников при обращении
пациента по поводу укуса клеща, утвержденных приказом Министерства здравоохранения Республики Беларусь от 19.04.2016 №338); - инвалидам, ветеранам ВОВ, участникам последствий аварии на Чернобыльский АЭС, воинам, принимавшим участие в военных действиях на территории других государств, при предъявлении удостоверения (приказ Гродненского областного ЦГЭОЗ от 10.055.2018 №91).
Прием клещей от жителей г.Гродно и Гродненского района осуществляется в регистратуре микробиологической лаборатории по адресу: г.Гродно, ул. Магистральная,6/3 (ежедневно, с 8.30-16.00, кроме воскресенья и праздничных дней, в субботу с 8.30 до 13.00 тел.723502,721635). Срок выполнения исследований – до 5 дней. Результат исследования направляется в территориальный ЦГЭ. При обнаружении возбудителей клещевых инфекций энтомолог в день получения результата информирует по телефону территориальный ЦГЭ для организации медицинского наблюдения.
В микробиологической лаборатории Лидского зонального ЦГЭ исследования клещей проводятся методом люминесцентной микроскопии (РНИФ) на наличие возбудителей Лайм-боррелиоза.
Прием клещей от жителей г.Лида и Лидского района осуществляется в кабинете приема проб микробиологической лаборатории по адресу: г. Лида, ул. Черняховского, (ежедневно, с 8.00-16.00, обед 13.00-14.00, кроме воскресенья и праздничных дней, в субботу с 8.00 до 12.30, тел.622812). Срок выполнения исследований - 5 дней. Результат исследования направляется в территориальный ЦГЭ для оперативного информирования организаций здравоохранения.
Доставка клещей для исследования в указанные лаборатории осуществляется транспортом ЦГЭ либо экспресс-почтой.
Порядок проведения лабораторных исследований клещей, снятых с людей, на наличие возбудителей клещевых инфекций на платной основе в соответствии с Алгоритмом действия медицинских работников при обращении пациента по поводу укуса клеща, утвержденным приказом МЗ РБ 19.04.2016 №338, лабораторные исследования клещей от лиц, не имеющих медицинских противопоказаний к приему лекарственных средств, проводятся на платной основе. Пациент имеет право самостоятельно обратиться в микробиологическую лабораторию, проводящую исследования клещей.
Исследование клещей на платной основе на наличие возбудителей клещевых инфекций проводятся в двух лабораториях ЦГЭ – в лаборатории вирусологических исследований и диагностики ВИЧ/СПИД Гродненского областного ЦГЭОЗ. В микробиологической лаборатории Лидского зонального ЦГЭ.
В лаборатории вирусологических исследований и диагностики ВИЧ/СПИД Гродненского областного ЦГЭОЗ исследования клещей проводится методом полимеразной цепной реакции (ПЦР) на наличие возбудителей 4 клещевых инфекций (болезни лайма, клещевого энцефалита, анаплазмоза, эрлихиоза).
Исследования проводятся после заключения договора с физическим лицом и предварительной оплаты стоимость исследования для граждан РБ составляет 30 рублей 13 копеек, для иностранных граждан 41 рубль 79 копеек. Срок выполнения исследований в соответствии с договором – до 5 дней.
Прием клещей от жителей г.Гродно и Гродненского района осуществляется в регистратуре микробиологической лаборатории по адресу: г.Гродно, ул. Магистральная,6/3 (ежедневно, с 8.30-16.00, кроме воскресенья и праздничных дней, в субботу с 8.30 до 13.00 тел.723502, 721635).
В микробиологической лаборатории Лидского зонального ЦГЭ исследования клещей проводятся методом люминесцентной микроскопии (РНИФ) на наличие возбудителей Лайм-боррелиоза. Стоимость исследования 8 рублей 38 копеек. Срок выполнения исследований – 5 дней.
Прием клещей от жителей г.Лида и Лидского района осуществляется в кабинете приема проб микробиологической лаборатории по адресу: г.Лида, ул. Черняховского, 1 (ежедневно, с 8.00 – 16.00, обед 13.00 – 14.00, кроме воскресенья и праздничных дней, в субботу с 8.00 до 12.30 , тел.622812).
При обнаружении возбудителей клещевых инфекций сотрудник лаборатории в день получения результата информирует обратившегося по телефону, указанному в направлении. Результат исследования направляется почтой в территориальный ЦГЭ для организации медицинских наблюдений.
Доставка клещей для исследования в указанные лаборатории осуществляется транспортом ЦГЭ либо экспресс-почтой.
27.05.2019
С 24 по 30 апреля 2019 года по инициативе Всемирной организации здравоохранения в странах Европейского региона, в том числе в Республике Беларусь проводится Европейская недели иммунизации

В целях профилактики инфекционных заболеваний, предупреждаемых с помощью иммунобиологических лекарственных средств (далее – ИЛС), и поддержания санитарно-эпидемиологического благополучия населения в Республике Беларусь постановлением Министерства здравоохранения Республики Беларусь от 17.05.2018 № 42 «О профилактических прививках» (зарегистрировано в Национальном центре правовой информации Республики Беларусь, 12.06.2018, 8/33221) утверждены Национальный календарь профилактических прививок и Перечень профилактических прививок по эпидемическим показаниям.
В соответствии с данным постановлением профилактические прививки проводятся:
- в определенные сроки жизни человека независимо от эпидемиологической ситуации для создания специфической невосприимчивости организма к соответствующим инфекционным заболеваниям;
- в государственных организациях здравоохранения, а также в негосударственных организациях здравоохранения, имеющих специальное разрешение (лицензию) на осуществление медицинской деятельности, выданное в порядке, установленном законодательством Республики Беларусь о лицензировании;
- с учетом показаний и противопоказаний к их проведению согласно инструкции по медицинскому применению, прилагаемой к ИЛС.
Проведение вакцинации подлежащего контингента на основании Национального календаря профилактических прививок и Перечня профилактических прививок по эпидемическим показаниям осуществляется в рамках оказания медицинской помощи гражданам и проводится бесплатно (полностью финансируется государством).
В настоящее время в рамка Национального календаря профилактических прививок проводится иммунизация против 12 инфекционных заболеваний:
- вирусный гепатит В;
- туберкулез;
- коклюш;
- дифтерия;
- столбняк;
- полиомиелит;
- гемофильная инфекция типа b (ХИБ-инфекция);
- корь;
- эпидемический паротит;
- краснуха;
- пневмококковая инфекция;
- грипп.
Кроме плановых профилактических прививок, проводится иммунизация по эпидемическим показаниям против 18 инфекций: бешенства, бруцеллеза, ветряной оспы, вирусного гепатита А, вирусного гепатита В, дифтерии, желтой лихорадки, клещевого энцефалита, коклюша, кори, краснухи, лептоспироза, полиомиелита, сибирской язвы, столбняка, туляремии, чумы, эпидемического паротита.
Под эпидемическими показаниями подразумевается:
- нахождение в контакте с пациентом, страдающим инфекционным заболеванием (с подозрением на инфекционное заболевание), против которого проводятся профилактические прививки;
- наличие при осуществлении профессиональной деятельности риска инфицирования возбудителями инфекционных заболеваний, против которых проводятся профилактические прививки;
- наличие в условиях неблагополучной санитарно-эпидемиологической обстановки в Республике Беларусь или на территории ее отдельных административно-территориальных единиц, а также на территории других государств риска инфицирования возбудителями инфекционных заболеваний, против которых проводятся профилактические прививки;
- наличие при возможном заносе инфекционных заболеваний на территорию Республики Беларусь риска инфицирования возбудителями инфекционных заболеваний, против которых проводятся профилактические прививки;
- наличие заболеваний (состояний), при которых инфицирование возбудителями инфекционных заболеваний, против которых проводятся профилактические прививки, может привести к осложненному течению данных заболеваний (состояний) или летальному исходу.
Проведение профилактических прививок против инфекционных заболеваний контингентам детей и взрослых, не вошедшим в Национальный календарь профилактических прививок и Перечень профилактических прививок по эпидемическим показаниям, осуществляется за счет собственных средств граждан или средств нанимателя. Для иммунизации населения на платной основе организации здравоохранения и медицинские центры самостоятельно заявляют и закупают ИЛС у поставщиков. За информацией о порядке проведения профилактических прививок за счет собственных средств граждан необходимо обращаться в территориальные организации здравоохранения и медицинские центры.
25.04.2018
Весна – радостное время пробуждения природы, когда на лесных полянках засинеют медуницы и фиалки, вылезут причудливые минареты строчков и сморчков, деловито зашуршит по прошлогодней листве разная лесная мелочь… Однако первый весенний поход в преображенный лес может обернуться бедой, ведь вместе со всеми лесными обитателями активизировались и иксодовые клещи, среди которых встречаются кровососущие паразиты и переносчики тяжелейших заболеваний, таких как клещевой энцефалит.
Клещи встречаются в лесной зоне на всей территории Беларуси. Наилучшие условия для их обитания предлагают опушки леса с прилегающими лугами, поляны, поросшие папоротником, лиственные леса, берега рек и озер. Нередко клещи встречаются на прогреваемых солнцем склонах, поросших травой и кустами, а чаще всего концентрируются около тропинок и лесных дорог. А вот в сухих сосновых борах, где нет травы, клещи встречаются редко. Клещи атакуют только с травы и почти не встречаются в сосновых борах. Подстерегающий свою добычу клещ двигается вертикально вверх по травинке или кустарнику на высоту не более полуметра и ждёт, когда мимо кто-нибудь пройдёт. Если в непосредственной близости проследует животное или человек, то реакция клеща будет мгновенной. Раздвинув передние лапки, он пытается ухватить свою жертву. Лапки клеща снабжены крючками и присосками, что позволяет ему надёжно зацепиться за жертву. Попав на человека, он может ползать длительное время по телу в поисках наиболее подходящего ему участка. Клещ забирается по человеку вверх и при обнаружении, например в области головы, мы думаем, что клещ прыгнул с дерева.
Где и когда может укусить клещ:
- во время проживания в лесных зонах (отпускные и «вахтовые» периоды;
- при работе на пригородном дачном участке;
- во время поездок за город, прогулок в лесу в теплое время года.
При укусе клеща можно заболеть клещевым энцефалитом или Лайм-боррелиозом.
В минувшем году в учреждения здравоохранения района с жалобами на присасывание клещей обратилось 81 человек, из них дети до 18 лет - 25 человек (31 %), зарегистрировано 12 случаев заболевания Лайм-боррелиозом. Случаи клещевого энцефалита не регистрировались.
Правила для снижения риска быть укушенным клещом:
- одевайте светлую одежду (на ней лучше видно клещей) с длинными рукавами и капюшоном;
- пользуйтесь репеллентами;
- осматривайте свою одежду каждые 15 минут, периодически проводите тщательную проверку, обращая особенное внимание на следующие части тела: шея, подмышки, паховая область, ушные раковины - в этих местах кожа особенно нежная и тонкая, клещи чаще всего присасываются именно там.
Материалами для исследования служат только целые неповрежденные клещи, удаленные с использованием разрешенных методов снятия (пинцетом, нитью).
Не подлежат исследованию:
- клещи, снятые с использованием жировых средств (подсолнечное масло, вазелин, жирный крем и т.д.)
- фрагменты клеща;
- сильно напитавшиеся особи клеща;
- сухие экземпляры членистоногих, снятые с пострадавшего более 5 суток назад;
- клещи, помещенные в какую либо жидкость;
- не принимается материал на исследования, помещенный в спичечный коробок, скотч, целлофановые пакеты, шприцы, и другие неприспособленные для транспортировки емкости.
Подобную информацию по вопросам исследования клещей можно получить в ГУ «Ошмянский районный центр гигиены и эпидемиологии» по телефону 7691, либо обратившись лично по адресу: г.Ошмяны, ул.Советская, д.64, кабинет №1.
04.04.2019
Туберкулез - инфекционное заболевание, вызываемое микобактериями туберкулеза. К настоящему времени учёными раскрыты многие «секреты» этого заболевания. Детально изучен возбудитель болезни – микобактерия туберкулёза, разработаны эффективные методы его диагностики, лечения и профилактики. Однако туберкулёз продолжает свирепствовать на планете.
Туберкулез до настоящего времени продолжает оставаться непобежденной болезнью и представляет одну из важных социальных и медико-биологических проблем. Эта проблема привлекает внимание органов здравоохранения во всех странах и требует еще значительных усилий для ликвидации туберкулеза как распространенного инфекционного заболевания. Значительную часть бюджета здравоохранение многих стран мира расходуют на содержание сети противотуберкулезных учреждений и проведение мероприятий, направленных на профилактику туберкулеза, выявление и лечение больных.
Заболеть туберкулезом можно в любом возрасте и независимо от принадлежности к той или иной социальной группе. Болезнь передается воздушно-капельным путем. Но, как и раньше, чаще всего болеют социально необеспеченные люди с вредными привычками (алкоголь, курение, наркотики), а также люди, имеющие хронические заболевания (язвенная болезнь желудка и двенадцатиперстной кишки, заболевания легких сахарный диабет). Источником заражения является больной туберкулезом и предметы его обихода. Туберкулез может поражать различные органы и ткани человека: глаза, кости, кожу, почки, кишечник и т.д. Но чаще всего (в 90% случаев) туберкулезная инфекция поражает органы дыхания. Особенно большому риску заражения туберкулезом подвергаются люди, длительное время находящиеся в контакте с больным в плохо проветриваемом помещении. Вероятность заболеть активным туберкулезом у здорового человека, получившего палочку Коха, составляет около 5-10%. Заболевание возникает не сразу: от момента попадания микобактерии туберкулеза до проявления болезни может пройти время от нескольких месяцев до нескольких лет. Единственным способом выявить болезнь на ранних этапах развития является флюорографическое (или рентгенологическое) и бактериологическое исследование.
Как правило туберкулез излечим. Излечение туберкулеза наблюдается в среднем через 1-2 года после начала химиотерапии. У больных с ограниченными формами заболевания оно может наступить раньше. При отсутствии лечения за 5 лет погибают 50% больных туберкулезом. Основу лечения составляет длительный и регулярный прием противотуберкулезных препаратов в сочетании с другими средствами и строгое соблюдение определенного режима.
Эффективным способом предупреждения заражения и заболевания туберкулезом является вакцинация новорожденных. Большое значение имеет профилактика туберкулеза среди групп населения с повышенным риском заболевания.
Основу профилактики туберкулеза среди всего населения составляют меры, направленные на повышение защитных сил организма: соблюдение правильного режима труда, рациональное и своевременное питание, отказ от курения, наркотиков, злоупотребления спиртными напитками, прием поливитаминов в весенний период, закаливание, занятие физкультурой, соблюдение здорового образа жизни. Следует соблюдать правила личной гигиены, регулярно проводить влажную уборку и проветривание жилых помещений.
В Республике Беларусь ситуация по туберкулезу находится на постоянном контроле правительства и Министерства здравоохранения. Разработана и утверждена Советом Министров Республики Беларусь новая Государственная программа «Туберкулез» на 2016-2020 гг., в которой в первую очередь предусматривается решение проблем, связанных с предупреждением возникновения, распространения латентных форм туберкулеза, наращивание масштабов действий. В 2015 году разработано и утверждено 8 новых нормативных документов, направленных на оптимизацию оказания фтизиатрической помощи, успешно выполнена программа международной технической помощи, финансируемая за счет средств Глобального фонда для борьбы со СПИДом, туберкулезом и малярией, обеспечено постоянное взаимодействие медицинских служб Департамента исполнения наказаний МВД Республики Беларусь и организаций здравоохранения системы Министерства здравоохранения, оказывающих противотуберкулезную медицинскую помощь.
Благодаря проведенным мероприятиям в республике продолжается тенденция к уменьшению заболеваемости и смертности от туберкулеза.
22.03.2019
Эпидемиологическая ситуация по заболеваемости трихинеллезом в Ошмянском районе и Гродненской области в 2018 году оставалась благополучной, случаев заболевания трихинеллезом среди людей и животных не регистрировалось. Показатель заболеваемости по Республике Беларусь составил 0,1 на 100 тыс. населения, зарегистрировано 9 случаев (Брестская область - 2, Витебская область - 3, Гомельская область - 4).
Трихинеллез – это паразитарное заболевание человека и некоторых животных, домашних и диких свиней, грызунов. Человек чаще всего заражается при употреблении в пищу мяса диких животных (кабана, барсука) или домашних свиней (сыровяленой колбасы, окороков домашнего приготовления, сала с прожилками мяса, жареных мясных продуктов, мясного фарша, шашлыка, копченого мяса и др.) пораженных трихинеллами. Личинки трихинелл устойчивы к варке, жарению, копчению, солению и замораживанию. Использование микроволновых печей и морозильников также не приводят к 100% уничтожению личинок трихинелл. Мясо, пораженное трихинеллами, по внешнему виду, запаху, вкусу не отличается от доброкачественных продуктов. Узнать о наличие личинок можно только лабораторными методами.
Сезон заболеваемости трихинеллезом в нашей стране начинается осенью и завершается в середине весны.
Трихинеллез чаще всего возникает вспышками, охватывающими большое количество людей, связанных с общим источником заражения. Инкубационный период с момента заражения до появления клинических симптомов от 5 до 45 дней. Основными клиническими проявлениями являются: лихорадка, отеки, мышечные боли, иногда кожные высыпания.
Лечение больных трихинеллезом осуществляется в инфекционном стационаре. Больные с легкими формами могут лечиться амбулаторно. Контактным лицам при установлении факта заражения проводят профилактическое лечение.
Чтобы избежать заражения трихинеллезом следует соблюдать следующие правила:
- проводите послеубойную ветеринарную экспертизу туш домашних свиней;
- не употребляйте в пищу и не распространяйте среди родственников и знакомых мясопродукты до получения результатов трихинеллоскопического исследования;
- не приобретайте мясопродукты у неизвестных лиц, вне установленных мест торговли;
- в процессе приготовления пищи не рекомендуется пробовать сырой мясной фарш;
- не следует пытаться проварить или прожарить заведомо зараженное мясо или сбывать его на стороне.
В Ошмянском районе исследование мяса на наличие возбудителя трихинеллеза проводят в лаборатории ветеринарно-санитарной экспертизы, расположенной на территории рынка по ул. Советской в г.Ошмяны, телефон для справок: 4-51-29. Исследования проводятся на бесплатной основе.
Не подвергайте себя и своих близких неоправданному риску. Помните, что ценой беспечности может стать Ваше здоровье.
19.03.2019
Гельминты или глисты — это обширная группа различного вида и размера червей, которые, паразитируя, живут в организме человека, нанося при этом существенный вред здоровью хозяина, особенно если это неокрепший детский организм. Дети наиболее восприимчивы к глистным заболеваниям, среди них поддерживается самый высокий уровень зараженности. В первую очередь, это дети раннего, дошкольного и школьного возраста, организованные в коллективы или нет. Риск обусловлен слабым развитием навыков личной гигиены, активными играми в песке, земле и др.
Паразитами человека могут стать около 230-250 видов. Личинки гельминтов могут проникать в организм человека через рот - с пылью, с питьевой водой, с немытыми фруктами и овощами, с ягодами, с мясом или рыбой, не подвергнутыми достаточной термической обработке.
Важно помнить, что гельминты человека обитают не только в кишечнике, но и во многих тканях (нервная, кожа, глаза, вены и венулы малого таза, толстого кишечника).
Основные формы паразитирования – взрослая особь и личинка. Все глистные инвазии условно делятся на три типа: контактные, геогельминтозы, биогельминтозы. Такое деление обусловлено особенностями цикла развития гельминтов и способом заражения человека.
Симптомы глистной инвазии у детей: снижение аппетита, вялость, нервозность, беспокойство, появление тёмных кругов под глазами, болезненность живота, изжога, тошнота, отрыжка, рвота, дерматиты, крапивница, интенсивный сухой кашель.
Что важно знать и выполнять родителям, чтобы уменьшить опасность заражения гельминтами себя и своих детей:
- Соблюдать правила личной гигиены. Следить чтобы малыш мыл руки после улицы, туалета, игр и самое главное перед любым приемом пищи. Отучайте детей от привычки грызть ногти, сосать пальцы, брать в рот ручки, карандаши, фломастеры.
- В профилактических целях следует избегать близкого контакта ребёнка с домашними питомцами.
- Проводить регулярную влажную уборку дома и тщательно мыть детские игрушки. Смену постельного белья проводить аккуратно, не встряхивая его
- Тщательно мыть все фрукты, овощи, ягоды, зелень, обдавайть их кипятком. Мясо и рыба должны проходить правильную термическую обработку.
- Ни в коем случае не пить воду сомнительного качества. Во время купания в открытом водоеме следить за тем, чтобы ребенок не заглатывал воду.
- Защищать продукты питания от мух, комаров, тараканов.
01.03.2019
В 2018 году в странах Европейского региона выявлено более 50 тысяч случаев кори. Большинство случаев заболевания регистрировалось в Италии, Греции, Франции, Румынии, Украине.
С начала 2019 года в Украине зарегистрировано 8,5 тысяч кори, при этом от осложнений умерло 5 человек.
Основной причиной распространения инфекции на территории Европейского региона, по мнению специалистов Всемирной организации здравоохранения, явилось формирование значительной прослойки восприимчивого населения вследствие большого количества отказов от профилактических прививок начиная с 2010 года, низкого охвата профилактическими прививками, а также низкой осведомленности граждан об опасности болезни и о преимуществах вакцинопрофилактики.
С 2012 года Республика Беларусь ежегодно подтверждает статус элиминации кори. Завозы вирусов кори на территорию страны происходят ежегодно без дальнейшего распространения или с ограниченным распространением. С февраля 2018 г. во всех регионах Республики Беларусь было зарегистрировано 254 случая кори, из них 74% у взрослых. В подавляющем большинстве – это завозные случаи (большинство из Украины) и случаи у контактных с заболевшими лицами. Более 73 % заболевших корью лиц были не привиты (в том числе по причине отказа от вакцинации) или не полностью привиты против кори. Наличие множественных заносов и столь небольшое количество заболевших корью свидетельствует, что в нашей стране благодаря вакцинации сформирована достаточно сильная иммунная прослойка, которая не позволяет активно циркулировать вирусу кори среди населения Республики Беларусь. Необходимости введения дополнительных санитарно-противоэпидемических мероприятий в Республике Беларусь нет.
В 2018 году в результате неоднократных завозов коревой инфекции на территорию Гродненской области зарегистрировано 44 случая кори. В Волковысском районе имело место осложнение санитарно-эпидемиологической обстановки с 37 заболевшими.
Центр гигиены и эпидемиологии рекомендует:
- лицам, планирующим поездки в эпиднеблагополучные по кори страны, уточнить прививочный статус и привиться против кори комплексной вакциной «Приорикс» при отсутствии сведений о двух профилактических прививках, ранее перенесенном заболевании либо при получении отрицательного или сомнительного результатов при исследовании напряженности иммунитета к вирусу кори;
- родителям обеспечить своевременную явку детей на проведение плановых профилактических прививок против кори, эпидемического паротита и краснухи;
- при подозрении на заболевание, соответствующих клиническим критериям кори (наличие лихорадки, пятнисто-папулезной сыпи и кашля, насморка либо конъюнктивита) и данных эпиданамнеза (нахождение на территориях, где регистрируются случаи заболевания корью) незамедлительно обращаться за медицинской помощью.
31.012019
Бешенство – инфекционное заболевание вирусной природы, которое передается животным и людям при тесном контакте со слюной инфицированных особей – при укусах, царапинах, а также загрязнении слюной животного поврежденной кожи и слизистых оболочек.
К бешенству восприимчивы все теплокровные животные. У нас в Беларуси это лисы, волки, енотовидные собаки, барсуки, еноты, в городских условиях - кошки и собаки, сельскохозяйственные животные, чаще – крупный рогатый скот.
Следует сказать, что здоровое дикое животное всегда избегает встречи с человеком, поэтому проявление хищником несвойственного дружелюбия либо выраженной агрессии должно насторожить людей. Животные становятся заразными за 3-10 дней до появления признаков болезни и остаются заразными в течение всего периода заболевания.
В случае укуса, оцарапывания, ослюнения любым теплокровным животным пострадавший должен сразу и как можно глубже промыть рану струей воды с мылом, обработать края раны 40-70% cпиртом или йодной настойкой, наложить стерильную повязку, а затем обратиться в травматологический пункт или хирургический кабинет для назначения и проведения курса прививок против бешенства.
Первые симптомы заболевания могут проявляться в месте нанесенного повреждения в виде мышечных подергиваний, зуда, боли по ходу нервов. В начале заболевания отмечаются беспричинная тревога, страх, повышенная чувствительность к световым и звуковым раздражителям, субфебрильная температура. Впоследствии могут присоединяться приступы водобоязни: болезненные спазмы мышц глотки и гортани при попытке попить, при звуках льющейся воды. С каждым днем заболевание прогрессирует, развиваются параличи. Смерть наступает от остановки дыхания и сердечно-сосудистой деятельности.
Бешенство – абсолютно смертельное заболевание, которое можно предупредить. В арсенале у медицинских работников имеются достаточно эффективные лекарственные средства (антирабическая вакцина и иммуноглобулин). Поэтому лицам с высоким риском инфицирования вирусом бешенства (ветеринарные работники, лесники, охотники, лица, выполняющие работы по отлову и содержанию безнадзорных животных) должна проводиться профилактическая иммунизация.
Вакцинация обеспечивает защиту от заболевания бешенством, пострадавшим при контакте с больным животным лицам только при своевременном обращении за медицинской помощью.
За 2018 год в Ошмянском районе в связи с покусами и контактами с подозрительным на бешенство и бешенным животным за медицинской помощью всего обратилось 98 человек, из них 86 назначены лечебно-профилактические прививки против бешенства. Лабораторно подтверждены 8 случаев бешенства у животных: 2 случая заболевания бешенством сельскохозяйственных животных, 4 случая – у собак, 2 случая – у кошек. 11 человек получили антирабический иммуноглобулин. Также зарегистрирован 1 случай массового контакта с больным бешенством животным на территории Гольшанского сельского Совета, 22 человека получили лечебно-профилактический курс прививок.
Помните! Каждый пропущенный день – угроза для жизни. Чем раньше начаты прививки, тем надежнее они предохраняют от заболевания бешенством.
31.01.2019
В период эпидемий, особенно при опасных разновидностях гриппа, таких как, свиной грипп, необходимо: соблюдать режим учебы и отдыха, не переутомляться, больше бывать на свежем воздухе, спать достаточное время и полноценно питаться, делать утреннюю гимнастику и обтирание прохладной водой, заниматься физкультурой. При заболевании родственниками по возможности изолировать их в отдельную комнату, тщательно мыть руки перед едой, по возвращению с улицы, а также после пользования общими предметами, если в семье есть заболевший (огромная часть микробов передается через предметы общего пользования-перила в транспорте, продукты в супермаркетах и, конечно, денежные банкноты); часто проветривать помещение и проводить влажную уборку, спать с открытой форточкой, но избегать сквозняков; ограничить посещение многолюдных мест (театров, кино, супермаркетов) и массовых мероприятий, где из-за большого скопления народа вирус очень быстро распространяется; в период эпидемии промывать нос и полоскать горло рекомендуется не реже 2-3 раза в сутки.
Вакцинация наиболее эффективная мера борьбы с гриппом.
Введение в организм вакцины не может вызвать заболевание, но путем выработки защитных антител стимулирует иммунную систему для борьбы с инфекцией.
Противогриппозные вакцины безопасны и обладают высокой эффективно с точки зрения профилактики гриппа и развития осложнений. Вакцинация снижает частоту заболеваемости гриппом в среднем в 2 раза, у привитых в случае их заболевания оно протекает легче и не приводит к развитию осложнений. Вакцины нового поколения разрешено применять как у взрослых, так и у детей. Вакцины подтвердили свою высокую результативность и отличную переносимость. Это особенно важно для детей с хроническими заболеваниями органов дыхания, сердечно - сосудистой системы, патологией центральной нервной системы.
Прививку против гриппа лучше проводить осенью перед началом гриппозного сезона, чтобы у человека выработался иммунитет. В среднем для обеспечения надежной защиты от гриппа требуется 2-3 недели, а ослабленным людям 1-1.5 месяца.
Прививка, сделанная в прошлом году, не защитит от гриппа, так как приобретенный иммунитет не продолжителен.
В настоящее время в Беларуси зарегистрированы и разрешены к применению различные препараты живых и инактивированных гриппозных вакцин.
21.01.2019
Острые кишечные инфекции – группа инфекционных заболеваний, возбудителями которых является широкий спектр микроорганизмов, которые размножаются в кишечнике человека и выделяются во внешнюю среду с испражнениями. Возбудители ОКИ достаточно устойчивы и могут длительно сохраняться на руках, игрушках, предметах обихода, воде и почве, инфицированных фекалиями больного человека. Источник инфекции – больные люди и носители возбудителя инфекции. Инкубационный (скрытый) период заболевание зависит от вида возбудителя, иммунитета человека, дозы возбудителя, попавшей в организм, и составляет от нескольких часов до 7 дней.
Признаками кишечных инфекций являются:
- боли в животе;
- повышение температуры тела;
- тошнота, рвота;
- жидкий стул иногда с примесями крови или слизи.
Заражение ОКИ происходит при употреблении продуктов питания или воды, инфицированных микробами, при несоблюдении сроков годности и условий хранения продукции, при несоблюдении элементарных правил личной гигиены. Покупая пищевые продукты, обратите внимание на сроки и условия их хранения. Скоропортящиеся продукты необходимо хранить только в холодильнике. Употреблять продукты до истечения срока годности, в обратном случае, если продукт не имеет признаков порчи использовать его только после термической обработки. Фрукты и овощи перед употреблением необходимо тщательно мыть. Продукты животного происхождения всегда надо тщательно проваривать в течение часа или прожаривать, особенно это касается шашлыков. Скоропортящиеся пищевые продукты, особенно в теплый период, следует готовить только для однократного потребления.
Нельзя пользоваться одной и той же разделочной доской, и ножом для обработки сырых и готовых продуктов. После разделки мяса необходимо тщательно вымыть и обдать кипятком инвентарь и посуду. Сырое мясо, яйца необходимо хранить в холодильнике отдельно от готовых блюд и других продуктов. Мороженое мясо следует оттаивать не в воде, а исключительно на воздухе. Необходимо принять за правило не «снимать пробу» с прилавка на рынке, не давать детям немытые фрукты и овощи. Не желательно употреблять сырые яйца. Безопаснее употреблять яйца, которые варились не менее 10-15 минут. При покупке мясных, рыбных продуктов и яиц нельзя складывать в одну сумку с хлебобулочными и другими готовыми к употреблению изделиями. Необходимо пить только бутилированную или кипяченую воду. Игрушки необходимо хорошо мыть с мылом. Неукоснительно соблюдать правила личной гигиены, обязательно мыть руки перед едой.
ПОМНИТЕ! Болезнь легче предупредить, чем потом лечить!
21.01.2019
В Гродненской области ухудшается ситуация по заболеваемости бешенством животных. За 9 месяцев 2018 года количество больных животных по сравнению с аналогичным периодом 2017 года выросло в 3 раза и составил 136 лабораторно подтвержденных случаев.
Активизация природных очагов бешенства, увеличение числа больных бешенством диких животных способствуют вовлечению в эпизоотию домашних животных, за 9 месяцев 2018 года среди них зарегистрировано 36 случаев (9 месяцев 2017 года – 8 случаев).
В Ошмянском районе за 9 месяцев текущего года зарегистрировано 7 случаев лабораторно подтвержденного бешенства среди домашних животных. В контакте с больными животными были 18 человек.
Распространение бешенства среди животных приводит к высокому риску заражения людей. За 9 месяцев 2018 года в области зарегистрировано 5 случаев массового контакта населения с больными бешенством животными с количеством пострадавших 43 человека (за аналогичный период 2017 года – 1 случай). Один из таких случаев зарегистрирован в Ошмянском районе в аг. Мурованая Ошмянка с количеством пострадавших – 5 человек.
Всегда надо помнить, что здоровое дикое животное избегает встречи с человеком. Его практически невозможно увидеть в неестественной среде обитания. И если дикое животное не реагирует на появление человека, а тем более, если животное без страха заходит в населенные пункты, можно не сомневаться, что это больные животные, и нужно принять все меры личной предосторожности и обеспечения безопасности близких.
В случае укуса, оцарапывания, ослюнения любым теплокровным животным пострадавший должен сразу и как можно глубже промыть рану струей воды с мылом, обработать края раны 5% йодной настойкой, наложить стерильную повязку, а затем обратиться в травматологический или хирургический кабинет для принятия решения о назначении курса прививок против бешенства.
Никогда не следует убивать или выбрасывать животное нанесшее травму. Дело в том, что у животного убитого в начале заболевания, очень сложно установить диагноз бешенства. Вместе с тем, нельзя и исключить болезнь.
За животным нанесшим травму, необходимо установить 10-ти дневное ветеринарное наблюдение и, если, по истечении этого срока животное оказалась здоровым, то курс антирабических прививок может быть прекращён.
Помните и выполняйте несложные правила, которые защитят Вас и Вашу семью:
- Ежегодно прививайте против бешенства домашних животных – кошек, собак.
- Если Вы заметили ничем не мотивированную агрессию в поведении животного, немедленно изолируйте его и сообщите в ветеринарную службу.
- Избегайте ненужных контактов с бродячими животными.
- Строго соблюдайте правила содержания домашних животных.
13.11.2018
 По сообщению ВОЗ в мире продолжает ухудшаться эпидемиологическая ситуация по лихорадке Западного Нила (далее - ЛЗН). О 231 случае ЛЗН в США по состоянию на 21 августа 2018г. сообщает CDC. С начала 2018 года в Европе зарегистрировано более 400 случаев заболевания. В число стран, где зарегистрировано наибольшее количество заболеваний, входят: Сербия - 126 случаев, Италия - 123 случая, Греция - 75 случаев, Израиль - 68, Венгрия - 39 случаев, Румыния-31 случай.
По сообщению ВОЗ в мире продолжает ухудшаться эпидемиологическая ситуация по лихорадке Западного Нила (далее - ЛЗН). О 231 случае ЛЗН в США по состоянию на 21 августа 2018г. сообщает CDC. С начала 2018 года в Европе зарегистрировано более 400 случаев заболевания. В число стран, где зарегистрировано наибольшее количество заболеваний, входят: Сербия - 126 случаев, Италия - 123 случая, Греция - 75 случаев, Израиль - 68, Венгрия - 39 случаев, Румыния-31 случай.
В Сербии 25 случаев заболевания завершились летальным исходом. Все заболевшие — люди в возрасте от 22 до 84 лет. Большинство летальных исходов у пожилых лиц, страдающих хроническими заболеваниями.
В Греции 31 случай заболевания завершился летальным исходом.
Завозной случай ЛЗН зарегистрирован в Чехии - заболевший мужчина вернулся из отпуска в Греции в августе 2018г.
По информации Министерства здравоохранения Израиля от 23 августа 2018г. в стране зарегистрировано 68 случаев заболевания
ЛЗН, в 14 из которых наблюдалось тяжелое течение и осложнения, 2 человека умерли.
По данным на 5 сентября 2018г. J13H зарегистрирована у 21 жителя Волгоградской области Российской Федерации. В начале августа зарегистрирован 1 летальный случай заболевания.
Вспышкам этого заболевания в различных регионах, вероятно, способствовали благоприятные для роста популяции переносчиков погодные условия (высокая температура воздуха, обильные осадки).
В Республике Беларусь существуют природные условия для размножения переносчиков Л3H, особенно при увеличении среднесуточных температур и количества выпавших осадков в летние месяцы. За период 2014-2017г.г. в Республике Беларусь зарегистрировано 2 завозных случаях JI3H (из Сингапура и Греции).
Клинические и эпидемиологические особенности Л3H
ЛЗН - зоонозная природно-очаговая арбовирусная инфекция с трансмиссивным механизмом передачи возбудителя. Существуют различные клинические формы ЛЗН. У большинства инфицированных людей (80%) заболевание протекает бессимптомно. У остальных часто развивается гриппоподобная форма без поражений ЦНС. Поражение нервной системы (менингиты, менингоэнцефалиты) наблюдается редко (в среднем 1 на 150 случаев).
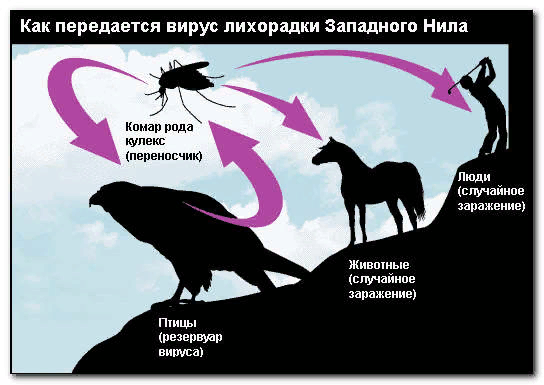 Основным источником и резервуаром ЛЗН в природных биоценозах являются дикие птицы водного и околоводного комплексов, в антропогенных биоценозах - синантропные птицы. Переносчиками ЛЗН являются комары более 60 видов, принадлежащих к роду Culex, реже к родам Aedes, Anopheles, Uranotaenia, Mansonia и другие. В циркуляции вируса и сохранении его в природных очагах, участвуют также иксодовые и аргасовые клещи. Сохранение ЛЗН в зимний период в переносчиках (комарах, клещах) - один из возможных механизмов существования устойчивых природных и антропогенных очагов инфекции.
Основным источником и резервуаром ЛЗН в природных биоценозах являются дикие птицы водного и околоводного комплексов, в антропогенных биоценозах - синантропные птицы. Переносчиками ЛЗН являются комары более 60 видов, принадлежащих к роду Culex, реже к родам Aedes, Anopheles, Uranotaenia, Mansonia и другие. В циркуляции вируса и сохранении его в природных очагах, участвуют также иксодовые и аргасовые клещи. Сохранение ЛЗН в зимний период в переносчиках (комарах, клещах) - один из возможных механизмов существования устойчивых природных и антропогенных очагов инфекции.
Инкубационный период обычно составляет 3-8 дней (от 2 дней до 3 недель). Болезнь начинается остро, с озноба и повышения температуры до 38-40 °С. Даже в легких случаях, при которых лихорадочный период составляет 2-3 дня, наблюдается интоксикация, проявляющаяся головной болью, головокружением, ознобом, болью в мышцах, рвотой иногда сыпью и увеличением лимфатических узлов. Лихорадка может продолжаться от 2-3 до 10-12 суток, до 4-8 недель остаются слабость, понижение аппетита, бессонница, мышечные и суставные боли.
Клиническая картина и тяжесть заболевания может варьировать в зависимости от генотипа ЛЗН, контингента заболевших, возраста. Среднетяжелые и тяжелые формы ЛЗН чаще развиваются у лиц старше 50 лет. Летальность у больных с поражением ЦНС достигает 40%, в среднем 5-10%.
Для ЛЗН характерна летне-осенняя сезонность, что связано с периодом активности переносчиков ЛЗН.
Основные меры профилактики:
- проводить засетчивание окон и балконов;
- при выезде на базы отдыха, на природу, дачные участки, а также в эндемичные страны по данному заболеванию использовать фумигаторы, репеллентные средства в виде кремов, лосьонов, аэрозолей.
Необходимо проводить комароистребительные мероприятия инсектицидами не только против лётной формы комаров, но и обрабатывать водную поверхность поверхностных водоёмов от личинок, с целью уменьшения дальнейшего выплода.
Поскольку вакцины от лихорадки Западного Нила до сих пор не разработано, единственная профилактика вируса заключается в предотвращении укусов комаров.
30.10.2018
В текущем году в Ошмянском районе сохраняется относительное благополучие по трихинеллезу. Случаи заболевания трихинеллезом среди людей и домашних животных (свиней) не регистрировались.
Ошмянский районный центр гигиены и эпидемиологии напоминает, что употреблять в пищу и распространять среди населения мясо и мясопродукты из свинины без проведения ветеринарно-санитарной экспертизы крайне опасно и недопустимо. Не рекомендуется приобретать мясопродукты у неизвестных лиц в местах несанкционированной торговли.
Трихинеллез - это болезнь, вызываемая паразитированием в мышечной ткани плотоядных животных и человека, невидимых невооруженным глазом личинок гельминта - трихинеллы.
Заражение людей происходит при употреблении в пищу зараженного мяса диких кабанов или домашних свиней, которые, в свою очередь, заражаются поедая мышей, крыс, трупы плотоядных животных или отходы охотничьего промысла.
Личинки трихинелл весьма устойчивы к высокой температуре и избавиться от них при обычной термической обработке мясопродуктов невозможно. Ни проварка, ни прожарка, ни копчение, ни соление не позволяют в полной мере избавиться от личинок паразита.
Заболевание развивается в среднем через 2-4 недели после употребления в пищу зараженных мясопродуктов. Появляются высокая температура (до 390С и выше), мышечные боли (чаще в икроножной области), отеки век и лица, кожные высыпания, кишечные расстройства.
В соответствии с ветеринарно-санитарным законодательством владельцы домашних свиней из частного сектора после убоя животных должны в обязательном порядке доставить пробы мяса для исследования в ближайшую ветеринарную лабораторию. В Ошмянском районе исследование мяса на наличие возбудителя трихинеллеза проводят в лаборатории ветеринарно-санитарной экспертизы, расположенной в г.Ошмяны по ул.Советской (на территории рынка), телефон для справок: 4-51-29. За помощью в организации доставки проб мяса для исследования можно обратиться к ветеринарным специалистам сельскохозяйственных предприятий.
Также на территории республики действует запрет на вывоз с территорий охотничьих угодий и употребление в пищу мяса дикого кабана.
Предупредить заражение домашних свиней трихинеллезом возможно и должно. Для этого необходимо:
- максимально защитить помещения для содержания скота от проникновения грызунов;
- регулярно проводить уничтожение грызунов с использованием механических средств лова и ядоприманок;
- не допускать свободного выгула животных на территории и за пределами подворий.
23.10.2018
В Ошмянском районе с 1 октября проводится кампания вакцинации против гриппа. Для иммунизации населения используется вакцина «Гриппол плюс» производства Российской Федерации. Планируется привить 40% населения района.
На сегодняшний день получено 3000 доз вакцины за счет республиканского бюджета для иммунизации лиц из группы высокого риска неблагоприятных последствий заболевания гриппом, а именно дети от 6 месяцев до 3-х лет, дети в возрасте от 3-х лет и взрослые с хроническими заболеваниями, а также лиц из группы высокого риска заражения гриппом – медицинские работники, лица из учреждений с круглосуточным пребыванием.
По всем вопросам проведения вакцинации против гриппа обращаться в районную поликлинику к участковому врачу-терапевту, либо в амбулатории на селе.
Ожидается очередная поставка гриппозной вакцины для вакцинации против гриппа за счет средств управления здравоохранения и местного бюджетов.
02.10.2018
Гельминты, или глисты – это обширная группа различного вида и размера паразитических червей, которые живут в организме человека, нанося при этом существенный вред его здоровью, особенно если это детский организм.
В Республике Беларуси встречается свыше десятка опасных для человека видов гельминтов, но наиболее широкое и массовое распространение имеют три из них: острицы, власоглавы и аскариды.
Личинки гельминтов могут проникать в организм человека через рот - с пылью, с питьевой водой, с немытыми фруктами и овощами, с ягодами. Имеет значение и то, насколько часто моются руки - чем грязнее руки, тем больше вероятность заразиться одним из гельминтов.
К сожалению, бытует мнение, что зараженный гельминтами человек вполне здоров, однако это совершенно ошибочная точка зрения. Питаясь за счет хозяина, паразиты создают в его организме дефицит жизненно необходимых витаминов и микроэлементов, снижают иммунитет, удлиняют сроки лечения инфекционных и неинфекционных заболеваний, провоцируют различные аллергические проявления. Дети наиболее восприимчивы к глистным заболеваниям, среди них поддерживается самый высокий уровень зараженности. Паразитируя в организме ребенка, гельминты могут вызывать нарушение сна, снижение аппетита, вялость, нервозность, отставание в умственном и физическом развитии.
С наступлением сезона на рынках нашего города реализуется растениеводческая продукция в широком ассортименте, как индивидуальными предпринимателями, так и частными лицами. Руководствуясь требованиями санитарных норм и правил в части реализации плодоовощной продукции на рынках, лицам, торгующим растениеводческой продукцией необходимо иметь следующие документы:
- документ, свидетельствующий о проведении паразитологических исследований,
- справку о состоянии здоровья (для продавцов юридических лиц, индивидуальных предпринимателей);
- справку о прохождении флюорографического обследования (для частных лиц).
Паразитологические исследования плодоовощной продукции можно провести на базе микробиологической лаборатории Государственного учреждения «Ошмянский районный центр гигиены и эпидемиологии» на платной основе.
10.08.2018
 Энтеровирусные инфекции – представляют собой группу инфекционных заболеваний, вызываемых вирусами рода Enterovirus, характеризующихся многообразием клинических проявлений. Основная заболеваемость приходится на летне-осенний период.
Энтеровирусные инфекции – представляют собой группу инфекционных заболеваний, вызываемых вирусами рода Enterovirus, характеризующихся многообразием клинических проявлений. Основная заболеваемость приходится на летне-осенний период.
Специфической вакцины на сегодняшний день не существует. Связано это с тем, что в природе насчитывается более 60 штаммов энтеровирусов, которые способны постоянно видоизменяться и вырабатывать устойчивость к лекарственным препаратам. В группе риска заражения энтеровирусными инфекциями находятся беременные женщины, дети.
Энтеровирусы устойчивы во внешней среде: хорошо переносят низкие температуры (в условиях холодильника они сохраняются в течение нескольких недель), в водопроводной воде выживают до 18 дней, в речной воде - около месяца. Вирус быстро погибает при прогревании, кипячении, при воздействии хлорсодержащих препаратов, ультрафиолетового облучения.
Источником инфекции является человек (больной или бессимптомный носитель инфекции). Инкубационный период составляет в среднем от 1 до 10 дней, максимальный до 21 дня.
Распространяется инфекция воздушно-капельным, контактно-бытовым, фекально-оральным путем. Заражение происходит через воду при купании в открытых водоемах, при употреблении в пищу загрязненных вирусами овощей, фруктов, ягод. Некоторые энтеровирусы выделяются с секретом слизистых оболочек дыхательных путей, в данном случае мельчайшие капельки слюны и мокроты при кашле и чихании способствуют аэрозольному механизму передачи вируса. Случаи заражения контактно-бытовым путем реализуются через загрязненные руки, предметы быта, личной гигиены. В случае заражения энтеровирусной инфекцией беременной женщины возможна вертикальная передача возбудителя ребенку.
Общие симптомы для различных форм энтеровирусной инфекции:
- слабость, головная и мышечная боль;
- волнообразное повышение температуры тела, повторяющееся каждые 2-3 дня;
- отсутствие аппетита;
- боли в животе, тошнота, иногда рвота;
- воспаление верхних дыхательных путей, боль в горле;
- увеличение лимфатических узлов, печени и селезенки;
- пятнистая или мелкопапулезная сыпь на стопах, руках, лице и полости рта.
Энтеровирусная инфекция может осложняться герпетической ангиной, везикулярным фарингитом, конъюнктивитом, стоматитом, менингоэнцефалитом, сердечными заболеваниями.
Меры неспецифической профилактики энтеровирусной инфекции такие же, как при любой острой кишечной инфекции:

- для питья использовать только кипяченую или бутилированную воду промышленного производства с соблюдением сроков и условий хранения;
- мыть руки с мылом перед каждым приемом пищи и после каждого посещения туалета, строго соблюдать правила личной и общественной гигиены;
- обеспечить индивидуальный набор посуды для каждого члена семьи, особенно для детей;

- перед употреблением фруктов, овощей, их необходимо тщательно мыть с применением щетки и последующим ополаскиванием кипятком;
- употреблять в пищу доброкачественные продукты, не приобретать у частных лиц, в неустановленных для торговли местах.

- защищать пищу от насекомых, грызунов и домашних животных;
- купаться только в официально разрешенных местах, при купании стараться не заглатывать воду;
- проветривать помещения, проводить влажные уборки желательно с применением дезинфицирующих средств.
Соблюдая элементарные меры профилактики Вы убережете себя и своих близких от заболевания энтеровирусными инфекциям!
Наступило долгожданное летнее время года, взрослые и дети много времени проводят на дачах, выезжают на природу к излюбленным местам отдыха. Во время летнего отдыха актуальной проблемой остается сохранение здоровья и недопущение пищевых отравлений и острых кишечных инфекций.
По - прежнему, опасность заражения представляют сальмонеллез, дизентерия, ротавирусные и энтеровирусные инфекции.
Общеизвестно, что острые кишечные инфекции – это болезнь грязных рук. Важно регулярно мыть руки водой безопасного качества, перед приготовлением пищи, после посещения туалета, после прихода с улицы. Рекомендуется применение жидкого мыла в бытовых флаконах – дозаторах, оно не подвержено загрязнению микроорганизмами, в отличие от мыла в куске, которое при неоднократном использовании заселяется различными бактериями и вирусами. Необходимо мыть зелень, овощи, фрукты водой хорошего качества. Следить за тем, чтобы дети не ели ягоды и овощи прямо с грядки не мытыми.
В жаркую погоду небезопасным становится купание в открытых водоемах. Вода не является стерильной: в ней могут находиться в больших количествах энтеровирусы, ротавирусы, вирусы гепатита А, дизентерийные палочки, яйца гельминтов и простейших. Купаясь, ребенок часто заглатывает инфицированную воду и важно научить ребенка купаться правильно.
Не рекомендуется в летнюю жару пить некипяченую воду, взятую из водопровода, водоемов, колодцев и родников. Содержание болезнетворных микроорганизмов в воде в летнее время резко возрастает, для отдыха на природе необходимо запастись бутилированной водой.
Острые кишечные инфекции и пищевые отравления могут возникать при употреблении ряда пищевых продуктов, которые легко инфицируются патогенными микроорганизмами при неправильном их хранении и приготовлении. И в первую очередь это относится к молочным и кондитерским продуктам, яйцу, продукции из мяса птиц, фруктам. Нельзя хранить готовые блюда и молочные продукты при комнатной температуре, употреблять в пищу сырое молоко.
Нельзя покупать продукты, которые местное население предлагает в несанкционированных местах продаж без соответствующих документов, подтверждающих безопасность этих продуктов. Неизвестно, какими руками это все было приготовлено, и в каких емкостях хранилось. Продукция может быть инфицирована патогенными кишечными микроорганизмами.
Как правило, большая часть из обратившихся за медицинской помощью с признаками кишечной инфекции, употребляли в пищу на пикниках и в домашних условиях кондитерские изделия, вареные яйца, шашлыки из кур и свиного мяса, немытые овощи и фрукты. Во многих случаях нарушаются сроки и правила хранения готовых блюд и продуктов.
При приготовлении пищи, особенно на пикниках на природе, следует строго соблюдать гигиену приготовления блюд, а овощи и фрукты надо брать с собой помытыми и просушенными. Перед поездкой необходимо заранее предусмотреть ассортимент безопасных блюд, сладостей и напитков, которые вы берете на пикники для детей и взрослых, иметь закрытые контейнеры для транспортировки еды. Предпочтительно пользоваться пластиковыми пищевыми контейнерами, индивидуальной одноразовой сервировочной посудой, салфетками.
Эксперты Всемирной Организации Здравоохранения разработали десять «золотых» заповедей для предотвращения кишечных инфекций:
- Выбор безопасных пищевых продуктов.
- Тщательное приготовление пищи.
- Употреблять пищу по возможности сразу после приготовления.
- Тщательно хранить пищевые продукты.
- Тщательно подогревать приготовленную заранее пищу.
- Не допускать контакта между сырыми и готовыми пищевыми продуктами.
- Часто мыть руки.
- Содержать кухню в чистоте.
- Защищать пищу от насекомых, грызунов и других животных.
- Использовать качественную, чистую воду.
Соблюдение правил бытовой культуры и личной гигиены, а также правильно приготовленные блюда и продукты, качественная питьевая вода помогут Вам сохранить здоровье.
13.06.2018
Перечень стран, неблагополучных по инфекционным заболеваниям, которые могут представлять чрезвычайную ситуацию в области общественного здравоохранения, имеющую международное значение, включая страны в которых в 2016 –2018 гг. регистрировались случаи таких заболеваний.
| Инфекционное заболевание | Регион | Страны |
| Чума | Африка | Демократическая Республика Конго, Мадагаскар, Танзания, Уганда вспышка чумы в Мадагаскаре - с августа 2017г. по настоящее время |
| Азия | Китай, Монголия | |
| Американский регион | Перу, Боливия, США | |
| Лихорадка Рифт-Валли | Африка | страны Северной Африки и территории к югу от Сахары |
| Лихорадка Эбола | Центральная и Западная Африка | Демократическая Республика Конго, Уганда, Гвинея, Сьерра-Леоне, Либерия |
| Лихорадка Марбург | Африка | Демократическая Республика Конго, Уганда, Ангола |
| Лихорадка Ласса | Западная Африка | Нигерия, Бенин, Того, Сьерра-Леоне, Либерия, Гвинея, Гана, Буркина-Фасо |
| Менингококковая инфекция | Африка (страны «менингитного пояса») | Бенин, Буркина-Фасо, Гамбия, Гана, Гвинея, Демократическая Республика Конго, Камерун, Кот д'Ивуар, Мавритания, Мали, Нигер, Нигерия, Сенегал, Того, Центрально- Африканская Республика, Чад, Эфиопия |
| Южный Судан, Фиджи | ||
| Лихорадка денге | Юго-восточная Азия | Таиланд, Вьетнам, Малайзия, Камбоджа, Филиппины, Лаос, Сингапур, Китай, Индонезия, Япония, Мьянма |
| Океания | Папуа-Новая Гвинея, Соломоновы острова, Новая Каледония, Острова Кука, Фиджи, Вануату, Австралия, Тонга. |
| Южная Азия | Индия, Шри-Ланка, Мальдивская Республика | |
| Центральная Азия | Пакистан, Йемен | |
| Восточное Средиземноморье | Саудовская Аравия, Джибути, Сомали | |
| Центральная и Южная Америка, страны Карибского бассейна | Коста-Рика, Мексика, Сальвадор, Гватемала, Пуэрто-Рико, Аргентина, Перу, Колумбия, Боливия, Бразилия, Венесуэла, Парагвай, Доминиканская Республика | |
| Африка | Судан, Ангола, Мозамбик, Кот д'Ивуар , Танзания, Ла-Реюньон-Айленд | |
| Вспышки заболевания лихорадкой денге в 2017 г. регистрировались в Бразилии, Вьетнаме, Индонезии и Таиланде, в 2018 г. – в Шри-Ланке | ||
| Желтая лихорадка | Африка | вспышка желтой лихорадки в Нигерии – с сентября 2017г. по настоящее время |
| Южная Америка | вспышка желтой лихорадки в Бразилии – с января 2017г. по настоящее время, в 2018г. зарегистрированы завозные случаи в Германии (1) и Нидерландах(1) | |
| Коронавирус ближневосточного респираторного синдрома (БВРС-КоВ) | Ближний Восток | Саудовская Аравия, ОАЭ, Катар, Иордания, Оман, Кувейт и др., Малайзия (1 завозной случай в январе 2018г. после возвращения из паломничества) |
| Холера | Африка | Демократическая Республика Конго, Танзания, Кения, Замбия, Малави, Мозамбик, Уганда, Нигерия, Сомали, Либерия, Бенин, Бурунди, Зимбабве, Кот-д'Ивуар, Южный Судан, Гана, Нигер, Того, Камерун, Эфиопия, Ангола, Судан, Сьерра-Леоне, Чад |
| Южная Америка и страны Карибского бассейна - | Гаити, Доминиканская Республика, Куба, Эквадор, Гайана, Перу | |
| Южная Азия | Индия, Непал, Бангладеш | |
| Юго-восточная Азия | Таиланд, Мьянма | |
| Центральная Азия. | Йемен, Ирак, Иран,, Сирия, Афганистан, Пакистан |
Чума
Согласно информации Всемирной организации здравоохранения (далее – ВОЗ) на территории Мадагаскара с августа текущего года продолжается вспышка чумы среди населения. По состоянию на 30.10.2017 Министерство здравоохранения Мадагаскара сообщило ВОЗ о 1801 случае заболевания, 127 из которых завершились летальным исходом. В 62% случаев регистрировалась легочная форма чумы, в 15% – бубонная, в 1 случае – септическая.
Вспышкой болезни затронут 51 из 114 районов Мадагаскара. Особенностью настоящей вспышки является то, что в отличие от предыдущих лет она распространилась на территории крупных городов.
Чума является эндемичной инфекцией для Мадагаскара. Практически каждый год во время эпидемического сезона (сентябрь-апрель) регистрируются случаи бубонной чумы. Исходя из известных на сегодня данных ВОЗ не рекомендует вводить какие-либо ограничения пассажирского или торгового сообщения с Мадагаскаром.
К трем наиболее эндемичным по чуме странам в мире в настоящее время относятся: Мадагаскар, Демократическая Республика Конго и Перу. В 2010-2015 годах во всем мире было зарегистрировано 3248 случаев заболевания чумой, в том числе 584 – со смертельным исходом.
Справочно: Чума – природно-очаговая инфекция, которой болеют люди и животные. Переносчиками инфекции являются блохи, паразитирующие на грызунах (основном природном резервуаре инфекции) и других животных. Природные очаги чумы существуют на всех континентах земного шара, кроме Австралии и Антарктиды. Заражение чумой происходит при укусах инфицированных блох, а также контакте с больными животными и грызунами. Заболевание от человека к человеку может передаваться воздушно-капельным путем при общении с больным легочной чумой. Инкубационный период составляет от нескольких часов до 6 дней. Заболевание начинается с высокой температуры, сильного озноба, головной боли, увеличения лимфоузлов с последующим присоединением симптомов, характерных для конкретной формы инфекции (образование чумного бубона при бубонной форме либо одышки, кашля с кровавой мокротой, болей в грудной клетке при легочной форме).
Во избежание заражения чумой во время пребывания на неблагополучных по чуме территориях следует соблюдать правила личной профилактики инфекции:
принимать меры по защите от укусов насекомых: использовать репелленты и инсектициды, а также механические средства защиты (противомоскитные сетки, пологи и др.), использовать одежду, максимально закрывающую открытые участки тела, избегать ночевок вблизи нор грызунов;
соблюдать меры предосторожности при отлове и разделке тушек промысловых грызунов(использовать средства индивидуальной защиты кожи рук);
избегать контакта с лицами, у которых имеются симптомы, не исключающие чуму.
Холера
ВОЗ сообщает об ухудшении эпидемиологической ситуации по холере в Йемене, где с начала подъема заболеваемости зарегистрировано более 890 тыс. случаев холеры и подозрительных на холеру, 2185 случаев закончились летальным исходом.
По оценке ВОЗ, ситуация по холере остается крайне тяжелой, еженедельный прирост количества заболевших составляет около 28 тыс. человек. Вспышка холеры возникла на фоне нестабильной политической обстановки, ухудшения социально-экономических условий проживания, нехватки питьевой воды.
В Сомали ситуация по холере также остается напряженной, всего зарегистрировано более 73 тыс. случаев холеры, из них 1159 – с летальным исходом.
Всего в 37 странах мира с 01.01.2017 по 03.11.2017 зарегистрировано 224 694 случаев холеры и 1017 107–подозрительных на холеру.
Справочно: чтобы предупредить заражение при выезде в страны, неблагополучные по холере, необходимо соблюдать определенные правила при организации своего пребывания за рубежом:
прием пищи допускается в определенных пунктах питания, где используются продукты гарантированного качества промышленного производства;
запрещается использование в пищу продуктов с истекшим сроком годности, не прошедших гарантированную технологическую обработку, а также приобретенных в местах уличной торговли;
для питья должна использоваться только бутилированная или кипяченая вода, напитки, соки промышленного производства;
не рекомендуется использовать лед для охлаждения напитков;
для мытья фруктов и овощей необходимо использовать только кипяченую или бутилированную воду;
не рекомендуется проведение экскурсий, других мероприятий (охота, рыбалка) в местах, не обозначенных официальной программой;
купание разрешается только в бассейнах и специальных водоемах, определенных туристическим маршрутом;
обязательно строгое соблюдение правил личной гигиены, в т.ч. гигиены рук.
Инфекция, вызванная коронавирусом Ближневосточного респираторного синдрома (далее-БВРС-КоВ)
За период с 31.08.2017 по 26.09.2017 Национальный координатор по Международным медико-санитарным правилам (2005 г.) (далее – ММСП (2005)) в Саудовской Аравии сообщил о 9 новых случаях заражения БВРС-КоВ, включая четыре случая с летальным исходом, а также о четырех случаях смерти среди пациентов, о которых уже сообщалось ранее. В общей сложности в Саудовской Аравии зарегистрировано 1726 лабораторно подтвержденных случаев инфицирования БВРС-КоВ.
К настоящему времени со всего мира в ВОЗ поступили уведомления о 2090 лабораторно подтвержденных случаях БВРС-КоВ, включая 730 – со смертельным исходом.
Справочно: чтобы предупредить заболевание БВРС-КоВ необходимо соблюдать следующие правила:
избегать контакта с верблюдами, не пить сырое верблюжье молоко;
не посещать места большого скопления людей;
избегать тесного и продолжительного контакта с больными людьми;
соблюдать правила личной гигиены, в т.ч. гигиены рук.
Сибирская язва
19.10.2017 в Индии (Андхра-Прадеш) три человека госпитализированы в медицинское учреждение с симптомами сибирской язвы.6 октября 2017 г.в Болгарии (г. Разград) зарегистрирован случай сибирской язвы у владельца мелкого рогатого скота (семь баранов погибли от сибирской язвы).
Основными мерами профилактики заражения сибирской язвой являются:
исключение контакта с заболевшими животными либо инфицированными продуктами животного происхождения;
запрещение хозяйственной деятельности, связанной с выемкой и перемещением грунта на территории санитарно-защитных зон сибиреязвенных захоронений (500 м от скотомогильника).
Лихорадка Чикунгунья
Подтвердилась локальная передача лихорадки Чикунгунья на юго-востоке Франции, где по состоянию на 23.08.2017 в регионе Прованс Альпы Лазурный Берег было зарегистрировано 4 случая заболевания среди населения.Это не первые зарегистрированные случаи заболевания лихорадкой Чикунгунья во Франции. В этом же районе в 2010 году было зарегистрировано 2 случая заболевания, а в Монпелье в 2014 году – 11 случаев.Переносчик инфекции – комары родаAedesalbopictus. Проведенное 10.08.2017 энтомологическое расследование подтвердило факт обитания комаров Aedesalbopictus в затронутом случаями заболевания районе Франции.
В Европе местная передача лихорадки Чикунгунья была впервые зарегистрирована в 2007 году, когда произошла вспышка заболевания на северо-востоке Италии, в ходе которой было зарегистрировано 295 случаев заболевания. В октябре 2017 года Министерство здравоохранения Италии сообщило о 297 случаев лихорадки Чикунгунья в регионе Лацио и о 54 случаях – в Гуардавалле Марина, Калабрия.
13.10.2017в Пакистане были зафиксированы 147 подтвержденных случаев лихорадки Чикунгунья.
Справочно: для предупреждения заражения во время пребывания на неблагополучных территориях необходимо избегать укусов комаров, соблюдая следующие защитные меры:
устройство оконных противомоскитных сеток, защитных пологов;
использование одежды с длинными рукавами, обработка кожных покровов и одежды репеллентами;
использование инсектицидов, фумигаторов;
хранение запасов воды в закрытых емкостях.
Желтая лихорадка
05.09.2017 в Нигерии (Квара) зарегистрировано 17 случаев заболевания желтой лихорадкой, из которых 11 закончились летальным исходом.Правительство Нигерии начало кампанию по иммунизации населения против желтой лихорадки в штатах Квара и Коги. В рамках кампании прививками планируется охватить жителей в возрасте от 9 месяцев до 45 лет.Целью кампании является защита от желтой лихорадки людей, проживающих в районах высокого риска, и предотвращение распространения заболевания в другие части страны.
22.08.2017 Национальный координатор ММСП (2005) Франции сообщил о зарегистрированном на территории Французской Гвианы случае заболевания желтой лихорадкой, который закончился смертью пациентки – 43-летней женщины из Бразилии с неизвестным статусом вакцинации.Это первый подтвержденный случай, зарегистрированный на данной территории с 1998 года.
Справочно: в соответствии с положениями ММСП (2005) желтая лихорадка остается единственным заболеванием, требующим проведения вакцинации при въезде в страны, в которых существует риск заражения данной инфекцией. После иммунизации выдается Международное свидетельство о вакцинации против данной инфекции (далее – Международное свидетельство). Лица, совершающие поездку, у которых имеется Международное свидетельство, не считаются подозрительными на заражение, если даже они прибыли из неблагополучного района по желтой лихорадке, определенного ВОЗ. Лица, совершающие поездку, у которых отсутствует Международное свидетельство, въезжающие на территории стран, где имеются переносчики желтой лихорадки, а также совершающие поездки из стран, имеющие риски передачи желтой лихорадки, могут быть подвергнуты карантину на период инкубационного периода или иным профилактическим мерам, вплоть до отказа во въезде в страну, в соответствии со статьей 31 ММСП (2005).
Иммунитет после введения вакцины против желтой лихорадки вырабатывается через 10 дней после прививки и сохраняется в течение всей жизни. Вакцинации подлежат взрослые и дети с 9-месячного возраста.
Прививки против желтой лихорадки в Республике Беларусь проводятся централизовано на базе 19 районной поликлиники г.Минска (проспект Независимости, 119; контактный телефон тел. 267-07-22). Вакцинация проводится после предъявления справки установленного образца, выданной врачом организации здравоохранения по месту жительства гражданина, об отсутствии противопоказаний к вакцинации.
Лихорадка Ласса
10.10. 2017 в Нигерии подтвержден 1 случай лихорадки Ласса.Данное заболевание является эндемичным для Бенина, Гвинеи, Ганы, Либерии, Мали, Сьерра-Леоне и Нигерии.
Справочно: Лихорадка Ласса – это острое инфекционное заболевание вирусной этиологии. Человек может заразиться при контакте с грызунами либо объектами окружающей среды, загрязненными выделениями грызунов. Встречаются случаи передачи инфекции от человека к человеку.
Профилактика лихорадки Ласса основана на соблюдении правил личной гигиены и борьбе с проникновением грызунов в жилища. При оказании медицинской помощи и уходе за лицами с симптомами, не исключающими данное заболевание, в т.ч. в быту, необходимо соблюдение гигиены рук, использование средств индивидуальной защиты, выполнение медицинских манипуляций с соблюдением требований биобезопасности, а также безопасное захоронение трупов.
Лихорадка Марбург
19.10.2017 в Уганде зарегистрировано 2 случая заболевания лихорадкой Марбург, закончившихся летальным исходом. Уганда является страной, неблагополучной по данной инфекции.
Справочно:лихорадка Марбург – тяжелое заболевание с высокой летальностью, возбудитель которой входит в группу филовирусов, к которой также относится вирус Эбола. Вирус Марбург – один из наиболее вирулентных патогенов. Инкубационный период составляет от 2 до 21 дня. Появляются повышенная температура, озноб, головная боль и миалгия,тяжелая водянистая диарея, боли и колики в области живота, тошнота и рвота. Диарея может длиться неделю.На 5-7 день заболевания у многих пациентов наблюдаются тяжелые геморрагические проявления. На сегодняшний день не существует какого-либо специального лечения или вакцины против данной инфекции. Несмотря на редкость этой болезни, она способна спровоцировать крупные вспышки с высокими показателями летальности (23-90%). Болезнь передается через непосредственный контакт с кровью, биологическими жидкостями и тканями зараженных людей или диких животных (например, обезьян и плодоядных крыланов).Не исключен аэрозольный механизм передачи инфекции.Природным резервуаром вируса Марбург являются рукокрылые вида Rousettus (летучие мыши).
Основной мерой профилактики заноса и распространения лихорадки Марбург является раннее выявление лиц с симптомами заболевания, их изоляция, наблюдение за контактными, строгое соблюдение санитарно-противоэпидемического режима и мер биобезопасности при оказании медицинской помощи таким лицам и уходе за ними.
Малярия
01.10. 2017 в Кении (Норт-Хорр) зарегистрированы 129 случаев заболевания малярией, 5 случаев – с летальным исходом.
03.10.2017 в Италии (Апулия) четверо иммигрантов госпитализированы с диагнозом «Малярия».
В Кабо-Верде зарегистрировано 254 случая местного инфицирования малярией, из которых 1 закончился летальным исходом.
За истекший период 2017 года в Республике Беларусь зарегистрировано 11 завозных случаев малярии, в т.ч. из Гайаны – 4, Индии – 2, по 1 случаю из Камеруна, Анголы, Нигерии, Судана, Ганы.
Основной мерой профилактики заболевания малярией является защита от укусов насекомых во время пребывания на неблагополучных по малярии территориях.
